1. Какова причина артериальной гипертонии?
Ответ: в абсолютном большинстве случаев артериальная гипертония есть эссенциальное заболевание, обусловленное индивидуальной реакцией психики на бессознательные противоречия, возникающие при контактировании с внешним миром, когда нереализованные и/или невербализованные эмоции и/или потребности дают о себе знать в виде телесного (соматического) симптома - повышенного артериального давления. Ожирение, гиподинамия, курение, алкоголь - возможные катализаторы синдрома артериальной гипертонии, но не триггеры. Важно понимать, что предрасположенность к гипертензивным реакциям, как соматическому индикатору внутренних противоречий, закладывается генетически. Иначе говоря, у другого человек в схожей ситуации дистресс будет "транслироваться" через другой симптом.
2. Не имеет ли в моем случае артериальная гипертония "почечное" происхождение?
Ответ: "почечная" артериальная гипертония может возникать в 2-х случаях: а) при поражении собственно почечной ткани (ее паренхимы); б) при сужении почечных артерий. В первом случае артериальная гипертония если и будет иметь место, то в качестве дополнительного симптома основного почечного заболевания. Во втором случае диагностика сложнее.
Различают 2 причины сужения почечных артерий: атеросклеротическое и неатеросклеротическое. "Атеросклеротическая" почечная гипертония - практически всегда удел лиц преклонного и старческого возраста с мультифокальным атеросклерозом; о ней следует подумать тогда, когда традиционная многокомпонентная гипотензивная терапия не имеет положительного клинического эффекта. Еще более редким является неатеросклеротическое сужение почечных артерий - так называемая, фиброзно-мышечная дисплазия почечных артерий. В целом для "почечной" гипертонии характерны высокие цифры диастолического артериального давления, труднодостижимый полный гипотензивный эффект на фоне медикаментов, быстрое развитие гипертрофии миокарда левого желудочка - то есть элементы "необычного" течения "обычного" заболевания. Априорная вероятность "почечного" происхождения гипертонии при первичном обращении за медицинской помощью очень низкая - менее 5%.
3. Какова самая частая причина боли в области сердца?
Ответ: при обращении за медицинской помощью по поводу боли в области сердца вероятность того, что боль имеет невротическое происхождение составляет примерно 80-85%. Это очень много. При невротическом генезе кардиалгии совсем не обязательно имеет место клинически выраженный невроз; порой, достаточно наличие минимального эмоционального дискомфорта. Самая частая причина невротической боли в области сердца у лиц старших возрастных групп - неудовлетворенная потребность в спокойствии; у лиц среднего возраста - неудовлетворенная потребность в самоактуализации; у молодых - неудовлетворенные амбиции, нарциссизм. невротическая кардиалгия не имеет "трафаретной" симптоматики - стоит помнить об этом. Предположить априорное происхождение боли помогает специальная шкала.
Ответ: тем, что может вызвать (запустить) профибрилляторную аритмию. При предсердной экстрасистолии таковой является - фибрилляция предсердий (мерцательная аритмия); при желудочковой - полиморфная желудочковая тахикардия, фибрилляция желудочков. Любая фибрилляторная аритмия возникает только при наличии дисперсии рефрактерности миокарда. Предсердный миокард в этом отношении весьма уязвим - он имеет короткий рефрактерный период; поэтому иногда достаточно казалось бы незначительных экстракардиальных (или идиопатических) влияний для того, чтобы предсердия начали поддерживать фибрилляцию. У желудочков "защитные" механизмы гораздо надежнее: клинически значимая дисперсия рефрактерности возникает только при выраженной систолической дисфункции левого желудочка (например, после перенесенного крупноочагового инфаркта миокарда) и при некоторых редких врожденных заболеваниях сердца. Абсолютное большинство пациентов, страдающих идиопатической желудочковой экстрасистолией, не имеют дисперсии рефрактерности, а значит риск развития фибрилляции желудочков (внезапной смерти) у них близок к нулю.
Ответ: в абсолютном большинстве случаев для этого достаточно врачебной консультации, поскольку клиническое выражение ишемии сердца - стенокардия - имеет вполне конкретные проявления. В спорных случаях прибегают к инструментальной диагностике. Тредмил и велоэргометрия - самые простые нагрузочные ЭКГ-тесты для выявления ишемии, однако их чувствительность не превышает 60%. В основном использование данных методик оправдано у лиц молодого и среднего возраста без ишемического анамнеза с априорно низкой вероятностью ИБС. Стресс-Эхо более чувствительная методика; ее применение предпочтительно у лиц с априорно высокой вероятностью ИБС (например, у лиц старших возрастных групп) при атипичном болевом синдроме или в отдаленном периоде после стентирования коронарных артерий для оценки проходимости стента. К проведению коронарографии прибегают при наличии типичной стенокардии или при положительных результатах вышеупомянутых инструментальных методик (рациональный подход). Впрочем, сейчас за деньги коронарографию может сделать любой желающий, даже в отсутствии симптоматики.
6. Стоит ли делать коронарографию здоровому человеку среднего возраста (35-50 лет) для оценки потенциальных сосудистых рисков?
Ответ: все зависит от конкретной ситуации.
Ответ будет "да" в следующих случаях:
- категоричный настрой самого пациента на проведение исследования в сочетании с недоверием к неинвазивным методам диагностики ИБС;
- неблагоприятная наследственность (например, инфаркт миокарда у одного из родителей, перенесенный в возрасте до 55 лет);
- идиопатическая блокада левой ножки пучка Гиса;
- случайно выявленные при УЗИ сердца нарушения локальной сократимости миокарда левого желудочка.
Ответ будет "скорее да" в следующих случаях:
- наличие артериальной гипертонии в сочетании с алекситимическими чертами характера;
- высокий темп жизни в конкурентной среде (особенно при наличии дополнительных факторов риска - курение, избыточный вес);
- гемодинамически значимый атеросклероз по данным УЗИ сонных артерий;
- больной с кардионеврозом с ипохондрическим характером для развенчания "кардиальной легенды" (цель: доказать отсутствие ИБС, тем самым успокоив ипохондрика).
Если ваш клинический статус не соотносится ни с одним из выше перечисленных состояний, то ответ будет - "нет". Помните, коронарография, как и любое инвазивное исследование, имеет свой процент серьезных осложнений, которые не всегда возможно предугадать. Поэтому без медицинских показаний коронарографию делать нежелательно.
7. Делать или не делать радиочастотную абляцию (РЧА) при фибрилляции предсердий?
Ответ: долгосрочный антиаритмический эффект (отсутствие приступов на протяжении хотя бы 2-3 лет) РЧА при фибрилляции предсердий сравнительно невысок - менее 30%. Следует понимать, что если предсердия готовы поддерживать фибрилляцию, значит они уже имеют малообратимые проаритмогенные макро- или микроскопические изменения. Посредством оперативного лечения врач делает попытку внести в профибрилляторный миокард антиаритмическую анатомо-электрофизиологическую трансформацию. Успех возможно достичь не всегда. Иногда предсердия настолько проаритмогенно моделированы, что фибрилляция запускается самопроизвольно (без предсердной экстрасистолии). Поэтому только при стечения ряда обстоятельств предполагается высокая клиническая эффективность РЧА:
- идиопатический характер аритмии,
- толщина стенок ЛЖ не более 1,2 см,
- возраст менее 65 лет,
- размер ЛП менее 4-4,2 см,
- отсутствие ожирения,
- плохая переносимость приступов.
В таком случае успешная РЧА хотя бы на несколько лет избавит больного от приступов, улучшив качество жизни. Если приступы фибрилляции предсердий малосимптомны, то скорее всего будет выбрана стратегия "контроля частоты сердечных сокращений" - как менее обременительная для больного с финансовой и социальной точки зрения.
Вспомогательное значение при решении вопроса о целесообразности выполнения РЧА имеет ниже представленная шкала. При количестве баллов менее 5 риск "срыва" ритма в течение 1 года низкий (менее 10%); 5-7 баллов - средний риск (10-25%); от 8 баллов и выше - риск высокий (более 25%).
8. Следует ли делать РЧА при желудочковой экстрасистолии?
Ответ: для начала следует определиться с клиническим паттерном аритмии. Если имеет место "ситуационная" экстрасистолия, то с высокой вероятностью она будет поддаваться медикаментозному и немедикаментозному влиянию; спонтанно уменьшаться или исчезать на какое-то время. У подобных больных РЧА чаще не показана. Если же экстрасистолия приобретает черты "аритмической болезни", когда внешние факторы мало влияют на монотонность ее появления, то РЧА является методом выбора. Тем более РЧА показана при очень частой (свыше 10 т. в стуки) бессимптомной желудочковой экстрасистолии, когда медикаментозное воздействие на эктопический фокус лишено клинического смысла, из-за отсутствия мотивации к приему лекарств.
9. Каким препаратом можно заменить Кордарон?
Ответ: по большому счету альтернативы Кордарону нет. Этот препарат оказывает мощное воздействие на сердечную реполяризацию, значительно уменьшая дисперсию рефрактерности. В кардиологии основная ниша использования таблетированного Кордарона - подавление ранней экстрасистолии и запускаемых ею аритмий - фибрилляции предсердий и жизнеугрожающих желудочковых нарушений ритма. Схожим механизмом действия обладает Сотагексал, однако он менее потентен; его антиаритмический эффект проявляется только при исходной тенденции к учащенному сердечному ритму. Что касается побочных эффектов на фоне лечения Кордароном, то если принимать его в минимальной достаточной дозировке (1000 мг в неделю), то вероятность их появления весьма мала; взамен пациент получает мощный антиаритмический эффект и хорошее качество жизни.
10. Принимать Статины или нет?
Ответ: хотя "головокружение от успехов" в клинической кардиологии по поводу силы антиатерогенного действия статинотерапии уже прошло, очевидно, что им по-прежнему нет альтернативы в плане медикаментозного лечения атеросклероза. Следует выделить ситуации когда польза от постоянного приема Статина будет заведомо высока:
- манифестированное атеросклеротическое заболевание (инфаркт миокарда, инсульт, стенокардия) в сочетании с дислипидемией (обращайте прежде всего внимание на индекс атерогенности и значение ЛПНП);
- сахарный диабет в сочетании с дислипидемией;
- позитивный настрой самого пациента на пожизненную статинотерапию как способ профилактики или лечения атеросклероза (эффектов плацебо и Хауторна).
При сохраняющихся нелипидных факторах риска атеросклероза (курение, неконтролируемая артериальная гипертония, перманентные психосоциальные стрессы, инволюционная меланхолия) статинотерапия окажется малоэффективной. Оптимальным является назначение статина на этапе первичной и вторичной профилактики атеросклероза в сочетании с модификацией образа жизни.
Постулат: чем дольше принимается Статин, тем больше от него клинической пользы; кратковременный или курсовой прием Статинов является бессмысленным.
На этапе первичной профилактики для решения вопроса о начале статинотерапии целесообразно обратиться к шкале SCORE или Фрамингемской шкале:

Также принимая решения о начале статинотерапии, можно ориентироваться на верификацию атеросклероза в сонных артериях при УЗИ: оценивается их "нагруженность" атеросклеротическими бляшками.
1) если бляшки обтурируют просвет артерии менее, чем на 20% (что интерпретируется как отсутствие атеросклероза), то статинотерапия не показана;
2) если размер бляшек находится в диапазоне 20-49% (субклинический атеросклероз), то статинотерапия показана, особенно если бляшки будут иметь ультразвуковые признаки нестабильности;
3) если бляшки обтурируют просвет артерии более, чем на 49-50% (гемодинамически значимый атеросклероз), статинотерапия абсолютно показана.
Иногда все решают нюансы конкретного клинического случая. Например, при неблагоприятной наследственности (ранняя заболеваемость инфарктом миокарда по мужской линии рода) статинотерапия в качестве первичной профилактики будет показана при любом размере бляшек в сонных артериях.
11. Что будет, если не принимать антиагреганты после стентирования?
Ответ: когда-то считалось, что минимальный временной промежуток, в течение которого больной обязан принимать двойную антиагрегантную терапию после стентирования составляет 3 месяца. Затем он увеличился до 6 месяцев. Сейчас составляет не менее 12 месяцев. Спустя год после стентирования вероятность тромбоза стента определяется уже не отсутствием оптимальной эндотелизации имплантата, а какими-то индивидуальными, труднопрогнозируемыми особенностями существования системы "артерия - стент - протромбогенный потенциал крови". Отсутствие приема антиагрегантов сразу после стентирования влечет за собой его неизбежное тромбирование; обычно это происходит в течение 2-5 дней. Важно понимать, что это случится обязательно! Поэтому двойная антиагрегантная терапия в первые 3 месяца (иногда этого времени хватает для эндотелизации стента) после стентирования назначается по жизненным показания. Отказ от приема данных препаратов спустя 3 месяца, чаще всего, не влечет за собой тромбоз стента, однако риск этого осложнения остается по-прежнему высоким. Прием антиагрегантов не менее 12 месяцев хоть и является в целом "перестраховочным" временным интервалом, однако позволяет с максимальной вероятностью избежать грозного тромботического осложнения.
12. Я принимаю слишком много лекарств. Что делать?
Ответ: лечение некоторых хронических кардиологических заболеваний (например, упорная артериальная гипертония или постинфарктная сердечная недостаточность) подразумевает прием большого количество лекарств. В противном случае наступает быстрая декомпенсация заболевания с жизнеугрожающими последствиями. Однако одномоментный прием нескольких медикаментов повышает вероятность развития феномена лекарственной ятрогении; спектр его широк - от разнообразных идиосинкразических реакции, до лекарственного гастрита. Чтобы сохранить высокую комплаентность (приверженность) пациента к лечению, а также уменьшить риск непредсказуемых осложнений, были созданы комбинированные фармпрепараты, содержащие в одной таблетке 2-3 лекарственных вещества. Например, Бисопролол и Престариум "соединены" в препарате Престилол; Валсартан и Амлодипин - в препарате Вамлосет; Лизиноприл, Розувастатин и Амлодипин - в препарате Эквамер, Асипирин и Клопидогрель - в препарате Ко-плавикс. Подобных примеров много. В результате больной вместо 4-5 лекарств в сутки принимает 2-3. Таким образом, используя современные достижения фарминдустрии, пациент в состоянии избежать приема "слишком большого количества лекарств".
13. Я страдаю фибрилляцией предсердий. Мне пожизненно назначили антикоагулянты. Зачем?
Ответ: тромбоз сосудов происходит по трем причинам: а) нарушение целостности стенки сосуда (так, например, происходит артериальный тромбоз при инфаркте миокарда - надрыв капсулы атеросклеротической бляшки); б) какая-то врожденная тромбофилия (чаще всего манифестирует тромбозом периферических вен в молодом возрасте); в) замедление и стаз крови. Нас интересует последний пункт. При фибрилляции предсердия не сокращаются, а фибриллируют (мерцают) - их активный вклад в изгнание крови равняется нулю. Поэтому кровь от них к желудочкам поступает по градиенту концентрации. Фибриллирующие предсердия являются местом замедление кровотока, а значит высока вероятность формирования тромботических масс по типу "стаза" крови. Сформировавшийся тромб в предсердиях может быть "немым" много лет, а затем хронологически непредсказуемо его часть отрывается и в виде артериального эмбола залетает в какой-то орган; если он попадает в артерию мозга, развивается инсульт. Профилактика тромбоэмболии (в частности, инсульта) и является стратегической целью лечения антикоагулянтами при фибрилляции предсердий. Аспирин при подобных тромбозах не эффективен.
Напоминаю, решение о начале антикоагулятной терапии принимается исходя из расчета баллов по шкале CHA2DS2-VASc.
14. Каким препаратом можно заменить Анаприлин?
Ответ: смотря с какой целью он применяется. Анаприлин за счет своих плейотропных свойств используется в разных сферах медицины. Например, в неврологии - для лечения мигрени. Однако главным образом он применяется в кардиологической практике - для урежения сердечного ритма. За счет короткого периода полувыведения и незначительного влияния на системное артериальное давление он очень удобен для ситуационного купирования сердцебиения. Теоретически заменить его можно любым бета-блокатором с коротким периодом полувыведения. Близкий к таковым относится Эгилок (метопролол). В отличии от Анаприлина он действует на протяжении 6-8 часов, не обладает плейотропными эффектами (что в целом плохо). Его пульсурежающий эффект мощный, он дозозависимо снижает артериальное давление. Есть удобная дозировка Эгилока - 25 мг; за счет 2-х рисок препарат можно легко разделить на 2 или 4 части, получив дозы соответственно 12,5 мг или 6,25 мг. Любые другие бета-блокаторы имеют еще более длинный период полувыведения, а значит они заведомо неудобны для ситуационного купирования сердцебиения - единожды приняв, вы будете чувствовать его эффект минимум полдня.
15. Мне назначили психотропные средства. Не разовьется ли к ним привыкание (зависимость)?
Ответ: назначение психотропных средств (антидепрессантов, нейролептиков или транквилизаторов) показано тогда, когда невротические симптомы значительно снижают качество жизни, вплоть до социальной дезадаптации. В таких случаях они могут оказать чудодейственный исцеляющий эффект: невротическая симптоматика редуцирует и пациент вновь ощущает себя здоровым. Для снижения риска формирования зависимости от психотропных медикаментов оптимальным является их курсовое назначение - на 2-8 месяцев. Однако подобный лечебный паттерн возможен только у субъектов, у которых невроз развился после очевидного стрессогенного события. Приведу 3 примера из собственной практики, когда курсовое назначение данных препаратов привело к исцелению страждущего.
1) Мужчина был сильно невротизирован после того, как ему сообщили, что у него "очень плохая ЭКГ". На прием ко мне он пришел в подавленном настроении, деморализованный. Мною на ЭКГ были выявлены аномалии, не имеющие ничего общего с "продолжительностью жизни". Проведена разъясняющая беседа, и на 3 месяца назначен антидепрессант. Через 4 месяца состоялась наша повторная встреча: настроение у пациента отличное, антидепрессант он прекратил пить самостоятельно еще 2 месяца назад.
2) Молодая женщина какое-то время проживала в зоне военных действий. Из-за этого ей пришлось покинуть родные места и уехать жить в другой город. На новом месте жительства она страдала паническими атаками и симптомной экстрасистолией, которые фактически привели ее к социальной дезаадаптации (она не могла работать). В общей сложности под моим контролем она получала психотропную терапию около года. Сейчас, уже более двух лет, она свободна от приема данных медикаментов. Чувствует себя хорошо, социально интегрирована в жизнь города.
3) У молодого мужчины после скоропостижной смерти близкого друга развился сильный невроз, проявлявшийся плохим настроением, страхом открытых пространств и сердцебиением. Психотропную терапию он получал около 7 месяцев. После ее окончания (дозировки лекарств снижались постепенно) самочувствие пациента было хорошее - такое же, как и до стрессового события. Таким образом, данные лекарства позволили амортизировать подсознательный страх смерти, который возник у пациента после утраты близкого человека.
Если же невроз имеет витальный характер, затрагивает целиком "ядро" личности и его манифестация основана на бессознательном невротическом конфликте (а не на очевидном хронологическом стрессе), то пациенту, как правило, показана длительная психотропная терапия (многолетняя или пожизненная). Здесь само понятие "лекарственная зависимость" принимает условный характер, поскольку вне приема медикаментов "инвалидизирующая" невротическая симптоматика будет рецидивировать. У таких пациентов выбор невелик: или принимать психотропные средства, имея приемлемое качество жизни, или быть свободным от лекарств, но остаться один на один с неврозом. Крайне важно понять: в отсутствии лечения невротическое заболевание рано или поздно трансформируется во что-то более сложное: или в ипохондрический невроз с навязчивыми фобиями, или соматизируется ("трансформируется" в органическое заболевание). Поэтому принимая психотропные медикаменты, пациент уберегает себя от данных осложнений.
Чтобы снизить вероятность развития привыкания к психотропным средствам должен иметь место доверительный контакт пациента с врачом, стрессогенный характер невроза, изначально обговоренный курсовой режим приема лекарств, достижение на фоне их приема стойкой ремиссии (в противном случае, скорее всего, потребуется проведение повторного курса, а это уже путь к формированию зависимости), постепенное (но не чрезмерно длительное) снижение доз медикаментов. Параллельно фармакотерапии желательно проводить сопутствующую личную психотерапию; особенно это касается лиц молодого и среднего возраста, у которых "гибкость" психики еще дает возможность скорректировать шаблонное невротическое поведение.
16. У меня диагностировали сердечную недостаточность. Каковы перспективы лечения?
Ответ: тактика лечения сердечной недостаточности (СН) определяется, исходя из ответа на два базовых вопроса:
1) что является ведущей причиной СН - "слабость" сердечной мышцы или стеноз/недостаточность клапана?
2) если причиной СН является поражение клапана, то как быстро оно (поражение клапана) развивается - годами/десятилетиями или днями/неделями/месяцами?
Развитие СН при самых распространенных заболеваниях сердца (гипертоническая болезнь, различные формы ИБС, кардиомиопатии) в большинстве случаев есть следствие желудочковой миокардиальной дисфункции - диастолической и/или систолической. Таким пациентам показана медикаментозная терапия, посредством которой возможно существенно продлить жизнь. Если же имеет место гемодинамически значимая несостоятельность клапанного аппарата (стеноз или недостаточность), то встает вопрос о целесообразности хирургической коррекции порока. В случае, когда поражение клапана развивается остро (например, вследствие бактериального эндокардита, миксомы левого предсердия, постинфарктной дисфункции папиллярных мышц), то только неотложная хирургическая операция спасет жизнь больного.
У тех больных, у которых дисфункция клапана развивается постепенно (например, после ревматической болезни сердца или на фоне сенильного клапанного порока) внутрисердечная гемодинамика длительно время компенсируется механизмами адаптации (расширение камеры сердца, вмещающей дополнительный объем крови; гипертрофия стенок камеры при стенозе клапана и т.д.); пациент может чувствовать себя относительно удовлетворительно долгие годы, попутно принимая медикаменты в рамках симптоматического лечения. Тогда, когда клиническая значимость порока достигает высокой степени (представляет угрозу для жизни), прибегают к его хирургической коррекции. Следует заметить, что порой от момента установления диагноза "порок сердца", до потребности в операции проходят десятилетия.
Чем меньше вклад в развитие сердечной недостаточности "клапанного компонента", тем лучше ожидаемый клинический эффект от лекарственной терапии и наоборот.
Ответ: данный феномен объясняется принципом "психосоматического балансирования", согласно которому выраженность одного заболевания уменьшает проявления другого. Например, перед нами субъект-гипертоник с пониженным эмоциональным фоном (или с депрессивным расстройством); гипертоническая болезнь будет протекать для него со скудной субъективной симптоматикой, несмотря на высокие цифры АД. Наоборот, у пациента, у которого не отмечается гипотимии, высокое артериальное давление (тем более при кризах) будет весьма симптомным, что вынудит его обратиться за медицинской помощью. Таким образом, выраженность одного заболевания (депрессия) снижает субъективные проявления другого (гипертоническая болезнь); при улучшении настроения (спонтанно или на фоне терапии антидепрессантами), повышенные цифры АД будут переноситься хуже.
Итак, чем "реактивнее" психика, тем выраженнее субъективные проявления высокого артериального давления и наоборот.
18. Следует ли медикаментозно снижать "пограничное" артериальное давление (130-139/80-89 мм. рт. ст.)?
Ответ: Для этого необходимо обратиться к шкале SCORE. Если по ее расчетам риск превышает 10%, то ответ будет "да". Также "пограничное" артериальное давление необходимо снижать в следующих случаях: если оно симптоматично; при наличии сахарного диабета; при уже установленном атеросклеротическом сердечно-сосудистом заболевании (например, перенесенный в прошлом инфаркт миокарда); при высоком общем холестерине (более 8 ммоль/л) или при ЛПНП выше 5 ммоль/л; при ожирении. В остальных случаях можно ограничиться модификацией образа жизни.
19. У меня фибрилляция предсердий. Есть ли альтернатива современным дорогостоящим антикоагулянтам?
Ответ: Современные антикоагулянты (Прадакса, Эликвис, Ксарелто) имеют бесспорное преимущество - они принимаются без лабораторного контроля. При этом есть абсолютная уверенность в достижении надежного эффекта по "разжижению" крови, основанная на объективной доказательной базе - мировой статистике. Вместе с тем, высокая стоимость вкупе с их пожизненным приемом делает такое лечение весьма дорогостоящим; не каждому пациенту это под силу. Варфарин - старый, дешевый, эффективный и проверенный временем антикоагулянт. Однако необходимость в сдачи анализа крови на МНО делает его неудобным в приеме; кроме того иногда оптимальное значение МНО (равное от 2-х до 4-х) вообще сложно достичь - так называемое лабильное МНО. Существует специальная шкала, по которой можно предвидеть трудности в достижении необходимого МНО. Если количество баллов менее трех, то Варфарин может быть препаратом выбора, поскольку, скорее всего, МНО удастся удерживать в терапевтическом диапазоне; если же количество баллов от 3-х и выше, то к Варфарину лучше и не прибегать.
В целом не стоит переоценивать значение расчетов, производимых по данной шкале. Для бюджетных пациентов, несмотря ни на какие баллы, альтернативы Варфарину нет.
20. Делать или не делать "полостную" операцию на сердце?
Ответ: трансторакальная кардиохирургия была, есть и будет сопровождаться определенным процентом внутригоспитальной летальности. Однако, чтобы не переоценить риск операции, лишив тем самым пациента высокоэффективного метода лечения, или, наоборот, исключить момент недооценки, когда риск операции непомерно высок и лучше ограничиться медикаментозной терапией, была разработана специальная шкала по оценке риска внутригоспитальной летальности:
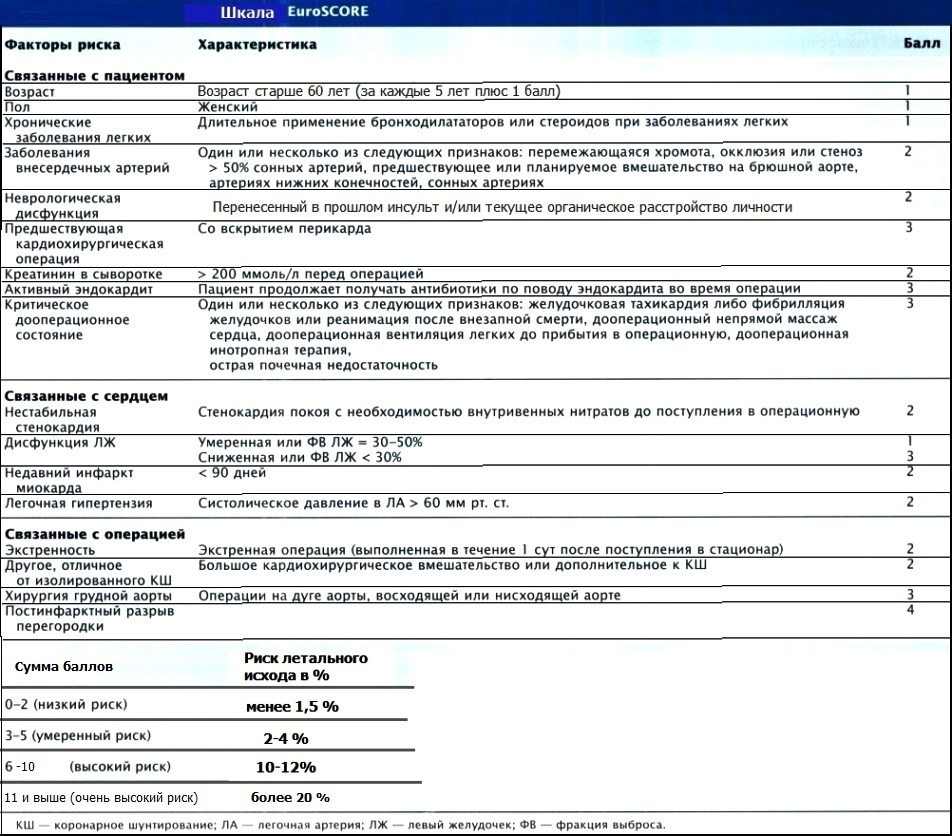
Например, оценим риск внутригоспитальной летальности у женщины 76 лет, которая готовится к плановой операции по поводу протезирования аортального клапана; по данным УЗИ сонных артерий - стенозы ~ 80%, фракция выброса ЛЖ нормальная, легочной гипертензии нет. Считаем баллы: женский пол - 1 балл; возраст старше 60 лет - 1 балл; за каждые последующие 5 лет еще по одному баллу... итого - 4 балла; стеноз сонных артерий - 2 балла. Всего получается 7 баллов. Риск летального исхода составляет примерно 10-12%.
21. Почему несмотря на лечение Статинами атеросклероз прогрессирует?
Ответ: терапия Статинами является лишь одним из вариантов лечение атеросклероза. И несмотря на их плейотропный эффект, основной клинико-биохимической мишенью статинотерапии является снижение уровня общего холестерина и его злокачественной фракции - ЛПНП. Если целевые значения указанных параметров достигнуты, то следует оценить резидуальный (остаточный) риск развития атеросклероза. А он складывается из липидных и нелипидных факторов (феномен Роуза), на которые Статины не могут повлиять. Перечислю липидные факторы:
- некорректно леченный сахарный диабет, всегда ассоциирующийся с образованием перикисно-модифицированных ЛПНП, активно инфильтрирующих стенку артерий;
- высокий уровень триглицеридов (более 3 ммоль/л);
- низкий уровень ЛПВП.
Особенно следует остановиться на низком значении "хорошей" холестериновой фракции - ЛПВП. Ее уровень обратно коррелирует с хроническими отрицательными эмоциями, пониженным эмоциональным фоном как конституциональным психотипом, высоким уровнем алекситимии. Таким образом, иногда клинический эффект статинотерапии оказывается ограниченным по объективным причинам.
Ответ: по моему глубокому убеждению, только в неотложной кардиологии показано внутривенное введение лекарств. Подобные ситуации требуют вызова СМП и, при необходимости, госпитализации в кардиологический стационар. Поэтому всякого рода "прокапывания" с целью улучшения метаболизма сердечной мышцы и "общеукрепляющего" эффекта есть ни что иное как плацебо-терапия. Поощрение каким-то врачом подобного "лечения" является или фарисейством, или банальным невежеством. Мой ответ на поставленный вопрос - однозначно не следует, однако, для любителей плацебо с "нервическим" характером, быть может, такая терапия уместна.
23. При УЗИ сонных артерий у меня выявили атеросклеротические бляшки. Что делать?
Ответ: необходимо определиться с клинической значимостью, выявленных бляшек. Бляшки, обтурирующие просвет артерии на 50% и более (даже в отсутствии симптомов), приравниваются к клинически манифестированному атеросклерозу - это потребует медицинского вмешательства. При субклиническом атеросклерозе (бляшки размером 20-49%) следует оценить наличие других факторов риска атеросклероза. При их наличии, возможно, будет предложена терапия. Таким образом, все индивидуально.
24. У меня диагностировали гипертоническую болезнь. Я не ощущаю повышенное давление, поэтому таблетки принимать не хочу. Что делать?
Ответ: Основным стимулом при лечении любого заболевания является наличие неприятной симптоматики. Например, обострение остеохондроза позвоночника, вызывая тягостное ощущение боли, неизбежно вынудит принять терапевтические меры.
Повышенное артериальное давление, как правило, симптоматично: головная боль, общий дискомфорт и пр. Однако у части субъектов высокое артериальное давление никак не дает о себе знать - пациент не чувствует ничего. В таком случае бывает крайне сложно выработать мотивацию к лечению, особенно у лиц молодого и среднего возраста. Наблюдается своеобразный феномен отрицания болезни как таковой (синдром "прекрасного равнодушия") - "раз я ничего не чувствую, значит я не болен".
Подобным пациентам, категорически отказывающимся принимать медикаменты, можно предложить периодически (например, раз в год) сдавать один лабораторный параметр - анализ мочи на микроальбуминурию (в разовой порции мочи). Самым ранним (но обратимым!) осложнением гипертонической болезни является субклиническое поражение почек: из-за "гипертонического повреждения" они начинают фильтровать в мочу белок. Появление в моче "следов" белка (микроальбуминурии) будет объективным отражением начавшегося повреждения внутренних органов на фоне болезни, а для пациента сей факт послужит важнейшим стимулом для начала лечения.
Обращаясь к метафизической стороне вопроса, следует подчеркнуть, что корректное лечение любого хронического заболевания обеспечивает физиологическое старение - равномерное дряхление всех органов и систем. В противном случае неизбежна прогредиентное течение заболевание с манифестацией осложнений (инсульт, инфаркт, расслоение и разрыв артериальных аневризм, жизнеугрожающие желудочковые нарушения ритма), которые не только делают старость патологической - за счет преимущественного поражения какого-то одного органа или системы - но и укорачивают жизнь.
25. У меня выявили низкий уровень "хорошего" холестерина (ЛПВП)! Можно ли это скорректировать?
Ответ: Известно, что антихолестериновая терапия снижает уровень общего холестерина и его "плохой" фракции - ЛПНП. "Хороший" холестерин - ЛПВП - практически не реагирует на медикаментозное воздействие. Вместе с тем, низкий уровень ЛПВП может быть единственным метаболическим триггером атеросклероза. Обычно основной причиной, по которой ЛПВП находится в диапазоне ниже референсных значений является превалирование отрицательных эмоций при реципрокном дефиците положительных (восторга, удивления, умиления, радости, смешливости и т.п.), что составляет характерологический портрет человека. С позиции психосоматической медицины такое состояние называется хроническим стрессом.
Персистирование негативных эмоций может иметь как объективные предпосылки (бедность, плохие условия проживания, одиночество), так и быть следствием недостаточных коммуникативных навыков и/или "катастрофизации" мышления - это влечет за собой не только критическое восприятие окружающего мира, но и отрицательное видение себя в настоящем и будущем. Хронический стресс (длительный дефицит положительных эмоций) всегда "конвертируется" в метаболические нарушения: одним из них является низкий уровень ЛПВП.
Еще одной объективной причиной перманентного снижения ЛПВП является алекситимия. Она представляет собой сложность в вербальном и мимическом выражений эмоций, особенно положительных. Алекситимия может быть первичной (в рамках особенности психотипа) и вторичной (приобретенной). Приобретенная алекситимия - это: 1) бессознательная защитная реакция (как следствие длительного индивидуально значимого стресса), направленная на сохранение ресурсов организма; 2) один из естественных вариантов онтогенетической эволюции психики; речь идет об инволюционной меланхолии, которая у одних субъектов появляется в преклонном возрасте, у других в старческом, а у некоторых в возрасте долгожителя.
Таким образом, единственным вариантом коррекции ЛПВП является "коррекция" поведения, образа жизни. Это возможно не всегда.
26. Мне назначают Кордарон, но у меня проблемы с щитовидной железой. Что делать?
Ответ: При ряде аритмических синдромов и заболеваний единственным медикаментом, который обладает высоким антиаритмических эффектов является Кордарон. Возможное развитие кордарон-индуцированной дисфункции щитовидной железы - известный феномен. Вместе с тем, когда альтернативы Кордарону нет, его назначают исходя из принципа "превышения пользы от его использования над потенциальными рисками". По большому счету речь идет только о двух показаниях: 1) неконтролируемая субъективно плохо переносимая пароксизмальная фибрилляция предсердий; 2) злокачественные или потенциально злокачественные желудочковые аритмии на фоне органического поражения левого желудочка.
В таком случае, возникшие или уже имеющиеся проявления дисфункции щитовидной железы, коррегируют медикаментозно. Подчеркну еще раз: следует помнить об относительной безальтернативности Кордарона в представленных выше клинических ситуациях - польза от его приема будет заведомо превышать степень потенциальных рисков.
Ответ: обычно подобное отмечается у гипертоников с высоким алекситимическим радикалом, когда существует сложность в выражении эмоций. Принятие алкоголя "снимает" внутреннюю цензуру и человек начинает много говорить ("изливать душу"), что эквивалентно "выплеску" эмоций. У гипертоников с преобладанием аффекта тревоги алкоголь влияет на артериальное давление непредсказуемо.
28. Почему препараты Магния оказывают седативный эффект?
Ответ: при соматоформных расстройствах легкой степени тяжести препараты магния (Магний В6, Магнерот), действительно, способны оказывать не только седативный эффект, но и купировать сопутствующую вегетативную и телесную симптоматику функционального характера (сердечные перебои, кардиалгический синдром и т.п.). Точный механизм их действия не известен, но предположительно он связан с конкурирующими (реципрокными) взаимоотношениями Магний и Кальция на клеточном уровне. Другими словами, in vivo эти ионы находятся в антагонистических отношениях: "перегрузка" клеток кальцием ассоциируется с относительным внутриклеточным дефицитом Магния. Стрессовые ситуации и/или аутохтонные аффективные нарушения на молекулярном уровне сопровождаются избыточным накоплением кальция внутри клеток. Поступление экзогенного Магния способствует возврату кальция в исходное депо - так ионы Магния "расслабляют" нервные и мышечные клетки, перегруженные кальцием при персистировании психического напряжения.
29. Когда следует принимать психотропные средства, а когда необходимо обратиться к психотерапевту?
Ответ: когда врач сталкивается с пациентом, страдающим психоневротическим расстройством непсихотического регистра (то есть с сохранением критики), медицинское вмешательство может быть разноракурсным. Сложность возникает тогда, когда необходимо принять персонифицированное решение о начале психотропной лекарственной терапии или направить больного на консультацию к психотерапевту. Принцип таков: невротическая симптоматика может быть 3-х доменов (уровней), каждому из которых отводится свой лечебный подход.
Симптоматика личностного домена представляет собой черты характера, усиленные невротическим расстройством; то есть речь идет о "шаржировании" личности. Например, субъект с холерическим темпераментом в условиях стресса становится еще более раздражительным. Подобная симптоматика практически не поддается коррекции. В таком случае главным является борьба с источником стресса. Иногда короткими курсами допустима медикаментозная седатация.
Симптоматика невротического домена проявляется десоциализацией, когда поведенческие акты субъекта приводят к конфронтации с социумом или, наоборот, ассоциируются с избегающим поведением. Базовым в коррекции симптоматики невротического домена является психотерапия. Медикаменты здесь бессмысленны.
Симптоматика эндогенного домена служит отражением нарушенного метаболизма нейромедиаторов в головном мозге (врожденным или приобретенным). Во взрослом состоянии клинически это проявляется аутохтонной (спонтанной) депрессией, тревожными расстройствами, нарушением сна. Для такой категории пациентов основным в лечении является психофармакотерапия.
Также существует негласное правило, что при конституциональных неврозах (первая половина жизни) эффективнее психотерапия, при "нажитых" неврозах (вторая половина жизни) - психофармакотерапия.
30. Имплантировать или не имплантировать кардиостимулятор (ЭКС)?
Ответ: в абсолютном большинстве случаев больной не должен задаваться подобным вопросом, поскольку квалифицированный врач выставит показания к установки ЭКС согласно клиническим рекомендациям и будет абсолютно прав. Ситуация неопределенности возникает тогда, когда врач настаивает на установке ЭКС, а пациент чувствует себя относительно нормально. Важно понимать базовый принцип показаний к кардиостимуляции: она показана тогда, когда в работе сердца возникают гемодинамически (жизнеугрожающие) значимые паузы (блокады сердца); они могут быть симптомны (например, в виде обмороков/полуобмороков) или малосимптомны. В последнем случае (малосимптомности) предполагается, что паузы будут обязательно прогрессировать и в будущем приведут к симптомам - обморокам. В случае сомнений пациенту, на мой взгляд, следует обратиться к еще одному специалисту и узнать его мнение о клинической значимости (потенциальном прогрессировании) сердечных пауз.
Исходя из собственного опыта, могу отметить, что далеко не всегда показания к установке ЭКС выставляются корректно. Чем чревато установка ЭКС без абсолютных показаний? "Зависимостью" сердца от стимулятора (риск развития синдрома кардиостимулятора), наличием инородного тела во внутренней среде организма (риск развития инфекционного эндокардита), риском нозогенной невротизации и др. Поэтому клинический смысл таков, установка ЭКС показана тогда, когда без него существует риск смерти через механизм прогрессирующей брадисистолии (далеко зашедшей блокады сердца).
31. Я не хочу принимать Статины по причине их вредного влияния на печень. Что делать?
Ответ: Во-первых, наиболее частым побочным эффектом статинотерапии является мышечная слабость (миастения), встречающаяся примерно у 5% больных. При этом у половины из этих больных мышечная слабость проходит при снижении дозировки препарата; у остальных - препарат приходится отменять.
Во-вторых, клинически значимый гепатотоксический эффект (повышение концентрации печеночных ферментов более чем в 4 раза от исходного) при статинотерапии встречается у 1 из 1000 пациентов - то есть очень редко. Важно понимать, что данный побочный эффект диагностируется лабораторно, а не клинически. Он, как и мышечная слабость, является полностью обратимым: его проявления нивелируются после отмены препарата. В целом, степень негативного влияния статинов на печень значительно преувеличена, прежде всего, по причине "сарафанного радио" среди больных - "слышал звон, а не знаю где он".
В-третьих, единственным опасным побочным эффектом статинотерапии является рабдомиолиз - некроз скелетной мускулатуры. Частота встречаемости: 1 случай на 500000 пациентов - казуистически редко. В мире насчитывается буквально 2-3 десятка врачей, которые сталкивались в своей клинической практике с данным пробочным эффектом.
В обозримом будущем альтернативы статинотерапии (во всяком случае, по соотношению "цена-качество" при консервативном лечении атеросклероза не предвидится. Из антихолестериновых препаратов нестатинового ряда доступен только Эзетимиб (он уступает статинам по мощности), другие препараты - Репата, Некслетол - стоят крайне дорого.
33. Я читал, что Статины способствуют возникновению сахарного диабета. Так ли это?
Ответ: проспективные клинические исследования установили, что примерно из 200 человек, принимающих статины на протяжении 4-х лет, минимум у одного возникает сахарный диабет, индуцированный статинотерапией. Диабетогенный эффект статинов дозозависимый; механизм его не совсем понятен, тем нее менее он постулирован и о нем следует помнить. Поэтому как и любое лекарство статины должны назначаться по соотношению "польза-риск". Польза от них заведомо высока при уже выявленном атеросклеротическом заболевании, то есть в рамках вторичной и третичной профилактики: у данной категории больных статины кратно снижают смертность. Это доказано в многочисленных клинических исследованиях!
Что касается случаев первичной профилактики посредством статинов (то есть их прием с целью предупреждения развития атеросклероза), то здесь требуется персонифицированный подход. Первичная профилактика атеросклероза статинотерапией (а значит заведомо высокая пользы от их приема) показана в следующих случаях:
Абсолютно показана:
- при наследственной гиперхолестеринемии.
- при метаболическом синдроме (преддиабет или манифестированный сахарный диабет + висцеральное ожирение + дислипидемия).
- при сахарном диабете 2-го типа.
Возможно показана:
- при неблагоприятной наследственности: смерть от инфаркта миокарда или ишемического инсульта кровного родственника (по мужской линии - отец и/или дед перенесли сосудистую катастрофу до 50-55 лет, по женской линии - мать и/или бабушка перенесли сосудистую катастрофу до 60-65 лет).
- у здоровых субъектов старше 70-75 лет.
Очевидно, что при первичной профилактике атеросклероза статинотерапия начинается с наименьшей дозировки препарата (например, Розувастатин 5 мг/сут.), а дальнейшая титрация должна быть обоснована с клинических позиций.
Вероятность диабетогенного эффекта уменьшается в следующей последовательности: Аторваститин → Розувастатин → Питавастатин.
Кроме того, диабетогенный эффект является дозозависимым, например: Аторвастатин в дозировке 80 мг с большей вероятностью спровоцирует сахарный диабет, чем в дозировке 10 мг. С другой стороны, дозировка 10 мг может быть неэффективной в плане лечения атеросклероза (коррекции дислипидемии). В общем, дилемма... Поэтому приходится балансировать между риском и пользой при принятии решения о назначении Статинов. В этом смысле, важным подспорьем являются шкалы сердечно-сосудистого риска, которые клинически "легализуют" статинотерапию.




