Клинические разновидности кардиостимуляторов и показания к их имплантации.
Локализация сердечных электродов.
Работа кардиостимулятора. Примеры.
Возможные ограничения пациента с кардиостимулятором.
Общие принципы эффективной кардиостимуляции.
Паспорт кардиостимулятора, или ассоциированная с современными кардиостимуляторами аббревиатура:
- Режим (Mode),
- Базовая частота стимуляции (Base Rate),
- Максимальная частота стимуляции (Max Sensor Rate),
- AV-задержка (AV delay, Sensed AV),
- PV-задержка (PV delay, Pased AV),
- Чувствительность (Sensitivity),
- Полярность (Pace Polarity, Pacing Polarity),
- Полярность (Sense Polarity, Sensing Configuration, Sense Configuration),
- Желудочковый рефрактерный (слепой) период (Ventricular Refractory Period, Ventricular Refractory),
- Max Tracking Rate (Upper Rate, Upper Rate, Upper Tracking Rate, Upper Tracking Limit),
- 2:1 Block Rate (UTP Response),
- Алгоритм Сенсор (частотная адаптация, Sensor),
- Алгоритм автоматического переключения режима стимуляции (Auto Mode Switch),
- Алгоритм автоматического регулирования амплитуды стимулирующего импульса (Auto Capture),
- Алгоритмы минимизации желудочковой стимуляции (гистерезис AV-задержки, Mode AAI<=>DDD).
Варианты нарушения работы кардиостимулятора.
Электрод-индуцированная трикуспидальная недостаточность.
Понятие "стимуляторозависимого" и "стимуляторонезависимого" пациента.
Кардиостимуляция является неотъемлемой частью современной кардиологии. В развитых странах число имплантируемых подкожных кардиоустройств (ИПК) неуклонно растет. Причин тому следующие: 1) увеличение продолжительности жизни, приводящее к относительному возрастанию в популяции лиц старческого возраста (а именно они чаще всего являются кандидатами на установку ИПК); 2) усложнение и совершенствование электрофизиологических режимов работы ИПК, позволяющих запрограммировать параметры кардиостимулятора под сердце конкретного пациента; 3) расширение функционала современных ИПК, позволяющего не только осуществлять "страховочную" стимуляцию при блокадах сердца, но и лечить некоторые другие сердечные синдромы.
Еще около 30 лет назад почти 100% всех ИПК устанавливались с целью лечения критически редкого ритма сердца на фоне сердечных блокад. Такое устройство именовали "кардиостимулятором", подчеркивая его "узкое терапевтическое окно": при урежении частоты собственного сердечного ритма ниже определенной величины аппарат "выдавал импульсацию", навязывая сердцу "страховочный" стимуляционный ритм для поддержания гемодинамики. Несмотря на дальнейший прогресс в развитии электрофизиологических методов лечения заболеваний сердца, именно термин "кардиостимулятор" закрепился в кардиологическом диалекте. Однако применять его ко всем ИПК некорректно.
Клинические разновидности кардиостимуляторов и показания к их имплантации.
В настоящее время ИПК используются для лечения 3-х кардиологических синдромов (данные по РФ):
1. Спорадически или постоянно редкий сердечный ритм (блокады сердца, вазовагальные обмороки, синдром каротидного синуса). Это основная ниша использования ИПК. Именно применительно к лечению брадиаритмий имплантируемое устройство вполне справедливо называют электрокардиостимулятор (ЭКС). На долю ИПК, используемых только с целью лечения сердечных блокад, приходится примерно 85%. Угнетение проведения может быть на любом уровне проводящей системы сердца, однако критическими местами являются синусовый узел и АВ-соединение:
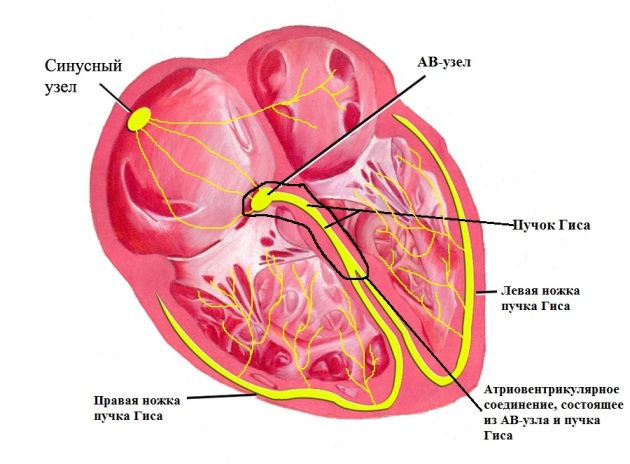
Основное клиническое показание к имплантации кардиостимулятора: паузы в работе сердца, сопровождающиеся обмороком или его эквивалентами (предобморочное состояние, приступообразное головокружение), при условии, что причинами этих пауз не являются лекарственные средства.
2. Желудочковые тахикардии - чрезмерно частый сердечный ритм, когда гетеротопный фокус находится в одном из желудочков. В таком случае ИПК называется кардиовертер-дефибриллятор, и предназначается он для купирования возникшей аритмии, посредством конкурирующей сверхчастой стимуляции или дефибриллирующим разрядом (в простонародье: электрошоком). На долю кардиовертера-дефибриллятора приходится около 10% от всех ИПК.
Основное клиническое показание к имплантации кардиовертера-дефибриллятора: первичная и вторичная профилактика внезапной сердечной смерти. Первичная профилактика - имплантация устройства лицам с высоким риском внезапной смерти (например, субъекты с каналопатиями, тяжелой сердечной недостаточностью). Вторичная профилактика - имплантация устройства лицам, уже переживших клиническую смерть и успешно реанимированных.
3. Тяжелая хроническая сердечная недостаточность (ХСН). Терапия ХСН посредством ИПК (ресинхронизирующая терапия, СРТ) заключается во введении электродов в полости правого и левого желудочков, которые обеспечивают синхронную стимуляцию и одномоментное сокращение обоих желудочков. Патогенетический смысл подобного лечения заключается в том, что при ХСН желудочки могут сокращаться асинхронно (речь идет о разнице в десятые доли секунды), что еще больше усугубляет клинику ХСН. На ЭКГ такой асинхронизм проявляется блокадой левой ножки пучка Гиса. СРТ призвана ликвидировать неединовременную систолу желудочков и улучшить гемодинамику. На ее долю приходится около 5% от всех ИПК.
Основное клиническое показание к проведению ресинхронизирующей терапии: сочетание тяжелой ХСН (одышка, слабость, отеки ног) с полной блокадой левой ножки пучка Гиса на ЭКГ, при условии, что предполагаемая продолжительность жизни после манипуляции составит не менее 1 года.
Каждое ИПК имеет функцию кардиостимулятора, однако не каждое ИПК является только им. ИПК может быть в следующих клинико-электрофизиологических вариациях: 1) кардиостимулятор, 2) кардиостимулятор + кардиовертер-дефибриллятор, 3) кардиостимулятор + ресинхронизирующая терапия, 4) кардиостимулятор + кардиовертер-дефибриллятор + ресинхронизирующая терапия.
Клинические нюансы конкретного больного определяют показания к установке того или иного ИПК.
ИПК вживляют под кожу в левую или правую подключичную область (рис.1); электроды через подключичную вену проводят до нужной камеры сердца. Наличие косметического дефекта после операции (то, насколько кардиостимулятор будет выступать из под кожи) зависит от конституции субъекта: у худощавых лиц аппарат будет весьма заметен (рис.2), у тучных субъектов из-за мощно развитой подкожно-жировой клетчатки ИПК может быть не виден вообще.
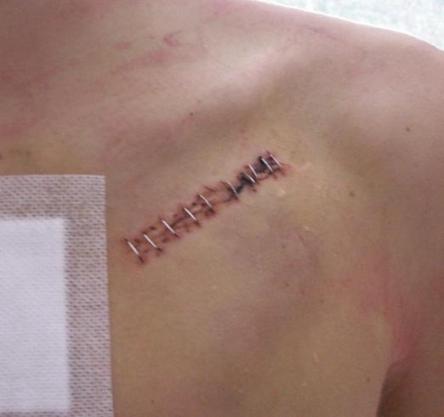 рис.1
рис.1
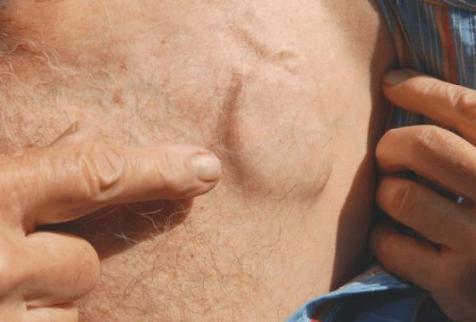 рис.2.
рис.2.
Локализация сердечных электродов.
Для лечения сердечных блокад электроды устанавливаются в правое предсердие или правый желудочек, либо в обе камеры (рис.3,4).
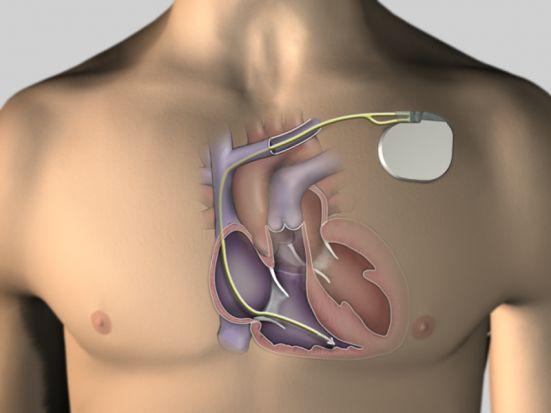 рис.3
(электрод в полости правого желудочка).
рис.3
(электрод в полости правого желудочка).
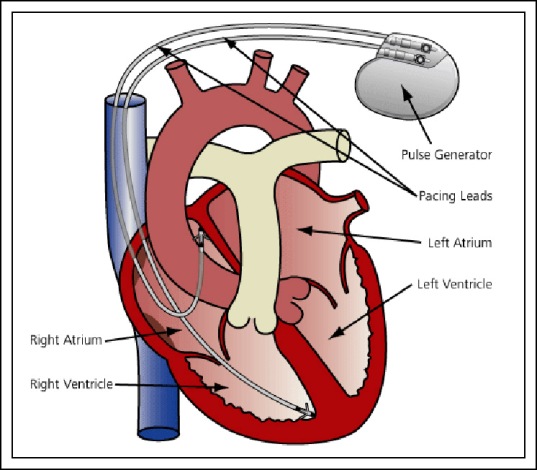 рис.4
(электроды в полости правого предсердия и правого желудочка).
рис.4
(электроды в полости правого предсердия и правого желудочка).
Предсердный электрод фиксируют обычно к межпредсердной перегородке, желудочковый - к верхушке правого желудочка. Подобный вариант фиксации, возможно, не является оптимальным с точки зрения распространения электрического возбуждения и сокращения камер сердца, однако механическое крепление электродов (что крайне важно) получается максимально надежным. При имплантации ИПК с функцией кардиовертера-дефибриллятора локализация желудочкового электрода будет такой же.
При ресинхронизирующей терапии расположение "правых" электродов то же; в левый желудочек электрод проводится через расположенный в правом предсердии коронарный синус (устье венозной системы левого желудочка), далее по системе вен электрод доводится до оптимального (с точки зрения кардиостимуляции) места левого желудочка и фиксируется (рис.5).
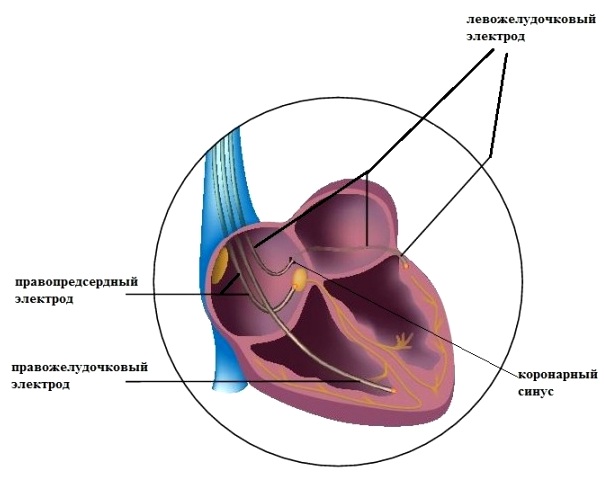 рис.5
(электроды в обоих желудочках и в правом предсердии).
рис.5
(электроды в обоих желудочках и в правом предсердии).
Что касается фиксирующих элементов электродов, то они бывают пассивные (усики) и активные ("как штопор для бутылки"); последние вкручиваются в эндокард (рис.6,7).
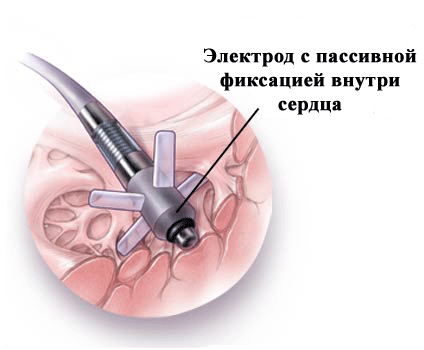 рис.6.
рис.6.
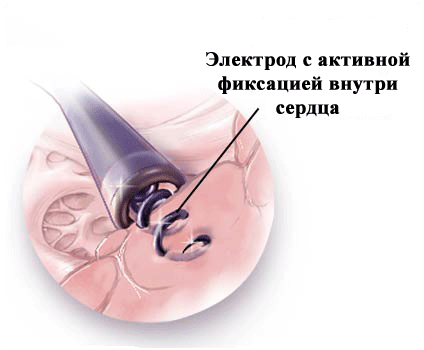 рис.7.
рис.7.
Работа кардиостимулятора. Примеры.
Чтобы понять, как работают ИПК рассмотрим конкретные примеры. На рис. 8 представлена ЭКГ больной, страдавшей необъяснимыми обмороками. После проведения Холтеровского мониторирования ЭКГ причина синокопов была установлена: спорадически возникающие блокады сердца.
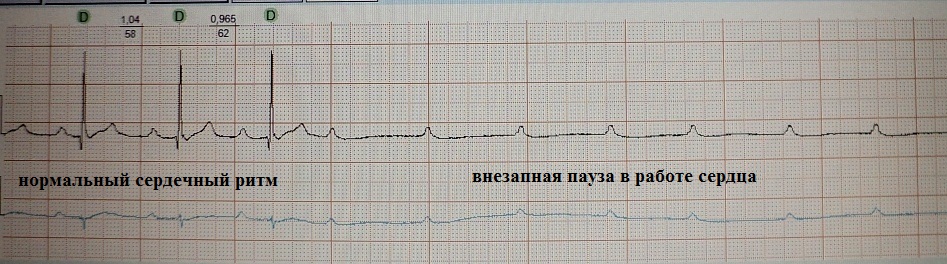
Ей имплантировали кардиостимулятор, после чего обмороки прекратились. На рис.9 запечатлен ЭКГ-фрагмент этой же пациентки в момент срабатывания кардиостимулятора "по требованию".
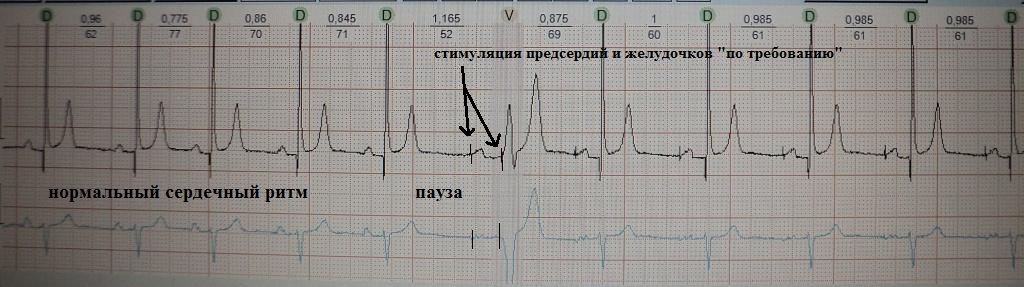
Еще один фрагмент ЭКГ (рис.10) больной, страдавшей до имплантации кардиостимулятора обмороками.
В настоящее время все кардиостимуляторы программируются в режиме "подстраховки" (по требованию, Demand). То есть кардиостимулятор включается только в момент появления сердечной паузы определенной продолжительности, а приоритетными (для самого кардиостимулятора) являются собственные сокращения сердца, которые гораздо выгоднее для внутрисердечной гемодинамики (Что лучше, естественное распространение импульса или эктопическое - из верхушки правого желудочка? Ответ очевиден). Другое дело, что собственная сердечная проводимость может быть настолько угнетена (тотальные или субтотальные сердечные блокады), что почти все время работа сердца будет подчинена кардиостимулятору. Кроме того, полная зависимость от кардиостимулятора наблюдается в случае целенаправленной абляции какого-то критического участка проводящей системы (например, абляция АВ-узла при тахисистолической фибрилляции предсердий), что приводит к абсолютной невозможности естественного распространения электрического импульса.
Срабатывание кардиовертера-дефибриллятора
происходит в момент возникновения желудочковой тахикардии (сокращение
желудочков с чрезмерно высокой
частотой) или фибрилляции желудочков ("сердечный хаос", клиническая смерть).
Данные аритмии обусловлены циркуляцией в
желудочке одной или нескольких электрических волн. Кардиовертер-дефибриллятор купирует возникшую тахиаритмию
2-мя возможными путями: "пакетом" импульсов (по 8-10) с частотой превышающей
частоту тахикардии (один из импульсов проникает в циркулирующую электрическую петлю и обрывает
ее), либо одиночным
 рис.11.
рис.11.
 рис.12.
рис.12.
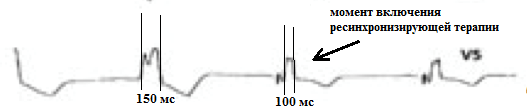
Показанием для выполнения ресинхронизирующей терапии является обязательное сочетание тяжелой ХСН с ЭКГ-картиной полной блокады левой ножки пучка Гиса. Чем выраженнее блокада, тем выше вероятность положительного клинического эффекта от ресинхронизирующей терапии. На рис.13 запечатлен момент включения ресинхронизирующей терапии: до ее включения регистрируется блокада левой ножки (ширина комплекса 150 мс), в момент включения - блокада исчезает (ширина комплекса 100 мс), что отражает появившийся синхронизм в сокращении правого и левого желудочка.
Возможные ограничения пациента с кардиостимулятором.
Имплантация современных кардиостимуляторов приводит к минимальным ограничениям в жизни больного. При сохранении насосной функции сердца пациент с кардиостимулятором может вести обычный образ жизни: дача, любые домашние дела, работа, занятия физкультурой, путешествия, вождение автомобиля и т.д. Те ограничения, которые существовали раннее (запрет на использование больными различных электронных приборов), были обусловлены использованием монополярных систем кардиостимуляции. В таком случае при контакте с источниками высокого напряжения развивалось явление интермагнитной интерференции, что приводило к некорректной работе кардиостимулятора.
Монополярная и биполярная конфигурация устройства определяет разность потенциалов между двумя полюсами электродов; при монополярной чувствительности вторым полюсом электрода является корпус кардиостимулятора. Поэтому при монополярном варианте из-за большого межэлектродного расстояния, равного 30-50 см, ЭКС может воспринимать все сигналы, попадающие в эти пределы (сокращения скелетных мышц, электрическую активность других сердечных камер и т.д.), тогда как при биполярном варианте конфигурации анод и катод находятся на конце электрода (расстояние между ними: 1-2 см) — в таком случае посторонние электрические сигналы не воспринимаются.
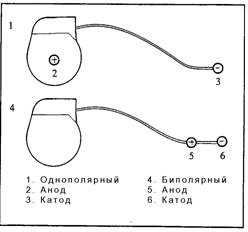
В настоящее время используют биполярные системы стимуляции, которые практически исключают проявление интермагнитной интерференции, а сами ИПК исправно работают даже после наружной дефибрилляции. Ограничения сохраняются лишь на профессиональную деятельность, которая связана с постоянным контактированием с источниками высокого напряжения (электроподстанции, электрощитовые, электромонтажные работы, сварка, отбойный молоток). Единственным абсолютным противопоказанием для больных с кардиостимулятором является проведением магнитно-резонансной томографии и прямое прикладывание магнита к подшитому аппарату.
Некоторые зарубежные производители кардиостимуляторов вводят в эксплуатацию ИПК, допускающие возможность проведения МРТ. Однако пока безопасность проведение данной диагностики не будет доказан в рандомизированном исследовании выполнение МРТ больным с кардиостимулятором останется под запретом. Основой нормальной жизни пациента с кардиостимулятором являются плановые проверки системы у специалиста программирующего ИПК. Эквивалентом таких проверок может стать регулярное (раз в 6-12 месяцев) Холтеровское мониторирование ЭКГ, позволяющее вовремя выявить неполадки в работе кардиостимулятора. Впрочем, визитов к аритмологу все равно не избежать, хотя бы для того чтобы знать примерный срок службы батарейки ИПК и время ее плановой замены.
Общие принципы эффективной кардиостимуляции.
- Кардиостимуляция осуществляется в режиме "по требованию". При корректной программации аппарата приоритет всегда отдается собственным сокращениям сердца.
- Современная кардиостимуляция не мыслима без функция частотной адаптации (Сенсор).
- Залогом надежного функционирования ЭКС является регулярная (хотя бы 1 раз в 12 месяцев) оценка эффективности его работы с помощью суточного мониторирования ЭКГ: чувствительность Холтера в оценке работы ЭКС выше, чем анализ через программатор (конечно, при условии, что врач-диагност хорошо ориентируется в ЭКГ-паттернах работы стимулятора).
Паспорт кардиостимулятора, или ассоциированная с современными кардиостимуляторами аббревиатура.
Каждому пациенту с ИПК выдается на руки так называемый паспорт кардиостимулятора. Его можно сравнить с инструкцией к применению какого-нибудь электроприбора. В данном документе указывается вся важнейшая информация, касающаяся параметров работы устройства: начиная от локализации электродов, заканчивая тонкими электрофизиологическим параметрами кардиостимуляции. Казалось бы, что пациенту до этого: он доверился врачу, который все сделал как надо. Так собственно и считает абсолютное большинство больных. Впрочем, всегда находится небольшой процент субъектов с кардиостимуляторами из категории "хочу все знать"; либо связывающие свое плохое самочувствие с "некорректно настроенными параметрами стимуляции" (так они сами считают), что заставляет их проводить время в "поисках истины".
После плановой проверки кардиостимулятора хирургом-аритмологом больному на руки выдается краткое заключение, отражающее текущие параметры кардиостимуляции (что было - что изменено); по сути данное заключение является упрощенным эквивалентом паспорта кардиостимулятора. При утере последнего такие заключения являются единственным источником информации о текущих настройках кардиостимулятора. Вне зависимости от того, что у пациента есть на руках (паспорт или заключение после плановой проверки устройства) при изучении данной документации можно увидеть разнообразные русскоязычные или англоязычные (в зависимости от страны производителя кардиостимулятора) специфические термины или, того хуже, непонятную аббревиатуру. Что-то типа:
Разберем наиболее важные понятия.
Режим (Mode) - отражает базовые характеристики кардиостимулятора. Представлен в виде последовательности заглавных английских букв; как правило 3-4-х, например: например DDDR. Что под ними скрывается?
Первая буква означает, какая камера стимулируется (то есть, где находится стимулирующий электрод): в предсердии (А - atrium), в желудочке (V - ventricle) или в обеих камерах (D - dual).
Вторая буква означает, информация об электрической активности какой камеры сердца передается в кардиостимулятор (функция детекции / распознавания / восприятия). Другими словами, какая камера детектируется стимулятором: предсердие (А - atrium), желудочек (V - ventricle) или обе камеры (D - dual).
Третья буква означает, разновидность реакции кардиостимулятора на полученную информацию от детектирующего электрода: I - inhibited (запрещение), T - triggered (стимуляция), D - dual (двойной ответ), возможны сочетания запрещающей и стимулирующей реакции.
Четвертая буква, если есть, обозначает наличие функции частотной стимуляции сердца (R - Rate modulation) - способность кардиостимулятора выдавать импульсацию не с фиксированной частотой, а согласно потребностям организма (разгонять частоту сердечных сокращений).
Пятая буква, если есть, обозначает наличие функции кардиовертера-дефибриллятора: P (Pase - антитахикардитическая стимуляция), S (shock - дефибрилляция, шок) или D (P+S).
Если говорить о самом сейчас распространенном режиме кардиоcтимуляции DDDR, то анализируя данную аббревиатуру, мы можем сказать следующее: "В обеих камерах сердца находится стимулирующий электрод (D - dual, обе) - то есть стимулируются и предсердия и желудочки; детектируется (воспринимается) информация об электрической активности обеих (D - dual) камер сердца; в зависимости от полученной информации от детектирующих электродов, кардиостимулятор может запретить себе выдавать стимуляцию (и продолжить следить за электрической активностью сердца) или осуществить стимуляцию (D - dual, оба ответа); кардиостимулятор имеет функцию частотной адаптации (R)".
Для полноценного понимания, рассмотрим еще один режим стимуляции, широко используемый при брадикардитической фибрилляции предсердий - VVI. Анализируя данную аббревиатуру, мы можем сказать следующее: "Стимулирующий электрод находится в желудочке (V - ventricle); воспринимающий электрод находится в желудочке (V - ventricle); если стимулятор улавливает собственное сокращение желудочков, он не выдает импульс ( I - inhibited, запрещение), отдавая тем самым приоритет спонтанной (естественной) электрической активности желудочков".
Таким образом, кардиостимулятор может быть однокамерным (электрод в одной камере, например VVI) или двухкамерным (в обеих камерах по электроду, например DDDR).
Важная ремарка: в одной сердечной камере может быть только один электрод; в зависимости от режима этот электрод выполняет или стимуляцию, или детекцию, или и то и другое. Так, например, в неотложной кардиологии при гемодинамически значимых блокадах сердца используют экстренную стимуляцию желудочков в режиме минимального функционала - V00. Здесь: V - стимулируемая камера, 0 - отсутствие функции детекции, 0 - раз отсутствует функция детекции, то нет и ответа на нее.
Базовая частота стимуляции (Base Rate, Lower Rate, Basic Rate) - частота, с которой осуществляется стимуляция сердца при отсутствии собственных сокращений. Как правило, программируется на значение 55 или 60 ударов в минуту.
Частота покоя, Rest Rate (Sleep Rate, Night Rate - ON или OFF) - частота стимуляции в период отдыха, ночью; всегда программируется ниже базовой, чаще, на 5 ударов в минуту. Например, Base Rate составляет 60 в мин., Rest Rate - 55 в мин. Данный алгоритм активируется либо по достижении определенного времени суток (например, с 22:00 до 7:00), либо при неподвижности пациента в течение 10-15 минут (стимулятор это воспринимает, как отдых, сон).
Максимальная частота стимуляции (Max Sensor Rate, Upper Sensor Rate, Maximum Sensor Rate) - данная опция возможна только при наличии активированного алгоритма частотной адаптации (Rate modulation, Sensor), отражает максимальную частоту стимуляции в ответ на выполняемую пациентом нагрузку. Программируется с оглядкой на возраст и наличие сопутствующих заболеваний сердца: при прочих равных условиях, у лиц старческого возраста этот параметр устанавливается на меньшее значение (обычно 120-130 в мин.).
AV-задержка (AV delay, Sensed AV) - в двухкамерных стимуляторах временной интервал, обеспечивающий задержку нанесения желудочкового (V - ventricle) стимула после навязанного (А) предсердного сокращения. Параметр обеспечивает последовательное (а не одномоментное!), как и в норме, сокращение сначала предсердий, затем желудочков; измеряется в миллисекундах.
PV-задержка (PV delay, Pased AV) - в двухкамерных стимуляторах временной интервал, обеспечивающий задержку нанесения желудочкового (V - ventricle) стимула после собственного (Р) предсердного сокращения. Параметр обеспечивает последовательное (а не одномоментное!), как и в норме, сокращение сначала предсердий, затем желудочков; измеряется в миллисекундах.
Как правило, PV-задержка программируется на несколько большее значение, чем AV-задержка, с целью "поиска" собственной желудочковой активности после собственной предсердной (Р) активности.
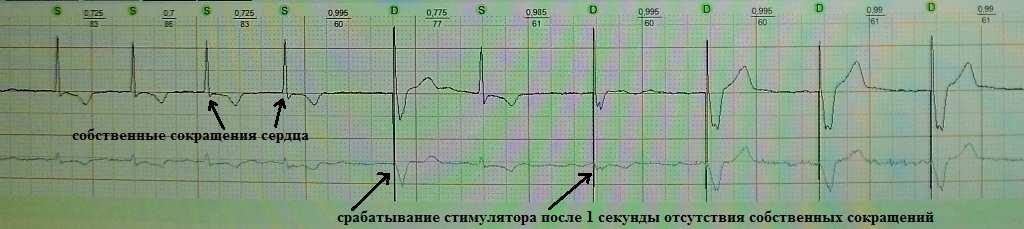
Гистерезис (Hysteresis, Rate Hysteresis, Hysteresis Offset) - функция поиска собственных сокращений сердца. Объясню на примере. Допустим, базовая частота стимуляции запрограммирована на 60 ударов в минуту (то есть навязанные сокращения возникают раз в 1 секунду); при возникновении паузы в работе сердца более 1 секунды (в отсутствие алгоритма Гистерезис), кардиостимулятор начинает "страховочную" стимуляцию с частотой не менее базовой (то есть 60 в мин.). Если Гистерезис активирован, то при возникновении сердечной паузы кардиостимулятор включится не через 1 секунду, а через интервал гистерезиса. Например, если гистерезис запрограммирован на 1,2 секунды (50 уд. в минуту), то в нашем примере стимулятор произведет страховочную стимуляцию не через 1 секунду, а через 1,2 секунды.
Смысл гистерезиса в том, чтобы максимально отдать приоритет собственным (спонтанным) сокращениям сердца, как гемодинамически более выгодным; таким образом, у сердца есть лишние 0,2 секунды, чтобы возникло спонтанное сокращение. Если через интервал гистерезиса собственное сокращение не возникло, то дальнейшие навязанные сокращения идут с запрограммированной базовой частотой (в нашем примере каждую секунду). Пример работы данного алгоритма на рис.14.
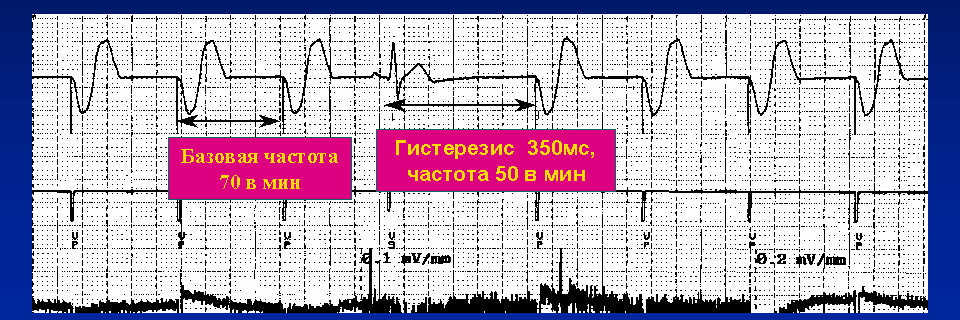 рис.14.
рис.14.
Чувствительность (Sensitivity, Sensitivity Atrial Lead, Sensitivity Ventricular Lead) - чувствительность камеры сердца, ее способность узнавать (детектировать) собственные сокращения сердца; измеряется в мВ (чем выше значение мВ, тем ниже чувствительность). Кардиостимулятор определяет любые электрические сигналы, амплитуда которых равна или больше, чем запрограммированное значение. Если амплитуда сигнала меньше запрограммированной чувствительности, то стимулятор "не увидит" это сокращение и через заданный временной интервал выдаст навязанный стимул.
Полярность (Pace Polarity, Pacing Polarity, Pacing Configuration, Pulse Configuration) стимуляционного канала (предсердного (A) и желудочкового(V)). Может иметь монополярную (unipolar) и биполярную (bipolar) конфигурацию. Практически все современные кардиостимуляторы имеют биполярную конфигурацию, которая в значительно меньшей степени (в сравнении с монополярной)чувствительна к магнитному полю, а значит практически не привносит ограничений в жизнь субъекта.
Полярность (Sense Polarity, Sensing Configuration, Sense Configuration) канала, по которому осуществляется восприятие стимулятором собственных сокращений сердца (предсердных (A) или желудочковых(V)). Может иметь монополярную (unipolar) и биполярную (bipolar) конфигурацию. Практически все современные кардиостимуляторы имеют биполярную конфигурацию, которая в значительно меньшей степени (в сравнении с монополярной) чувствительна к магнитному полю, а значит практически не привносит ограничений в жизнь субъекта.
Амплитуда, предсердный (А) канал, желудочковый (V) канал (Amplitude Atrial Lead, Amplitude Ventricular Lead) - измеряется в вольтах (В), отражает минимальную величину стимула, достаточную для сокращения камеры сердца.
Предсердный рефрактерный (слепой) период (Atrial Refractory Period, Post-Ventricular Atrial Refractory Period, PVARP) - один из ключевых параметров кардиостимулятора. Измеряется в мс, отражает время невосприимчивости предсердного канала к спонтанной электрической активности предсердий; начинается от собственного или навязанного предсердного сокращения. Благодаря наличию слепого периода предсердного канала, не допускается детекция (а значит и какая-то реакция на нее стимулятора) чрезмерно ранней предсердной активности.
Желудочковый рефрактерный (слепой) период (Ventricular Refractory Period, Ventricular Refractory) - один из ключевых параметров кардиостимулятора. Измеряется в мс, отражает время невосприимчивости желудочкового канала к спонтанной электрической активности желудочков; начинается от собственного или навязанного желудочкового сокращения. Благодаря наличию слепого периода желудочкового канала, не допускается детекция (а значит и какая-то реакция на нее стимулятора) чрезмерно ранней желудочковой активности.
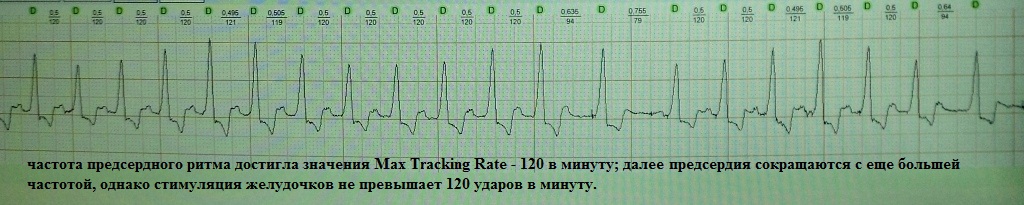
Max Tracking Rate (Upper Rate, Upper Rate, Upper Tracking Rate, Upper Tracking Limit) - в двухкамерных стимуляторах - максимальное значение частоты предсердного ритма, при котором осуществляется синхронизированная с предсердной активностью желудочковая стимуляция в соотношении 1:1 (то есть на одно предсердное событие одно желудочковое). К примеру, величина Max Tracking Rate установлена на значение 120 уд. в минуту; частота сокращения предсердий начинает превышать (физическая нагрузка) это значение - 130 в мин. - однако частота сокращений желудочков останется по-прежнему не более 120 в мин. - согласно Max Tracking Rate (рис.15).
2:1 Block Rate (UTP Response) - максимальное значение частоты предсердного ритма, начиная с которой желудочковая стимуляция будет осуществляться в соотношении 2:1 (на 2 предсердных сокращения 1 желудочковое). Как и Max Tracking Rate смысл алгоритма заключается в недопущении слишком частого сокращения желудочков, например, у пожилых людей с ИБС.
Динамическая AV/PV задержка (частотно-адаптивная атриовентрикулярная задержка, Rate Adaptive AV, Rate Responsive AV Delay, Dynamic AV Delay, Sensed AV Offset - ON или OFF) - алгоритм способствующий оптимизации предсердно-желудочковой синхронизации. В здоровом сердце, чем чаще ритм, тем меньше временной интервал между последовательным сокращением предсердий и желудочков. В сердце работающем от кардиостимулятора, при активации алгоритма Rate Adaptive AV, учащение сердечного ритма сопровождается искусственным укорочением временного интервала между последовательным сокращением предсердий и желудочков - как и в обычном сердце без стимулятора. Это один из алгоритмов работы кардиостимулятора, призванный поддерживать работу сердца максимально приближенной к физиологичной.
Алгоритм Сенсор (частотная адаптация, Sensor - ON или OFF) - способность кардиостимулятора выдавать импульсацию не с фиксированной частотой, а согласно потребностям организма (разгонять частоту сердечных сокращений). О наличии сенсорного алгоритма можно судить по наличию буквы R при описании режима стимуляции, например: DDDR, AAIR и т.д. Сенсор изменяет частоту стимуляции согласно повышению температуры крови, мышечной активности, частоты дыхания и др. параметрам.
Алгоритм автоматического переключения режима стимуляции (Auto Mode Switch, AMD, Mode Switch, A-Tachy Response) - возможен при стимуляции в режиме DDD(R) или VDD(R). Суть работы алгоритма в том, что если сердце, точнее предсердия, начинают сокращаться с частотой превышающей частоту регистрации предсердной тахикардии (Atrial Tachycardia Detection Rate, Detection Rate, Trigger Rate), то кардиостимулятор распознает это как наджелудочковую тахикардию и переключается с базового режима стимуляции DDDR/VDDR на режим DDIR, VDIR или VVIR. Например, двухкамерный кардиостимулятор запрограммирован на режим DDDR; параметр Detection Rate запрограммирован на значение 170 ударов в минуту; внезапно развивается пароксизм трепетания предсердий с частотой 230 в минуту; кардиостимулятор согласно алгоритму Switch Mode переключается на режим DDIR, в котором частота стимуляции желудочков будет осуществляться с запрограммированной частотой, например 80 в мин.
Смысл данного алгоритма: защитить сердце от чрезмерно частого сокращения желудочков, которые бы в отсутствии данной опции сокращались бы синхронизируясь с предсердиями - то есть с высокой частотой. Как только пароксизм наджелудочковой тахиаритмии купируется работа кардиостимулятора возвращается к исходному режиму. Алгоритм Auto Mode Switch необходим стимуляторозависимым пациентам, страдающим частыми пароксизмами мерцательной аритмии. Благодаря ему пароксизмы аритмии будут для больного проходить незаметно, так частота желудочковых сокращений будет оставаться в пределах нормы. Пример работы данного алгоритма на рис.16.
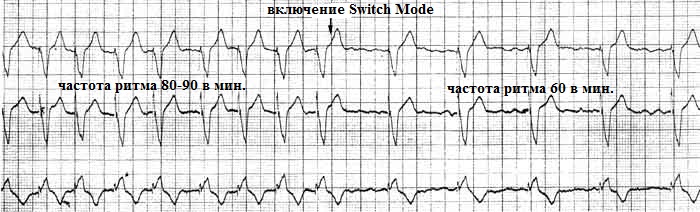 рис.16.
рис.16.
Когда мы говорим о работе ЭКС в режиме VDIR или ADIR, то имеем в виду, что изначально аппарат запрограммирован на "универсальный" двухкамерный режим DDDR, но в зависимости от текущих дромотропных нарушений, он работает "по требованию", минимизируя артифициальную стимуляцию предсердий (режим VDIR) и/или желудочков (режим ADIR) - то есть автоматически переключается между разными режимами стимуляции.
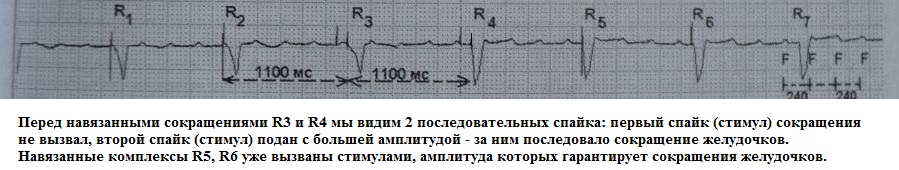
Алгоритм автоматического регулирования амплитуды стимулирующего импульса (Auto Capture, Capture Management, Automatic Capture - ON или OFF). В основе данного алгоритма лежит оценка кардиостимулятором эффективности нанесенного стимула по восприятию им желудочкового (предсердного) сокращения. Например, амплитуда стимула 2,5В; в случае, если после стимула данной амплитуды не будет зарегистрировано сокращения стимулируемой камеры, то через доли секунды будет нанесен стимул большей амплитуды - 3В, который вызовет сокращение сердца. Если и в следующих нескольких сердечных циклах стимул с амплитудой 2,5В не будет вызывать сокращения сердца, то в дальнейшем все стимулы будут с амплитудой 3В. То есть благодаря алгоритму Capture кардиостимулятор сам подбирает минимально эффективную амплитуду стимула. Пример работы данного алгоритма на рис.17.
Алгоритмы минимизации желудочковой стимуляции (гистерезис AV-задержки, AutoIntrinsing Conduction Search, Ventricular Intrinsic Preference, Search AV+, Dynamic AV Delay, AV Search Hysteresis, Managed Ventricular Pacing, MVP, Mode AAI<=>DDD). Желудочковая стимуляция, в каком бы то не было режиме работы кардиостимулятора, по своей гемодинамической эффективности уступает нормальным (естественным) сокращениям желудочков. При навязанной стимуляции геометрия сокращения желудочков является анормальной (рис.18).
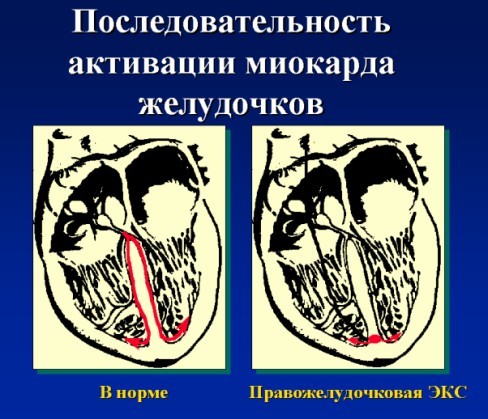 рис.18
рис.18
Поэтому, чем больше вклад искусственной желудочковой стимуляции в общее число сердечных сокращений, тем выраженнее нарушение внутрисердечной гемодинамики. Было замечено, что на фоне преобладания желудочковой стимуляции чаще (раньше) развивается мерцательная аритмия, хроническая сердечная недостаточность. В связи с этим стали разрабатывать алгоритмы направленные на минимизацию желудочковой стимуляции - то есть чтобы желудочки сокращались как можно чаще естественным путем (собственные желудочковые сокращения). Принципиально существует 2 основных алгоритма, направленных на выполнение данной задачи.
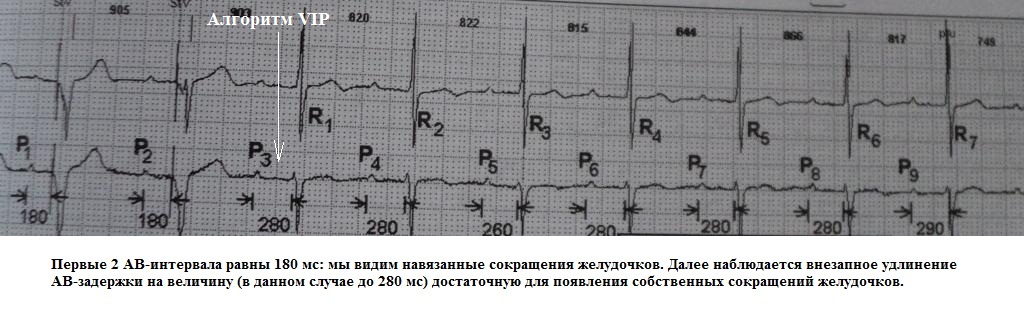
1. Автоматический поиск спонтанного желудочкового проведения за счет периодического удлинения АВ-проведения (Ventricular Intrinsic Preference, VIP). Данный алгоритм работает по следующему принципу: например, интервал предсердно-желудочкового проведения (AV-задержка) запрограммирован на длительность 200 мс, а интервал VIP на 100 мс; периодически AV-задержка будет удлиняться на интервал VIP, то есть на 100 мс и составлять 300 мс. Вероятность появления собственных желудочковых сокращений при длительности AV-задержки 300 мс выше, чем при 100 мс.
2. Управляемая желудочковая стимуляция (Managed Ventricular Pacing, MVP). При данном алгоритме изначально кардиостимулятор функционирует в режиме AAI(R) с переходом на страхующую стимуляцию в режиме DDD(R). Принцип работы следующий: как только в сердце возникает эпизод непроведения импульса с предсердий на желудочки (АВ-блокада), нанесение страхующего желудочкового стимула (переход в режим DDDR) происходит сразу после следующего сокращения предсердий. Таким образом, при данном алгоритме допускается периодическое появление пауз (по 1-1,5 сек.) в работе сердца с ожиданием появления за это время собственного желудочкового сокращения, и в этом смысле он (алгоритм) является более "агрессивным" протоколом минимизации желудочковой стимуляции. Пример работы данного алгоритма на рис.19, 20.
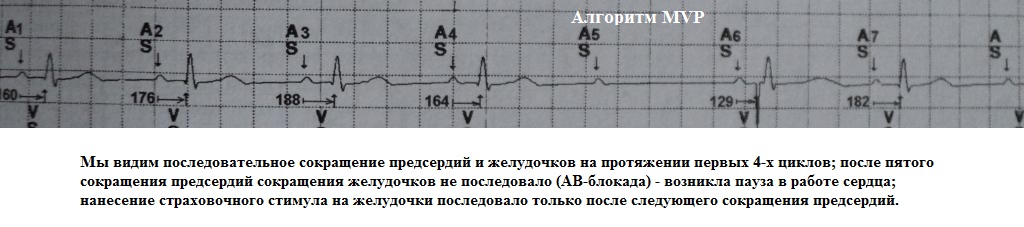
Варианты нарушения работы кардиостимулятора.
- Гиперчувствительность (гиперсенсинг) - чрезмерная чувствительность кардиостимулятора к внутрисердечным или внесердечным сигналам. При гиперчувствительности к внутренним сигналам стимулятор реагирует на то, на что не должен реагировать согласно запрограммированным параметрам. Например, предсердный электрод, начинает периодически воспринимать (детектировать) сокращение желудочков.
Электрокардиографически (рис.21) гиперсенсинг проявляется сердечными паузами, клинически - эпизодами головокружений, полуобмороками. Причины гиперчувствительности к внутрисердечным сигналам: неправильное программирование параметров чувствительности стимулятора, плохим контактом электрода со стимулятором, дислокация (смещение) электрода. Гиперчувствительность к внешним сигналам: магнитному полю, электростатическому разряду, сокращению собственной скелетной мускулатуры - также проявляется сердечными паузами. В современных биполярных системах гиперсенсинг встречается все реже.

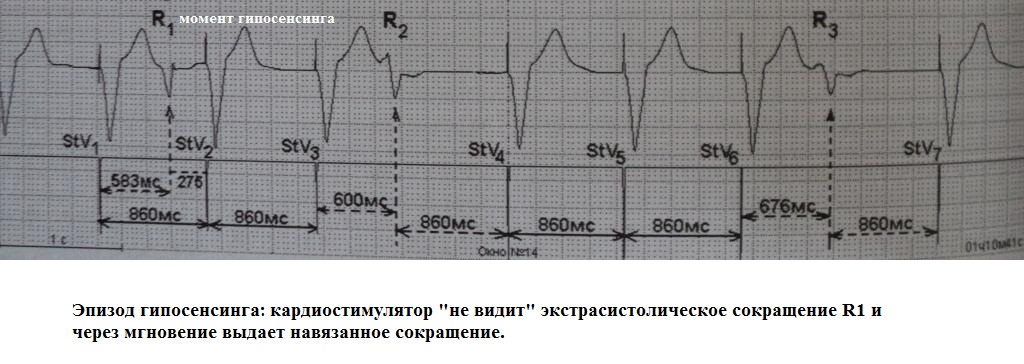
- Гипочувствительность (гипосенсинг) - пониженная чувствительность кардиостимулятора к внутрисердечным сигналам. При гипосенсинге стимулятор не воспринимает сигналы той амплитуды, которые он должен воспринимать согласно запрограммированным параметрам. В результате стимулятор выдает собственный стимул - возникает конкуренция между основным ритмом (недетектированным) и навязанным. Гипосенсинг может быть постоянным - тогда в сердце существует 2 конкурирующих источника возбуждения: собственный и искусственный (кардиостимулятор), или спорадическим, когда время от времени стимулятор не воспринимает собственные сердечные сокращения и преждевременно выдает свои стимулы.
Электрокардиографически (рис.22) гипосенсинг проявляется преждевременными "навязанными" сердечными сокращениями, клинически - эпизодами перебоев в работе сердца, сердцебиением, головокружением. Причины гипочувствительности к внутрисердечным сигналам: неправильное программирование параметров чувствительности стимулятора, разрастание соединительной ткани в месте контакта электрода с эндокардом, уменьшение амплитуды сердечного сигнала, при гиперкалиемии, введение некоторых антиаритмиков в высокой концентрации, дислокация (смещение) электрода, повреждение электрода (нарушение изоляции).
- Неэффективная стимуляция - отсутствие сокращения сердца ("отсутствие захвата") несмотря на наличие стимулов кардиостимулятора на ЭКГ. Неэффективная стимуляция может быть постоянной - тогда сердце работает от собственного водителя ритма, или интермиттирующей, когда данное нарушение появляется время от времени.
Электрокардиографически (рис.23) неэффективная стимуляция проявляется наличием "ЭКГ-спайка", после которого не следует сокращение стимулируемой камеры сердца; как правило, собственный ритм сердца при этом редкий. Клинические проявления зависят от частоты своего ритма - насколько он гемодинамически эффективный. Причины столь грубого нарушения работы ИПК могут быть самые разнообразные: полный и неполный перелом электрода, смещение электрода, повышение порога стимуляции вследствие разрастания соединительной ткани в области контакта электрода с эндокардом, низкоамплитудная стимуляция, гиперкалиемия, истощение батареи и др.
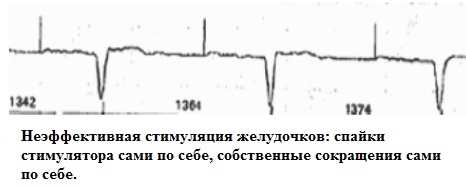 рис.23
рис.23
- Отсутствие стимуляции - кардиостимулятор имплантирован, однако ЭКГ-признаков его активности нет. Причины: истощение батареи, повреждение электронной схемы ЭКС, повреждение электрода, плохой контакт электрода с аппаратной частью стимулятора.
Синдром кардиостимулятора (пейсмекерный сидром) - клинический симптомокомплекс, развивающийся при длительной эндокардиальной стимуляции желудочков. В основе данного синдрома лежит гемодинамическая неэквивалентность естественных (собственных) сокращений сердца и навязанных. Каковы бы не были достижения современной кардиостимуляции, навязанные сокращения сердца не могут быть эквивалентны собственным: сердечный выброс всегда будет меньше при сокращении сердца от стимулятора, поскольку в таком случае изменяется сама геометрия систолы желудочков. В первые месяцы/годы это не будет иметь каких-либо субъективных проявлений, тем более что в большинстве случаев имплантации ЭКС предшествуют какие-то тягостные симптомы (головокружения, полуобмороки, обмороки): в подобной ситуации установка ЭКС моментально улучшает самочувствие - как будто излечивает. Дальнейшее течение событий (разовьется ли синдром кардиостимулятора?) зависит от ряда факторов.
Во-первых, от режима стимуляции: наиболее неблагоприятным в этом отношении является VVI-режим (изолированная стимуляция желудочков) с запрограммированной высокой базовой частотой стимуляции (например, 60 в мин.) на фоне постоянной фибрилляции предсердий.
Во-вторых, от общего процента желудочковой стимуляции: чем чаще желудочки сокращаются от стимулятора, тем выше риск развития синдрома кардиостимулятора. Именно для этого используют различные алгоритмы, уменьшающие общий процент навязанных сокращений и/или уменьшают базовую частоту стимуляции - все, чтобы сердце как можно чаще сокращалось естественным образом, а ЭКС срабатывал лишь в редких эпизодах - "на подстраховке" (Demand). Таким образом, сама по себе "стимуляторозависимость" - фактор риска пейсмекерного синдрома
В-третьих, если в работе стимулятора не используется алгоритм Сенсор. Если его нет - риск развития синдрома кардиостимулятора крайне высок.
В-четвертых, если запрограммирована длительная AV-задержка (300-350 мс).
В пятых, если при артифициальной желудочковой стимуляции имеется вентрикулоатриальное проведение.
В-шестых, от длительности кардиостимуляции: даже при абсолютно корректной настройке ЭКС (например, режим DDDR) никто не даст гарантии, что с годами у пациента не разовьется синдром кардиостимулятора, особенно если он "стимуляторозависим".
Манифестировавший пейсмекерный синдром, представляет собой симптомокомплекс сердечной недостаточности, вызванный длительной кардиостимуляцией правого желудочка. Его проявления неспецифичны: слабость, отеки ног, быстрая утомляемость, головокружения, лабильность АД, одышка при минимальной нагрузке, тенденция к низкому АД.
Электрод-индуцированная трикуспидальная недостаточность.
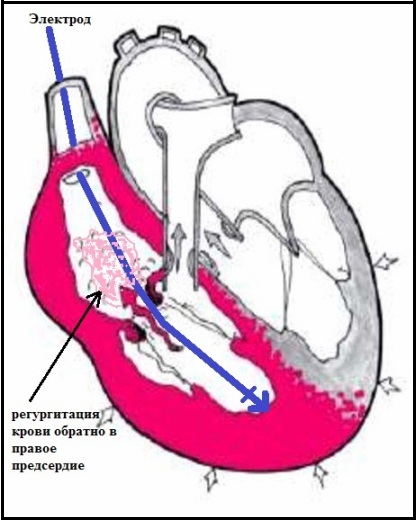
Имплантированный в камеры сердца электрод кардиостимулятора чужероден для внутренней среды организма. При проведении электрода в правый желудочек он неизбежно соприкасается со створками трикуспидального клапана, и этот контакт сохраняется все время нахождения электрода в сердце. В месте соприкосновения створки клапана и электрода возникает асептическое воспаление, которое приводит к необратимой деформации створки и развитию недостаточности трикуспидального клапана. Однако выраженность электрод-индуцированной трикуспидальной недостаточности может быть абсолютно разной: от незначительной или умеренной (часто), до тяжелой (редко).
Важно понимать, что изначально невозможно предугадать, насколько тяжелой будет недостаточность клапана при имплантированном электроде. Однозначно утверждать можно лишь одно: она (клапанная регургитация) будет у каждого пациента. К счастью, практический опыт показывает, что электрод-индуцированная трикуспидальная недостаточность редко достигает тяжелой степени и мало сказывается на гемодинамике. Если же все-таки она достигла тяжелой степени, то это будет сопровождаться характерными симптомами сердечной недостаточности (слабость, одышка, отеки ног). Любая степень электрод-индуцированной трикуспидальной недостаточности не является показанием для замены (реимплантации) электрода, так как это не приведет к уменьшению регургитации.
Понятие "стимуляторозависимого" и "стимуляторонезависимого" пациента.
У стимуляторозависимого пациента при отключении кардиостимулятора развивается картина глубокого брадиаритмического шока или клиническая смерть за счет очень редкого (или полного отсутствия) собственного сердечного ритма. Другими словами, в отсутствие кардиостимуляции такой пациент неминуемо погибнет не только из-за тяжелых (тотальных или субтотальных) нарушений проводимости (по поводу которых был имплантирован кардиостимулятор), но и из-за низкой активности естественных пейсмекеров (дистальных отделов АВ-соединения и/или ножек пучка Гиса), которые теоретически должны активироваться в "аварийной" ситуации.
У стимуляторонезависимого пациента при отключении кардиостимулятора не развивается выраженная брадиаритмия, так как исходные нарушения проводимости не столь критичны и/или импульсация естественных пейсмекеров сопровождается более или менее адекватной частотой (35-50 в мин.). Поэтому симптоматика отсутствующей кардиостимуляции у них будет стертой: слабость, головокружение, умеренная одышка и т.п.
"Стимуляторозависимость" является константой, тогда как "стимуляторонезависимость" может со временем трансформироваться в "стимуляторозависимость" из-за дальнейшего ухудшения сердечной проводимости. У стимуляторозависимых пациентов при наджелудочковой тахиаритмии активация функции Switch Mode сопровождается переключением режима DDDR в режим VDIR - стимуляция желудочков с запрограммированной частотой. У стимуляторонезависимых пациентов при развитии наджелудочковой тахиаритмии кардиостимулятор переходит в режим детектирования предсердной активности (DDIR) вследствие высокой частоты собственных желудочковых сокращений.