"Злой рок желудочковой экстрасистолии заключается в том, что у незначительного процента больных со структурным поражением сердца, она хронологически непредсказуемо запускает фибрилляцию желудочков".
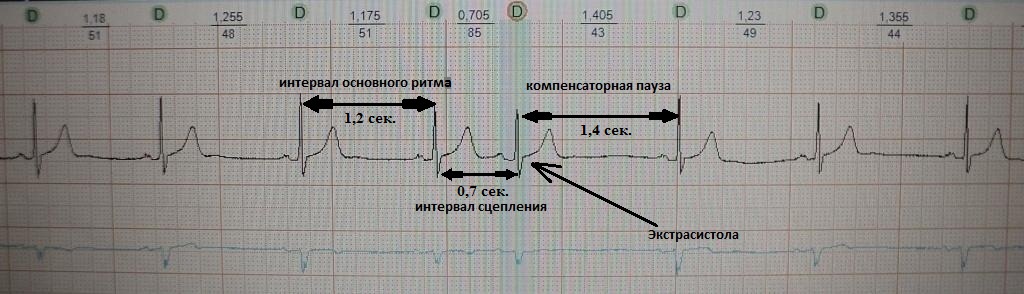
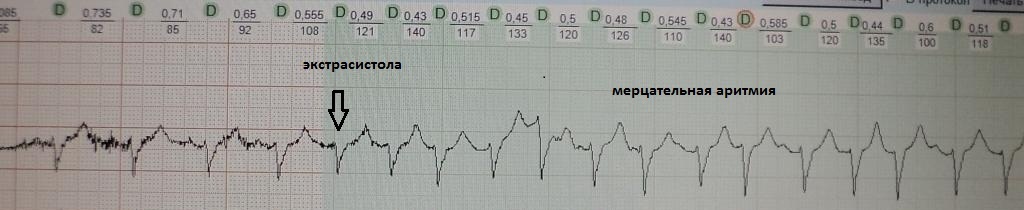
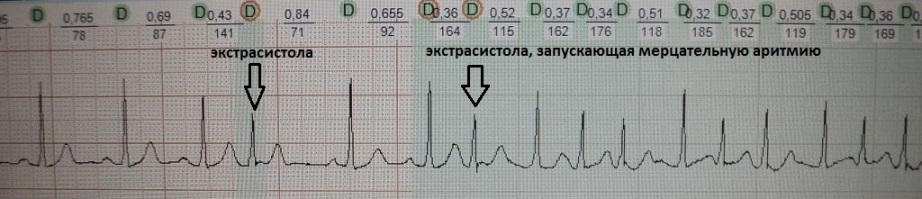
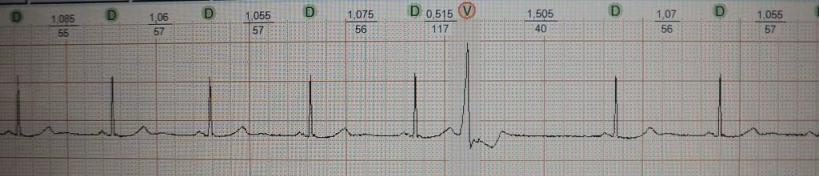
Это преждевременное сокращение всего сердца или его камер. Для примера рассмотрим ЭКГ гипотетического человека, у которого сердце в покое сокращается с частотой 50 ударов минуту (примерно каждые 1,2 секунды, рис.1). Внезапно сокращение сердца возникает не через ожидаемую 1,2 секунды, а через 0,7 секунды. После экстрасистолы сердце какое-то время находится в состоянии невозбудимости (рефрактерности), поэтому после нее (экстрасистолы) наступает пауза (компенсаторная пауза) немного превышающая величину основного ритма; в нашем случае она будет равна примерно 1,4 секунды. Экстрасистола как бы "сцеплена" с нормальным сердечным ритмом - она появляется через одинаковый временной интервал. В нашем примере - 0,7 секунды; вариация интервала сцепления не превышает 0,1-0,2 секунды. Экстрасистолию "продуцирует" группа клеток сердечной мышцы, формирующая экстрасистолический фокус (очаг) в сердце.
Почему экстрасистолия так распространена?
Сердечная мышца человека состоит из огромного количества клеток, каждая из которых несет электрический заряд (мембранный потенциал) и проводит электрический ток. Изменение величины мембранного потенциала является тем триггером, который приводит к распространению тока по миокарду и порождает трансформацию электрической энергии в механическую.
В норме процесс изменения величины электрического потенциала в каждой клетке происходит "в свое время", что обеспечивает хронологически упорядоченную работу сердечной мышцы. Теоретически любое воздействие на миокард может приводить к тому, что какая-то группа клеток становиться неспособной проводить электрический ток или проводить его медленно, или, наоборот, приобретает свойство спонтанно ток генерировать. В результате между смежными участками сердечной мышцы формируется разность мембранных потенциалов или появляются фокусы избыточной электрической активности - так возникают условия для генерации электрического тока "не в том месте и не в то время". Такими воздействиями могут быть не только какие-то очевидные экзогенные факторы (например, воздействие кардиотоксических химических агентов), но и и внутренние причины: физическое перенапряжение, депрессия, хронический стресс, невроз - при этих состояниях в организме образуются вещества, которые способны воздействовать на сердечную мышцу, вызывая локальные изменения электрических свойств клеток. При органических заболеваниях сердца (ИБС, миокардит, пороки) изменения в миокарде могут быть настолько выраженными, что создаются идеальные условия для формирования нескольких устойчивых экстрасистолических очагов.
Любой участок сердечной мышцы при определенных обстоятельствах может стать источником экстрасистолии. Таким образом, появлению экстрасистолии способствует естественная электрофизиология и гистология (архитектоника) миокарда. Сердце как бы изначально "готово" к экстрасистолии.
Электрофизиологические механизмы экстрасистолии (информация для врачей).
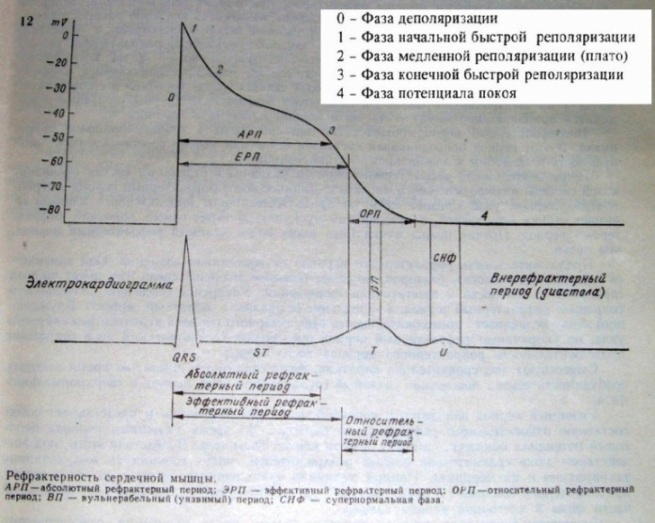
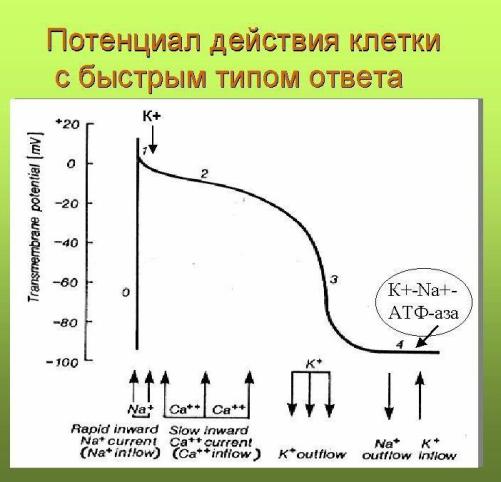
Известны следующие электрофизиологические механизмы сердечных аритмий: re-entry, ранняя постдеполяризация, поздняя постдеполяризация, анормальный автоматизм. Экстрасистолия может образовываться посредством любого из них. Знание электрокардиографических признаков того или иного механизма экстрасистолии позволит корректно подобрать лечение, опираясь на уязвимый параметр аритмии. Для полноценного понимания нижеизложенного напомню схему трансмембранного потенциала кардиомиоцита:
Re-entry - феномен, при котором происходит возвращение импульса к месту своего первоначального прохождения и его повторное движение. Различают macrore-entry и microre-entry.
Для формирования macrore-entry необходимо наличие: 1) анатомического невозбудимого образования (устья легочных вен, устья полых вен, рубцовая ткань в миокарде и т.п.), вокруг которого по устойчивой замкнутой петле движется импульс; 2) однонаправленной блокады в одном из сегментов петли. В macrore-entry длина движущейся волны возбуждения короче длины петли, благодаря чему имеется большое "окно возбудимости" (полностью вышедший из состояния рефрактерности участок петли re-entry); размеры замкнутой цепи являются фиксированными. За счет длинного окна возбудимости macrore-entry легко купируется электрическим током невысокого (по медицинским меркам) напряжения - 50-150 Дж.
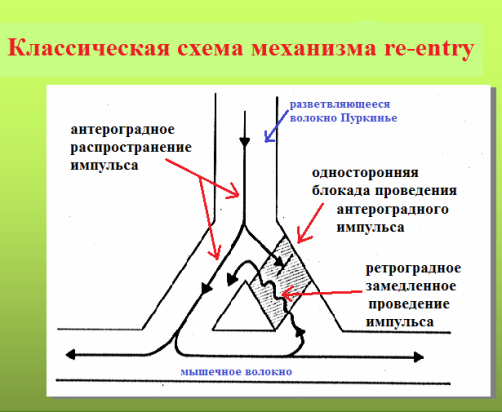
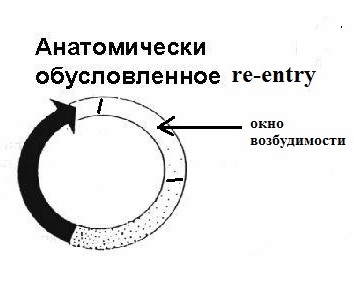
Такое re-rentry называют еще устойчивым, фиксированным или анатомически обусловленным. Наджелудочковая экстрасистолия, запускающая трепетание предсердий 1-го типа или желудочковая экстрасистолия, возникающая в отдаленном периоде после перенесенного крупноочагового инфаркта миокарда, являются классическим примером эктопии по механизму macrore-entry. Устья полых вен или перирубцовая ткань являются тем анатомическим препятствием, вокруг которого создаются идеальные условия для периодической "циркуляции" импульса. Электрокардиографические признаки macrore-entry экстрасистолии: низкая вариабельность (ригидность) интервала сцепления; относительно равномерное распределение экстрасистолии в течение суток (то есть слабая связь между количеством экстрасистол и частотой основного ритма); для ишемического macrore-entry характерно некоторое учащение экстрасистолии при увеличении ЧСС. Указанные признаки не претендуют на правило, однако их наличие в совокупности с клинической картиной позволит предположить вероятностный электрофизиологический механизм экстрасистолии. Деполяризация macrore-entry экстрасистолии зависит от входящего тока натрия (ткань с быстрым электрическим ответом), поэтому для ее подавления эффективны антиаритмические препараты класса I. В реальной клинической практике из таблетированных форм, во всяком случае в РФ, доступным является лишь подкласс IС.
Частая желудочковая экстрасистолия, регистрирующаяся у пациентки спустя 2 года после перенесенного крупноочагового инфаркта миокарда.
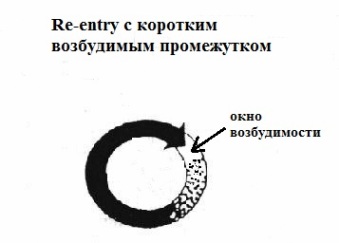
Microre-entry является, по-видимому, самым распространенным механизмом экстрасистолии. Принципиальное отличие от вышеописанного механизма заключается в отсутствии анатомического (невозбудимого) препятствия и очень коротком (либо отсутствующем) "окне возбудимости". За счет практически отсутствующего "окна возбудимости" microre-entry купируется электрическим током высокого напряжения - 200-220 Дж. Имеется несколько моделей microre-entry:
- классическое
re-entry с коротким возбудимым промежутком.
 Такое
micro-reentry имеет антеро- и ретроградное колено,
однако вместо анатомического образования, циркуляция импульса происходит
вокруг микроскопических участков миокардиального интерстиция, склероза или в
концевых отделах волокон Пуркинье (см.
схему). Это
разновидность re-entry "повинна" в значительной части экстрасистолии,
как функционального так и органического происхождения.
Такое
micro-reentry имеет антеро- и ретроградное колено,
однако вместо анатомического образования, циркуляция импульса происходит
вокруг микроскопических участков миокардиального интерстиция, склероза или в
концевых отделах волокон Пуркинье (см.
схему). Это
разновидность re-entry "повинна" в значительной части экстрасистолии,
как функционального так и органического происхождения.
- модель ведущего круга (цикла). Здесь импульс совершает
не только круговое, но и центростремительное движение в разных направлениях. Клетки в центре
циркулирующей волны находятся в рефрактерном состоянии, под
воздействием поступающих с разных сторон импульсов.
Такое re-rentry называют еще
случайным.
Размеры ведущей замкнутой цепи вариабельны; длина замкнутой цепи равна длине
волны возбуждения. Например, увеличение рефрактерного периода заставляет
импульс искать замкнутый путь большего размера. Если замкнутый путь больших
размеров недоступен, круговое движение импульса сразу же прекращается. Таким
образом, ведущим будет круг с наименьшим диаметром, так как в нем будет
самое короткое время обращения волны возбуждения. Случайное
re-entry возникает, как правило, стихийно, оно
неустойчиво: склонно или спонтанно купироваться, или переходить в
тахиаритмию. Экстрасистолию ведущего цикла можно
наблюдать, например, в первые сутки острого инфаркта миокарда или у больных
пароксизмальной фибрилляцией предсердий.
Здесь импульс совершает
не только круговое, но и центростремительное движение в разных направлениях. Клетки в центре
циркулирующей волны находятся в рефрактерном состоянии, под
воздействием поступающих с разных сторон импульсов.
Такое re-rentry называют еще
случайным.
Размеры ведущей замкнутой цепи вариабельны; длина замкнутой цепи равна длине
волны возбуждения. Например, увеличение рефрактерного периода заставляет
импульс искать замкнутый путь большего размера. Если замкнутый путь больших
размеров недоступен, круговое движение импульса сразу же прекращается. Таким
образом, ведущим будет круг с наименьшим диаметром, так как в нем будет
самое короткое время обращения волны возбуждения. Случайное
re-entry возникает, как правило, стихийно, оно
неустойчиво: склонно или спонтанно купироваться, или переходить в
тахиаритмию. Экстрасистолию ведущего цикла можно
наблюдать, например, в первые сутки острого инфаркта миокарда или у больных
пароксизмальной фибрилляцией предсердий.
- модель отраженного потенциала действия. При отражении потенциала действия импульс блокируется в невозбудимом миокардиальном участке. Однако в блокированном волокне остается остаточный аксиальный ток, который с задержкой может деполяризовать вышедший из рефрактерности проксимальный участок миокарда.
- модель продольной диссоциации. Предпосылкой феномена продольной диссоциации, являются анизотропические свойства миокарда, основанные на том, что в сердечных волокнах импульс движется в продольном направлении быстрее, чем в поперечном. При заболеваниях сердца межклеточное соединение может нарушаться. Вследствие чего импульс в определенном участке перестает проводиться в поперечном направлении, но сохраняется его замедленное проведение в продольном. Достигнув нормальной (неповрежденной) ткани, он по межклеточным анастомозам проникает в параллельные волокна, вышедшие из рефрактерности, инициируя деполяризацию. Анизотропическое re-entry часто возникает на фоне органического поражения миокарда.
- модель суммирования потенциала действия. Для развития феномена суммирования также необходимо наличие участка с замедленной проводимостью. Когда слабый импульс возбуждения входит в клетку только с одной стороны, она не может деполяризоваться. Однако, если импульс поступает одновременно с обоих концов в клетку, импульсы встречаются и суммируются в участке с замедленной проводимостью. Так возникает импульс, который достаточно силен для того, чтобы перейти в окружающие клетки, находящиеся уже в состоянии покоя. Это наиболее редкая разновидность повторного входа.
Электрокардиографические признаки micro-reentry экстрасистолии не очевидны, как при macro-reentry: прежде всего следует помнить, что в целом это наиболее частый механизм экстрасистолии; интервал сцепления может быть вариабельным (особенно если преобладает деполяризующий кальциевый ток); micro-reentry может быть чувствительно к вегетативным влияниям (например, ночная брадизависимая экстрасистолия, полностью исчезающая в активное время суток); по времени появления в диастоле - средняя; функциональное re-entry хорошо подавляется по механизму overdrive supression. Распознать разновидность модели micro-reentry на поверхностной ЭКГ возможности нет. Для подавления micro-reentry экстрасистолии эффективны антиаритмики класса I и III.
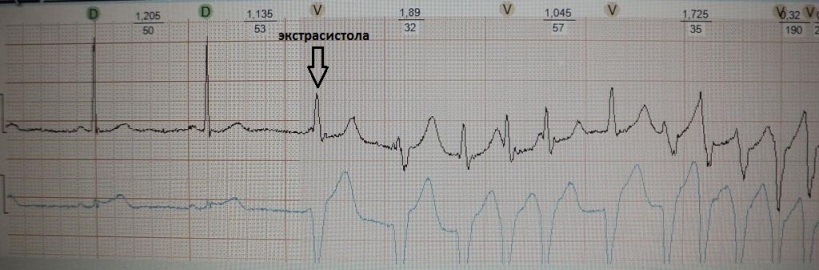
Желудочковая экстрасистолия регистрирующаяся через несколько часов после начала острого инфаркта миокарда. Обратите внимание экстрасистолия "неустойчива": ее электрокардиографическая конфигурация отличается (хорошо видно в первом отведение), запускает пробежку желудочковой тахикардии. Вполне вероятен механизм micro-reentry "ведущего круга".
Желудочковая экстрасистолия у больной 60 лет без признаков органического поражения миокарда. Эктопия была подавлена Этацизином. Вероятный механизм: "классическое" microre-entry с коротким возбудимым промежутком.
Следующий возможный механизм экстрасистолии - ранняя постдеполяризация. Под ранней постдеполяризацией понимают преждевременную осцилляцию, возникающую в фазу относительной сердечной рефрактерности, то есть в момент, когда потенциал действия еще не завершен. Основным условием для появления ранней триггерной активности является наличие в миокарде участков дисперсии рефрактерности. Другими словами, если в смежных участках миокарда реполяризация происходит асинхронно, то они несут разную величину мембранного потенциала. Когда разность потенциалов достигает критической величины - возникает условие для возникновения в данном месте электрического тока. Клинически это проявится ранним экстрасистолическим сокращением.
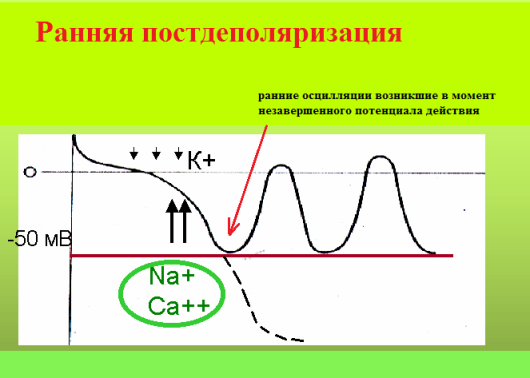
В здоровом миокарде нет условий для появлений ранних постдеполяризаций. К предрасполагающим факторам данного феномена относят: избыточные парасимпатические влияния на миокард (вагусную брадикардию), гипокалиемию, гипомагниемию. Ранние постдеполяризации возникают при каналопатиях, в остром периоде инфаркта миокарда, при тяжелом органическом поражении миокарда. Экстрасистолия по механизму ранней постдеполяризации является аритмогенной по сути, так как, возникая в уязвимый период сердечного цикла, она способна запустить фибрилляцию предсердий, желудочковую тахикардию типа torsade de pointes, фибрилляцию желудочков. На ЭКГ ранняя постдеполяризация проявляется ранней предсердной (типа P на Т) или желудочковой экстрасистолией (типа R на Т); интервал сцепления короткий, имеет низкую вариабельность. Однако не любая электрокардиографически ранняя экстрасистола возникает посредством данного механизма. Доказано, что re-entry экстрасистолия также может "наслаиваться" на зубец Т. Для подавления ранних постдеполяризаций эффективны 1) антиаритмики класса III, 2) учащение сердечного ритма (если экстрасистолия провоцируется брадикардией), 3) препараты магния.
Желудочковая экстрасистола типа R на Т в остром периоде инфаркта миокарда.
Предсердная экстрасистолия типа Р на Т; очередная экстрасистола запустила фибрилляцию предсердий.
Поздняя постдеполяризация возникает сразу после окончания потенциала действия. Основным условием для появлений поздних осцилляций является перегруженный ионами кальция, гиперполяризованный миокард. Подобная ситуация возникает при избыточном влиянии катехоламинов на миокард (например, функциональная тахизависимая экстрасистолия при НЦД) и при дигиталисной интоксикации. Кроме того, существуют генетически детерминированные сердечные аритмии, обусловленные нарушением обмена кальция в кардомиоцитах, осложняющиеся поздними постдеполяризациями, например: верапамил-чувствительная желудочковая тахикардия.
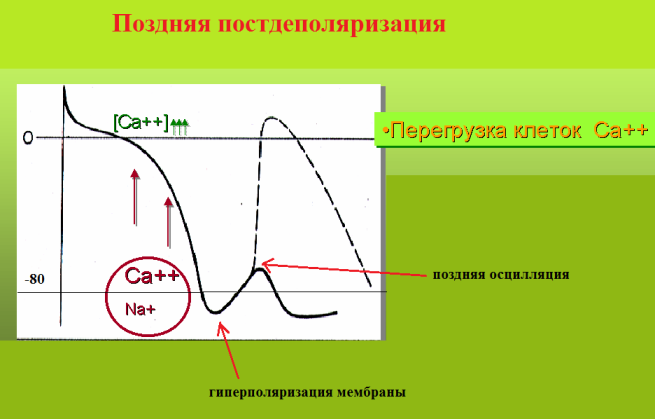
Если не брать в расчет редкие в наше время дигиталисно-токсические ритмы, то на ЭКГ экстрасистолия по механизму поздней постдеполяризации регистрируется на фоне учащения сердечного ритма или после эпизода синусовой тахикардии; она отличается относительно высокой вариабельностью интервала сцепления; по времени появления в диастоле - средняя или поздняя. Как правило, поздние постдеполяризации являются следствием длительных симпатических воздействий на миокард. Поздние осцилляции хорошо подавляются антиаритмиками класса II и IV.
Функциональная "перегрузочная" экстрасистолия у больной 55 лет со стойкой симпатикотонией в дневное время суток. Механизм эктопии - поздняя постдеполяризация.
Анормальный автоматизм. Как известно, нормальный автоматизм присущ синусовому узлу, атриовентрикулярному узлу, а также системе Гиса-Пуркинье. При этом синусовый узел, имея значительно более высокую автоматию, "жестко контролирует" нижерасположенные пейсмекеры по механизму сверхчастотного подавления. Напомню схему трансмембранного потенциала клеток с медленным электрическим ответом (клетки обладающие спонтанным диастолическим потенциалом).
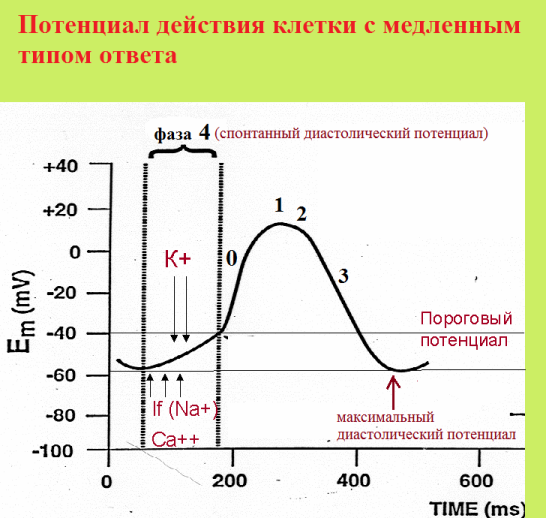
Известно, что клетки с медленным электрическим ответом в основном сконцентрированы в синусовом и атриовентрикулярном узле. Однако, при определенных условиях спонтанная диастолическая деполяризация может появиться у любой миокардиальной клетке. Несинусовая автоматическая импульсация возможна в двух случаях: 1) нарушение функции синусового узла, как водителя ритма 1-го порядка - в таком случае активация "аварийных" пейсмекеров играет спасительную, замещающую роль, 2) немотивированное повышение активности клеток проводящей системы или гетеротопных очагов. К экстрасистолии имеет отношение вторая ситуация. Конкурирующая эктопия появляется либо за счет укорочения (нарастание крутизны) 4 фазы потенциала действия, либо за счет снижения максимального диастолического потенциала, либо за счет повышения порогового потенциала.
На поверхностной ЭКГ экстрасистолию, возникающую посредством анормального автоматизма, можно заподозрить при появлении ее в поздней фазе диастолы на фоне урежения ритма (скорость спонтанной диастолической деполяризации становится сопоставимой с таковой у синусового узла). Учащение основного ритма приводит или к уменьшению количества экстрасистол, или смещению их к середине диастолы (что отражает способность спонтанного диастолического потенциала эктопического фокуса реагировать на вегетативные влияния), или к их подавлению. Реперфузионная желудочковая экстрасистолия - пример эктопии по механизму анормального автоматизма, обусловленного снижением величины максимального диастолического потенциала в оглушенном миокарде. Способность к автоматии могут приобретать кардиомиоциты устьев легочных вен - такая экстрасистолия будет отличаться вариабельным интервалом сцепления. Наконец, парасистолический фокус, доказано, представляет собой ничто иное, как очаг анормальной автоматической активности. Гетеротопный фокус, обладающий анормальным автоматизмом (кальций-зависимая деполяризация), отличается слабой чувствительностью к антиаритмическим препаратам. Теоретически положительный эффект можно ожидать от антиаритмиков класса II и IV, однако опыт показывает, что вместо анормального автоматизма они иногда сильнее начинают подавлять нормальный автоматизм - то есть синусовый узел.
Стволовая экстрасистолия у больной 43 лет без признаков органического поражения миокарда. На фоне ночной синусовой брадикардии возникает конечно-диастолическая эктопия; механизм - повышенная автоматия гетеротопного фокуса.
ЭКГ той же больной. При учащении ритма интервал сцепления экстрасистолии укорачивается - аритмический фокус "реагирует" на вегетативные влияния.
Реперфузионная экстрасистолия, возникшая на фоне эффективного тромболизиса. Механизм: появление в оглушенном миокарде участков с низкими значениями максимального диастолического потенциала.
Антиаритмические препараты при экстрасистолии (информация для врачей).
В этой главе рассматриваются только таблетированные препараты с прямым антиаритмическим воздействием на экстрасистолический фокус, которые широко используются в современной российской кардиологической практике. Медикаментозные средства, могущие оказывать неспецифический положительный эффект (успокаивающие, препараты магния) при экстрасистолии, упоминаться не будут.
Препараты класса 1С: Аллапинин, Пропанорм, Этацизин.
Механизм действия: Замедляют деполяризацию в тканях с быстрым электрическим ответом, угнетая входящий натриевый ток. Не влияют на реполяризацию.
- Аллапинин. В высокой концентрации (более 100 мг/сут) способен угнетать входящий кальциевый ток в тканях с медленным электрическим ответом (синусовый узел, АВ-узел, мышечные муфты легочных вен). Имеет слабый симпатомиметический эффект (может учащать ЧСС). Общая эффективность при лечении экстрасистолии ~ 75-80%. Минусы: плохая переносимость за счет головокружения и диплопии (двоения в глазах), которая возникает у каждого пятого пациента. Плюсы: в целом высокий антиаритмический эффект; доступная цена. Аллапинину следует отдать предпочтение при лечении лиц молодого и среднего возраста (у пожилых почти всегда возникает неприемлемое головокружение) с брадизависимой среднедиастолической экстрасистолией.
- Пропанорм (Пропафенон). В высокой концентрации (более 450 мг/сут) появляется клинически значимая бета-адреноблокирующая активность (урежение ЧСС). Общая эффективность при лечении экстрасистолии ~ 65-70%. Минусы: невысокий, по сравнению с другими антиаритмиками 1С, антиаритмический эффект. Плюсы: доступная цена, хорошая переносимость в любом возрасте (изредка на Пропанорм возникает диспепсия). Предпочтение Пропанорму следует отдать при средне- или позднедиастолической экстрасистолии, возникающей в активное время суток; у пациентов с симпатикотонией.
- Этацизин. В высокой концентрации (более 200 мг/сут) способен угнетать входящий кальциевый ток в тканях с медленным электрическим ответом. Общая эффективность при экстрасистолии ~ 85-90%. Минусы: относительно дорог (1-1,5 т. рублей), иногда (у 5% людей) возникает клинически значимое головокружение, практически не влияет на предсердную экстрасистолию. Плюсы: высокая эффективность, в целом хорошая переносимость, отсутствие влияние на ЧСС. Этацизин одно из самых эффективных средств при среднедиастолической желудочковой экстрасистолии; его следует избегать лишь при выраженной симпатикотонии (может еще больше увеличить ЧСС).
Общие положения по использованию антиаритмиков класса 1С при экстрасистолии:
- высокоэффективны при среднедиастолической re-entry экстрасистолии (особенно желудочковой) с незначительной вариабельностью интервала сцепления.
- за счет хорошей переносимости должны рассматриваться, как препараты первого ряда при лечении экстрасистолии ("убийцы экстрасистол").
- противопоказаны только больным со сниженной фракцией выброса левого желудочка; а также постинфарктным больным, у которых гипо-(акинез) определяется при ЭХО. Мелкоочаговые и абортированные крупноочаговые инфаркты с сохраненной ФВ не являются противопоказанием для их использования.
- риск появления проаритмогенного эффекта - дозозависимый; в терапевтических дозировках его вероятность составляет около 3%, в субмаксимальных и максимальных - до 15%.
Препараты класса III: Кордарон, Соталол.
Механизм действия: Замедляют реполяризацию в тканях с быстрым и медленным электрическим ответом, угнетая выходящий калиевый ток. Не влияют на деполяризацию.

- Соталол (Соталекс, Сотагексал). Обладает клинически значимыми бета-адреноблокирующими свойствами (прежде всего, урежение ЧСС). При его эмпирическом назначении "от экстрасистолии" эффективен ~ в 30% случаев. Основной терапевтической мишенью Соталола является тахизависимая сверхранняя (типа "Р на Т" или "R на Т") и ранняя экстрасистолии (сразу за зубцом T). Чем длиннее интервал сцепления, тем меньше шансов, что Сотатол подействует. Минусы: общая невысокая антиаритмическая активность при назначении "в слепую"; за счет свойств бета-блокатора может значимо урежать ЧСС; при назначении его в дозе более 240 мг/сут. появляется риск возникновения "torsade de pointes". Плюсы: при его назначении с учетом ЭКГ-специфики экстрасистолии отличается высокой эффективностью; хорошая переносимость; невысокая стоимость.
- Кордарон (Амиодарон). Умеренно блокирует входящий натриевый и кальциевый ток, а также бета-адренорецепторы сердца. Урежает ЧСС, особенно при длительном использовании. При его эмпирическом назначении "от экстрасистолии" эффективен ~ в 50% случаев. Главным образом, эффективен при сверхранней и ранней экстрасистолии, особенно на фоне учащенного сердечного ритма. Слабо воздействует на среднедиастолическую экстрасистолию (напомню, на ее долю приходится 80% от всех экстрасистол). Минусы: большой спектр отдаленных побочных эффектов, делающих его небезопасным при длительном использовании. Плюсы: очень высокая эффективность при ранней экстрасистолии, в том числе на фоне нормальной частоты сердечного ритма; удобность приема (раз в сутки) невысокая стоимость; хорошая переносимость при использовании коротким курсом или "по требованию"; статистически достоверное снижение риска внезапной сердечной смерти при злокачественной желудочковой экстрасистолии; риск развития "torsade de pointes" по сравнению с Соталолом крайне мал.
Общие положения по использованию антиаритмиков класса III при экстрасистолии:
- высокоэффективны при ранней и сверхранней экстрасистолии.
- эффективны (особенно Кордарон) для профилактики внезапной сердечной смерти у больных со злокачественной и потенциально злокачественной желудочковой экстрасистолией.
- риск появления проаритмогенного эффекта на Соталол - дозозависимый; в терапевтических дозировках его вероятность крайне мала; риск развития "torsade de pointes" появляется в дозе от 320 мг/сут.
Препараты класса II (бета-адреноблокаторы): Конкор, Эгилок, Беталок, Анаприлин и др.
Механизм действия: Замедляют спонтанную диастолическую деполяризацию в тканях с медленным электрическим ответом, что приводит к урежению ЧСС; ускорение реполяризации (только Анаприлин).
При их эмпирическом назначении "от экстрасистолии" эффективны ~ в 20% случаев. Минусы: в целом мало пригодны для лечения экстрасистолии. Плюсы: низкая цена, хорошая переносимость, отсутствие проаритмогенного эффекта; удобность приема (раз в сутки) возможность использования с другими антиаритмиками без риска увеличения появления побочных эффектов.
Общие положения по использованию антиаритмиков класса II при экстрасистолии:
- могут быть эффективны при тахизависимой функциональной экстрасистолии.
- эффективны при сочетании тахизависимой экстрасистолии на фоне соматического кардиологического заболевания (артериальная гипертония, ИБС).
Препараты класса IV (блокаторы кальциевых каналов): Верапамил, Дилтиазем.
Механизм действия: Замедляют спонтанную диастолическую деполяризацию и снижают максимальный диастолический потенциал в тканях с медленным электрическим ответом, что приводит к урежению ЧСС. В тканях с быстрым ответом, но с пониженным диастолическим потенциалом, замедляют деполяризацию. Таким образом, кальциевые блокаторы угнетают любую кальций-зависимую деполяризацию.
При их эмпирическом назначении "от экстрасистолии" эффективны ~ в 25% случаев. Минусы: в целом мало пригодны для лечения экстрасистолии; неудобность приема (минимум 2 раза в день). Плюсы: низкая цена, отсутствие проаритмогенного эффекта; хорошая переносимость. В отличии от бета-блокаторов могут быть эффективны (особенно Верапамил) при кальций-зависимой идиопатической желудочковой экстрасистолии, парасистолии, стволовой экстрасистолии, эктопии из мышечных муфт легочных вен.
Общие положения по использованию антиаритмиков класса II при экстрасистолии:
- могут быть эффективны при тахизависимой функциональной экстрасистолии. В этом случае их используют при наличии противопоказаний к бета-блокаторам.
- могут быть эффективны при редких разновидностях эктопии: кальций-зависимая идиопатическая желудочковая, парасистолия, стволовая экстрасистолия, экстрасистолия из устьев легочных вен. К сожалению, изначально невозможно предсказать на что сильнее подействует препарат: на синусовый узел или на эктопию. желудочковая экстрасистолия лечение
В зависимости от локализации аритмического фокуса экстрасистолия бывает:
- желудочковая,
- предсердная,
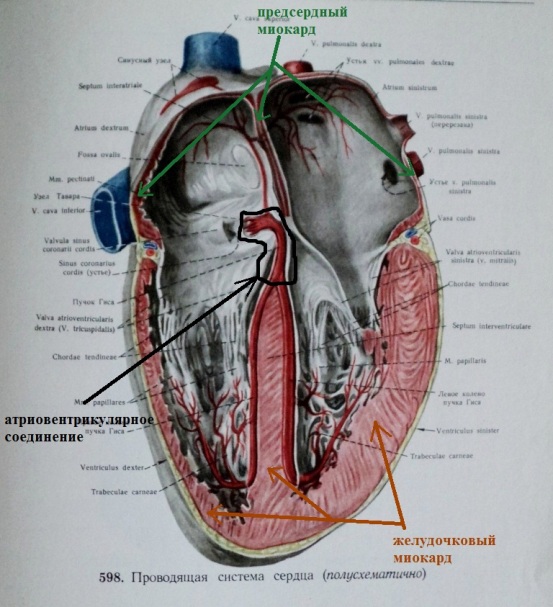
- атриовентрикулярная (АВ) (рис.2,3).
Если клинико-электрокардиографически обозначать атриовентрикулярное происхождение экстрасистолии не имеет особого смысла, то ту экстрасистолию, которая исходит из верхней части АВ-соединения (АВ-узел) относят к предсердной, а исходящую из нижней - к желудочковой (стволовая экстрасистолия).

В зависимости от наличия объективных макроскопических признаков поражения сердца экстрасистолия разделяется на:
- органическую,
Это важная дифференцировка, поскольку причины, прогноз и лечение таких экстрасистол может быть разный. Любое структурное заболевание сердца, которое в состоянии врач диагностировать с помощью объективных методов исследования, позволяет отнести экстрасистолию в разряд органической. Наоборот, экстрасистолия, возникающая в здоровом сердце (которое считается таковым после инструментального обследования) является функциональной. Таким образом, "функциональная экстрасистолия" - диагноз исключения.
Стоит понимать некую условность (а в некоторых случаях бессмысленность) подобного ранжирования экстрасистолии, например: идиопатическая желудочковая экстрасистолия из выносящего тракта правого желудочка, являясь функциональной, у небольшого процента больных с годами начинает осложняться пароксизмальной желудочковой тахикардией, которая не представляет угрозы для жизни, но очень плохо переносится. С другой стороны, у субъекта с гипертонической болезнью на фоне выраженной гипертрофии левого желудочка может появится экстрасистолия с безобидным нейрогенным паттерном, но по формальным признакам относящаяся к органической.
Количественная статистическая норма экстрасистолии за сутки.
При анализе количественной нормы экстрасистолии директивная статистика не уместна. Статистическая норма экстрасистолии зависит от:
- ее переносимости,
- провокации тахиаритмий,
- электрокардиографического типа,
- возраста.
При плохой субъективной переносимости даже редкая единичная экстрасистолия потребует лечения. В таких случаях о "количественной суточной норме экстрасистолии" вообще не приходится говорить.
Такой же подход необходим, если экстрасистолия запускает сердечную тахиаритмию (например, при синдроме WPW или постинфарктном кардиосклерозе). При любом количестве подобная экстрасистолия потребует лечения (по крайней мере, до тех пор пока не будет устранен субстрат, поддерживающий тахиаритмию, например, с помощью РЧА).
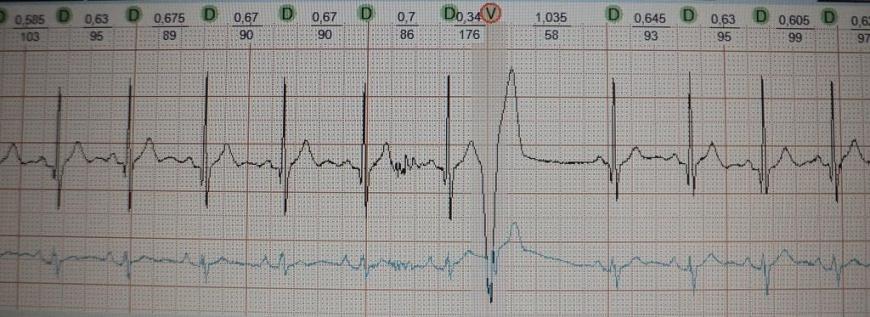
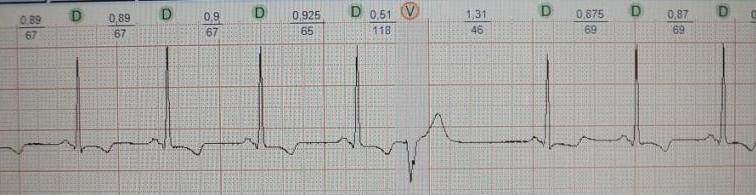
Обратите внимание на рис.4, на котором представлена "ранняя" экстрасистола: она как бы наслаивается на предыдущее сердечное сокращение. Такая экстрасистолия в целом не характерна для здорового человека; по-видимому, подобных желудочковых экстрасистол не должно быть вообще, предсердных - не более 20-30. На рис.5 приведен пример "средней" экстрасистолы, она появляется в середине сердечного цикла. По статистике на долю таких экстрасистол приходится около 80% от всех. Суточная норма "средних" желудочковых экстрасистол составляет до 200 в сутки, предсердных до 400. Наконец, на рис.6 представлена так называемая "поздняя" экстрасистола, она появляется перед ожидаемым нормальным сердечным сокращением и хронологически практически совпадает с ним. "Поздних" желудочковых и предсердных экстрасистол допускается до 700 в сутки. Указанные нормы приведены безотносительно к возрасту и клиническим особенностям конкретного пациента.
Возраст весьма заметно влияет на количественную динамику экстрасистолии. Если у молодых лиц (до 45 лет) отсутствие экстрасистолии является частой находкой, то у возрастных субъектов (старше 60 лет) при суточном мониторировании ЭКГ экстрасистолия регистрируется всегда. Причины три: 1) высокая вероятность наличия у людей старшей возрастной группы хронических кардиологических заболеваний (гипертоническая болезнь, ИБС); 2) инволютивное изменение связочного аппарата пищевода, порождающее рефлекторную предсердную экстрасистолию; 3) возрастной кардиосклероз: с годами в миокарде возрастает удельный вес соединительной ткани. Указанная выше количественная суточная норма экстрасистолии может быть помножена в полтора-два раза, если делается скидка на "возрастное происхождение" экстрасистолической аритмии. Ранняя желудочковая экстрасистолия не должна регистрироваться в любом возрасте.
Исхожу из собственного опыта: у здоровых молодых субъектов случаев "ранняя" экстрасистолия из любых камер сердца не встречается вообще; количество "средних" и "поздних" желудочковых экстрасистол в сутки не превышает 5-50, предсердных 20-100.
К сожалению, количественная суточная норма экстрасистолии, нередко, трактуется произвольно, что увеличивает ее клиническую значимость в отсутствие объективных предпосылок для этого. Все индивидуально: иногда редкая единичная экстрасистолия буквально "парализует" жизнь больного от ощущения внезапных перебоев, а иногда - тысячи бессимптомных экстрасистол так и остаются на всю жизнь "косметической" аритмией.
Органическая экстрасистолия вызвана органическими заболеваниями сердца, которые надежно верифицируются клинически и инструментально: Ишемическая болезнь сердца, Гипертоническая болезнь с гипертрофией миокарда левого желудочка, Пороки сердца, Алкогольная болезнь сердца, Кардиомиопатии, Легочная гипертензия, Аритмогенная дисплазия правого желудочка и др. При любом из этих заболеваний в миокарде возникают дистрофические процессы, которые способствуют формированию экстрасистолического фокуса. Наличие экстрасистолии в такой ситуации кажется столь же естественным, как и ее отсутствие у здорового человека.
Функциональная экстрасистолия. Она имеет следующие разновидности и причины:
1. Нейрогенная (психогенная) экстрасистолия. Принципиальное значение имеет биологическая предиспозиция к ней (см.ниже). Только так можно объяснить ее манифестацию у одних людей и отсутствие у других при прочих равных условиях (стереотипных стрессовых воздействиях).
Ее появлению способствует фактор личного душевного дисбаланса. Речь идет об индивидуальной, субъективной восприимчивости к факторам, вызывающим отрицательные эмоции, которые в той или иной мере приводят к переживанию ощущения дезадаптации в актуальной для индивида сфере. Как правило, нейрогенная экстрасистолия возникает у лиц с лабильной нервной системой, которые, сталкиваясь с жизненными трудностями, не могут их разрешить рационально, поскольку, сами того не подозревая, используют дисфункциональные стратегии поведения, шаблонно выработанные на основании субъективной истории жизни. Невозможность устранения каких-то жизненных обстоятельств, формирует у человека нервозность и тревогу.
Объяснить происхождение любого невротического симптома, включая психогенную экстрасистолию, можно с позиции теории когнитивного диссонанса. Какое-либо убеждение (утверждение) человека обязательно связано с другим убеждением. Если связанные утверждения противоречат друг другу, возникает когнитивный диссонанс. Например, утверждение "Я - уверенный в себе человек" связано с утверждением "Мне чужды социофобии". Человек пытается ослабить дисбаланс и восстановить когнитивное равновесие, если это не получается (или не удается изменить одно из убеждений) появляется невротический симптом. Причины, порождающие нейрогенную экстрасистолию, часто лежат в подсознательной плоскости ("глухие конфликты подсознания").
Нейрогенная экстрасистолия является аритмическим синдромом в рамках кардионевроза (соматоформного расстройства нервной системы). Условно различают кардионевроз на фоне:
1) постстрессового расстройства личности,
2) в рамках невропатического типа личности,
3) при дисплазии соединительной ткани (подробнее о теориях происхождения экстрасистолии на фоне дисплазии СТ - здесь).
Важно понимать, что психогенная экстрасистолии может быть не только типичным телесно-невротическим недугом, когда ее хронологическая связь с дистрессом очевидно прослеживается, но и являться "симптомом-отдушиной", когда между нервно-психическим напряжением и собственно манифестом/усилением аритмии проходит более или менее длительный временной интервал (недели/месяцы).
Если лечить нейрогенную экстрасистолию только антиаритмическими препаратами, то результат может быть неудовлетворительным: здесь уместной окажется седативная терапия или ее комбинация с антиаритмическими средствами. Одним из характерных свойств нейрогенной экстрасистолии является ее исчезновение или значительное уменьшение во время сна (когда голова отключена), а также в целом - количественная вариабельность: внутрисуточная или межсуточная в сочетании с клиническими проявлениями душевного дисбаланса. У женщин психогенная экстрасистолия может учащаться во второй половине менструального цикла. Возникая, как правило, на фоне полного соматического здоровья, нейрогенная экстрасистолия переносится хуже всего.
С точки зрения гистохимии субстратом для возникновения нейрогенной экстрасистолии является так называемая "метаболическая кардиомиопатия" (неофициальный термин). Ее суть заключается в изменении метаболизма миокарда на фоне хронических стрессовых расстройств. Экстрасистолия при метаболической кардиомиопатии может быть в качестве как моносимптома, так и сочетаться с другими симптомами кардионевроза (например, с кардиалгией, ЭКГ-изменениями).
Рекомендую всем, кто подозревает у себя нейрогенный характер экстрасистолии пройти тестирование: шкала Тревожности, ментальный тест Струпа, тест нервно-психической адаптации.
2. Дисплазия соединительной ткани. У абсолютного большинства пациентов с соединительнотканной дисплазией имеет место конфликт в сфере эмоций. Поэтому экстрасистолия на фоне данного синдрома является частным случаем психогенной экстрасистолии. Прослеживается прямая связь между выраженностью фенотипических проявлений дисплазии соединительной ткани и вероятностью наличия клинического невроза. Характерологические особенности субъекта с данным синдромом - это не аномалия, а ядро личности. Подробнее о механизмах экстрасистолии при соединительнотканной дисплазии написано в отдельной главе.
3. Вялотекущий или латентный миокардит - самая недооцененная причина экстрасистолии по мнению врачей-исследователей, занимающихся изучением миокардитов. В настоящее время миокардит с клинически выраженными симптомами, когда его диагностика не представляет сложностей, встречается относительно редко. Напротив, миокардит преимущественно протекает латентно, когда стандартные инструментальные методы указывают на то, что сердце не изменено. В абсолютном большинстве случаев причиной латентного миокардита является какая-то вирусная инфекция (цитомегаловирус, вирус Коксаки, вирус гриппа и др.), приводящая к инфекционно-аутоимунному повреждению сердца. У таких пациентов миокардит может маскироваться под симптомы ОРВИ (кашель, насморк, повышение температуры и пр.). Однако хронологическую связь с перенесенным ОРВИ удается проследить не более, чем у 60% больных.
В большинстве случаев подозрение на ЛМ возникает при выявлении идиопатических нарушений сердечного ритма (ЭКГ-миокардит) в сочетании с лабораторными критериями, указывающими на дисфункцию миокарда. "Золотым стандартом" диагностики является биопсия миокарда. Но ее делают только в крупных кардиологических центрах по строгим показаниям. Чаще всего проведение биопсия миокарда не оправдано, так как даже, если диагноз миокардита будет подтвержден, на тактики лечения это не скажется. Неинвазивной альтернативой биопсии миокарда является МРТ сердца с Гадолинием или определение титра антител к структурам миокарда.
Экстрасистолия при подозрении на перенесенный латентный миокардит считается функциональной (при условии нормальных показателей УЗИ сердца), отличается упорным течением, порой, достигает высоких значений количественно; часто рефрактерна к лекарственной терапии. Одним из возможных признаков такой экстрасистолии является преобладание ее в ночное время, в покое. Впрочем, указанные признаки не претендуют на правило.
У лиц молодого или среднего возраста с длительным (годы) экстрасистолическим анамнезом в большинстве случаев дифдиагностику приходится проводить между неврозом и скрытым (перенесенным) миокардитом как возможными причинами экстрасистолии. Однако, с практических позиций подобная дифференциальная диагностика не всегда имеет смысл, поскольку чаще всего экстрасистолия при скрытом миокардите является не его фоном, а исходом.
Многие люди являются бессимптомными носителями выше упомянутых вирусов в миокарде при отсутствии у них миокардита и экстрасистолии. Поэтому, на мой взгляд, роль миокардита как причины экстрасистолии преувеличена.
4. Рефлекторная экстрасистолия. Является результатом патологических рефлексов, исходящих из других внутренних органов, чаще посредством блуждающего нерва (вагуса). Другими словами, страдает один орган, а "отдает" в другой. Рефлекторная экстрасистолия возможно благодаря общей иннервации некоторых внутренних органов и сердца. Например, блуждающий нерв, кроме сердца, иннервирует пищевод, желудок, диафрагму, значительную часть кишечника, поджелудочную железу, желчный пузырь (см.рисунки).
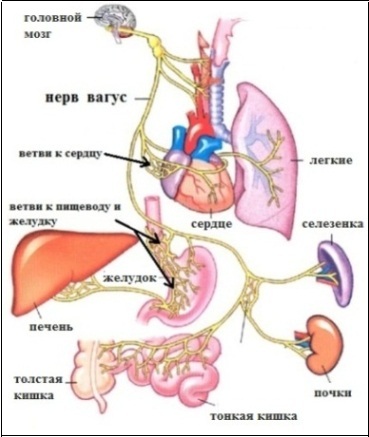
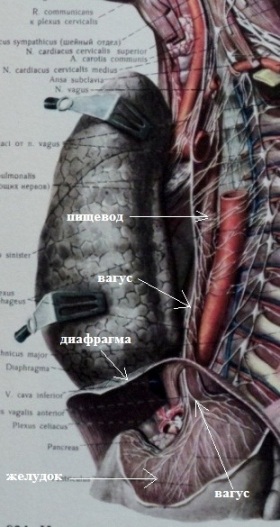
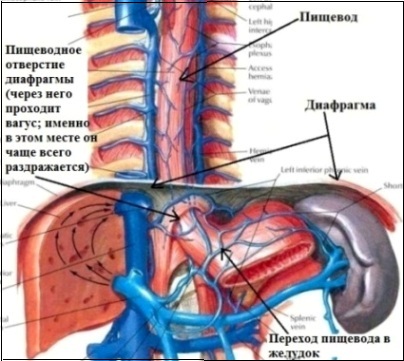
Теоретически патологический процесс в любом из этих органов может осложниться экстрасистолией. Поскольку вагус иннервирует не все сердце, а предсердия, то рефлекторной может быть только предсердная экстрасистолия. Грыжа пищеводного отверстия диафрагмы; высокое стояние диафрагмы (у полных людей, у гиперстеников); гастроптоз; переполнение желудка (переедание, быстрый прием пищи); метеоризм; язвенная болезнь желудка или 12-перстной кишки; недостаточность кардии; рефлюкс-эзофагит; возрастные изменения связочного аппарата желудка и пищевода, приводящие к их некоторому смещению - возможные патологические состояния, могущие осложниться рефлекторной экстрасистолией.
Связочный аппарат пищевода и желудка может быть неполноценным из-за выше представленной дисплазии соединительной ткани.
Порой у таких больных экстрасистолия является единственным (!) симптомом, а основное несердечное заболевание протекает скрытно. Рефлекторной экстрасистолии чаще подвержены люди преклонного возраста, субъекты с избыточным весом, детренированные лица. Некоторые клинические особенности экстрасистолии позволяют заподозрить ее рефлекторное происхождение: появление или усиление перебоев в покое, особенно при переходе в горизонтальное положение; связь перебоев с обильным приемом пищи, в частности с продуктами, повышающими газообразование в кишечнике; ночные или предутренние перебои.
При вагусной экстрасистолии иногда помогают рекомендации направленные на облегчение пищеварения, ускорение эвакуации пищи из желудка, индивидуально подобранная диета, регулярная и дозированная физическая активность. Иногда (особенно на ранних стадиях заболевания) изменение образа жизни позволяет избавиться от рефлекторной экстрасистолии, не прибегая к медикаментам.
Нередко предсердная экстрасистолия, изначально манифестировав по рефлекторному вагусному механизму, в дальнейшем по клиническому течению становится похожа на нейрогенную, учащаясь (появляясь) при переживаниях.
В литературе описываются более редкие причины рефлекторной экстрасистолии: аденома простаты с задержкой мочи (предсердная экстрасистолия), фибромиома матки (предсердная экстрасистолия), шейный остеохондроз (желудочковая экстрасистолия).
Выше описанные 4 причины экстрасистолии являются наиболее частыми по критерию обращаемости!
5. Крайне противоречивым и труднодоказуемым является рефлекторное происхождение желудочковой экстрасистолии при шейно-грудном остеохондрозе. Во всяком случае, нужны очень веские основания, чтобы утвердительно говорить о триггерной роли остеохондроза в плане возникновения желудочковой экстрасистолии. Необходимо сочетание клинических проявлений остеохондроза (болевой синдром в грудной клетке, в области сердца, между лопатками или в шее - связанный с движениями, поворотом туловища, поднятием рук, глубоким дыханием, наклонах) с экстрасистолической аритмией. Ремиссия остеохондроза должна автоматически сопровождаться исчезновением аритмии (или хотя бы ее значительным уменьшением). С другой стороны, при выраженном обострении остеохондроза пациенту будет явно не до экстрасистолии - болевой синдром окажется превалирующим.
Предполагается, что при субклиническом, хроническом течение шейно-грудного остеохондроза торакалгический синдром может быть весьма умеренным; однако симпато-симпатические кардиальные рефлексы, вызывающие дистрофические процессы в миокарде, сохраняются. В любом случае, полное отсутствие каких бы то ни было клинических проявлений остеохондроза с высокой вероятностью исключает его из списка причин экстрасистолии. Тракция шейно-грудного отдела позвоночника является методом выбора при лечении рефлекторной экстрасистолии на фоне остеохондроза.
6. Дисгормональная (климактерическая) кардиомиопатия - обратимое поражение миокарда, в основе которого лежит недостаток половых гормонов в организме, что приводит к нарушению обменных процессов в сердце. Может проявляться при предменструальном синдроме, на фоне дисфункции яичников различного генеза, при миоме матки («миоматозное сердце») и, главное, в пред- и климактерическом периоде. Данное патологическое состояние иногда осложняется экстрасистолией. Симптомы дисгормональной кардиомиопатии могут появиться и при мужском климаксе. Существует мнение, что экстрасистолия, появившаяся в период начинающегося климакса, является разновидностью нейрогенной, поскольку не каждый человек способен рационально воспринять собственную инволюцию в половой сфере.
7. Токсическая экстрасистолия. Развивается при приеме лекарственных препаратов, которые могут оказывать кардиотоксическое воздействие. Наиболее часто такое влияние оказывают: все антиаритмические препараты (проаритмогенный эффект), эуфиллин, трициклические антидепрессанты, дигоксин, симпатомиметики.
8. Спортивное сердце. Спортивное сердце развивается у лиц профессионально занимающихся теми видами спорта, которые сопряжены с длительными, тяжелыми физическими нагрузками: футбол, волейбол, легкая атлетика и т.п. Сердце у спортсменов увеличивается, его стенки утолщаются (гипертрофируются).
Перечисленные 8 причин - клинические ситуации, когда экстрасистолия может быть ведущим симптомом заболевания и являться поводом для обращения за медицинской помощью или врачебного наблюдения. Разумеется, возможны и другие причины экстрасистолии: анемия, инсульт, ушиб сердца, гипертиреоз, системные заболевания (например, саркоидоз, амолоидоз), дистрофия сердца при сахарном диабете или ожирении и пр. - однако в этих случаях она будет, скорее, не более, чем бессимптомным аритмическим фоном.
Механизм манифестации нейрогенной экстрасистолии.
Именно больные с нейрогенной экстрасистолией чаще всего обращаются за медицинской помощью в виду ее плохой субъективной переносимости.
Обратимся к эмбриогенезу сердца:
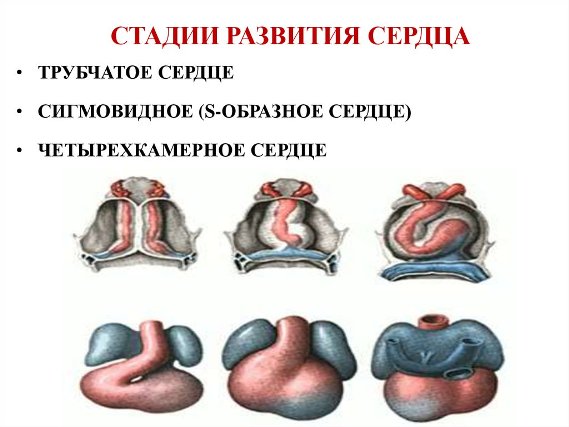
Внутриутробное развитие сердца проходит этап перекрутки сердечной трубки, когда будущие ткани и камеры сердца тесно соприкасаются друг с другом. Известно, что миокард состоит из 2-х типов клеток - сократительные и проводящие миоциты. Принципиальное электрофизиологическое отличие между ними: проводящие миоциты способны самостоятельно генерировать электрический импульс, а сократительные - нет. Компоненты проводящей системы сердца активируются по иерархическому принципу - "сверху вниз": синусовый узел генерирует импульсы с максимальной частотой, волокна Пуркинье - с частотой не более 30 в мин.
По определению клетки проводящей системы сердца должны находится только в составе ее компонентов. Однако в процессе пренатального развития происходит сложный процесс перекручивания трубки сердца, что на определенном этапе сводит синоатриальную часть (место локализации будущего синусового узла) и первичное миокардиальное кольцо (место локализации будущего АВ-узла). Во время этого развития, проводящие тракты, формирующиеся между синоатриальным и атриовентрикулярным узлами, соприкасаются с устьями легочных вен, основанием аорты и легочной артерии, основаниями створок митрального и трикуспидального клапанов. В каждом из названных анатомических образований "остаются" кардиомиоциты проводящей системы сердца (низкодифференцированные пуркинье-подобные клетки) с высокими значениями спонтанного диастолического потенциала. Фактически этот процесс является облигатным. Самые частые места аномальной локализации таких клеток - выносящий тракт правого и левого желудочков:
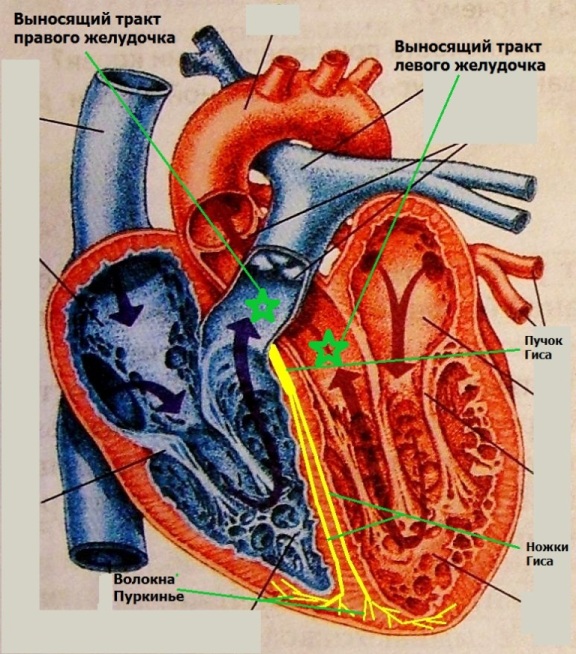
По-видимому, пуркинье-подобные клетки можно выявить в указанных местах у любого здорового человека. Однако сама по себе локализации их вне проводящей системы сердца не является чем-то экстраординарным, поскольку у большинства людей эти клетки "спят" (не активируются самостоятельно) всю жизнь за счет относительно высокого значения потенциала покоя - ~ -75-90мВ:
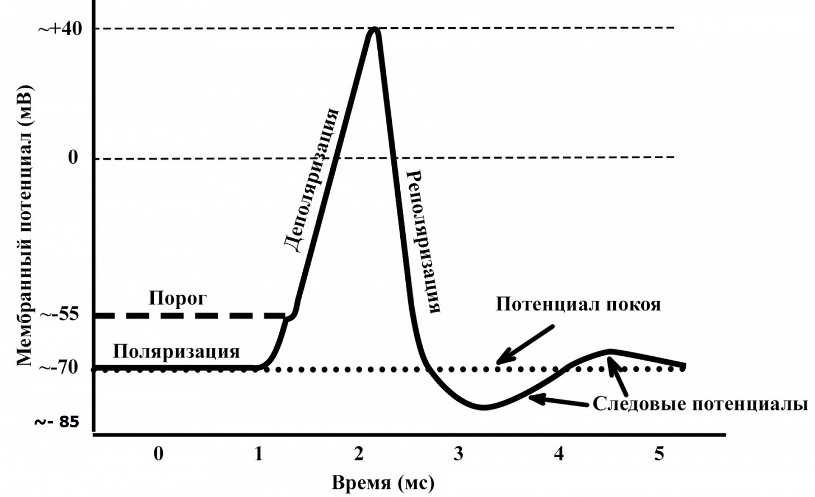
Как только значение мембранного потенциала увеличивается (становится менее отрицательным) до -60-70 мВ пуркинье-подобные клетки приобретают спонтанный диастолический потенциал, который - если не разрядится водителем ритма с высокой частотой импульсации - заканчивается достижением "порогового" потенциала в -55 мВ, то есть деполяризацией и потенциалом действия. Локализованные в необычных местах пуркинье-подобные клетки не участвуют в сократительной и электрической активности сердца. Но если они спонтанно деполяризуются, то это приведет к распространению электрической волны из гетеротопного фокуса, что патофизиологически будет означать экстрасистолическое сокращение сердца.
Что может привести к спонтанной деполяризации пуркинье-подобных клеток? Одной из главных причин являются гормоны стресса: они снижают потенциал покоя, то есть приближают его к пороговому уровню (это многократно было показано в экспериментах на животных). Логично возразить: "стрессы есть у всех, а нейрогенная экстрасистолия манифестирует у единиц". Объясняется данный феномен следующим образом: у чувствительных субъектов мембранный потенциал пуркинье-подобных клеток находится в диапазоне -75-80 мВ, тогда как у большинства людей в районе -85-90мВ. У последних даже при интенсивных стрессах мембранный потенциал не достигнет критического значения в -70 мВ.
Таким образом, речь идет о врожденной предрасположенности к экстрасистолии (за счет менее отрицательного значения мембранного потенциала пуркинье-подобных), которая реализуется на разных этапах онтогенеза при персистирующем стрессе. В 95% случаев местом локализации нейрогенной экстрасистолии является выносящий тракт правого или левого желудочков. Процесс эмбриональной дислокации проводящих кардиомиоцитов именуется дистопией.
Все выше сказанное справедливо и для нейрогенной предсердной экстрасистолии. Излюбленной локализацией пуркинье-подобных клеток ("дислоцированных" при эмбриогенезе) в предсердиях являются мышечные муфты легочных вен; вероятно, причина этого заключается в более густом разветвлении проводящих волокон в левом предсердии:
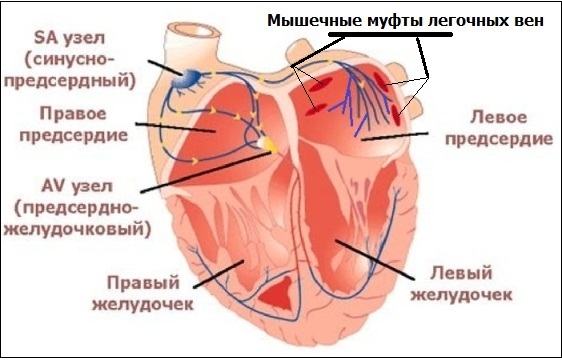
Таким образом, ключевой смысл биологической (генетической) предиспозиции к экстрасистолии в том, что за счет недостаточно высокого значения потенциала покоя пуркинье-подобных клеток, некоторые субъекты предрасположены к экстрасистолии, и эта предрасположенность реализуется в онтогенезе.
Причины экстрасистолии в разных возрастных категориях.
Следует различать понятия выявляемость и распространенность заболевания. Распространенность экстрасистолии по определению выше выявляемости. Последняя зависит от обращаемости (симптомности) и клинической актуальности заболевания. Бессимптомные случаи экстрасистолии диагностируются с помощью скрининговых обследований (при ежегодных профосмотрах, перед плановой операцией, перед устройством в спортивную секцию) или случайно, например, при обнаружении неритмичного пульса.
Причины экстрасистолии в разных возрастных группах:
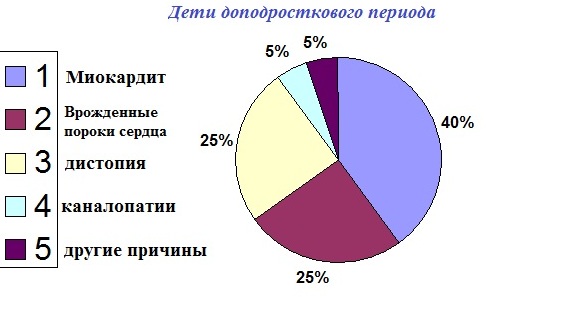
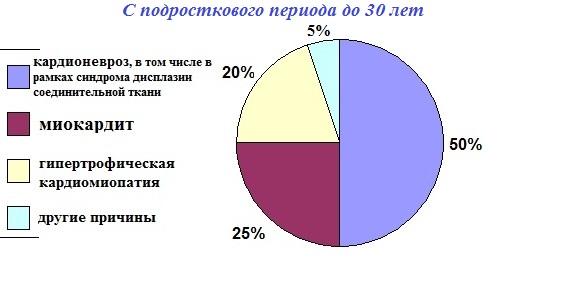
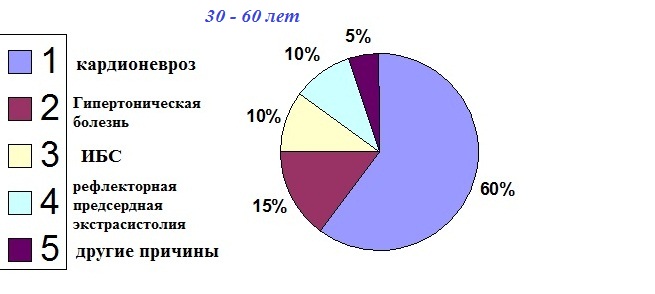
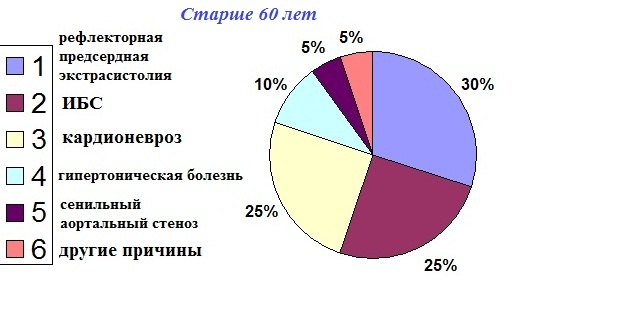
В порядке уменьшения частоты встречаемости:
1. Перебои в работе сердца. Каждому, кто страдал экстрасистолией этот симптом знаком. Ощущения перебоев складываются из сильного сердечного толчка (экстрасистола) и последующей паузы. Наиболее сильно перебои беспокоят пациента, если количество экстрасистол находится в диапазоне от 200 до 3000 в сутки. Слишком частая экстрасистолия (более 3000 в сут.) начинает восприниматься больным как часть нормального сердечного ритма. Для пациентов с экстрасистолией существует негласное правило: чем тяжелее воспринимаются симптомы перебоев, тем меньше вероятность у него тяжелого поражения миокарда. Вероятно, это объясняется тем, что у больных со структурным поражением сердца имеются более значимые и тягостные симптомы: одышка, слабость, отеки ног, боли в области сердца и др. В такой ситуации "какие-то перебои" ими вообще не замечаются.
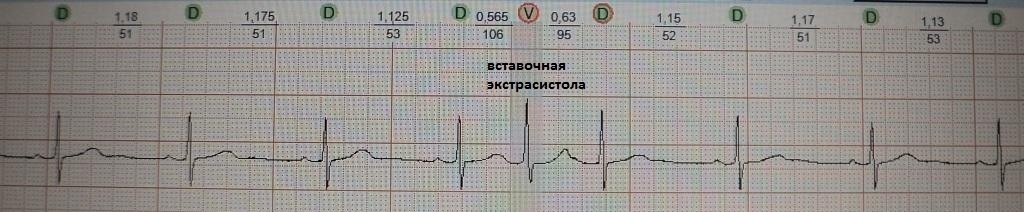
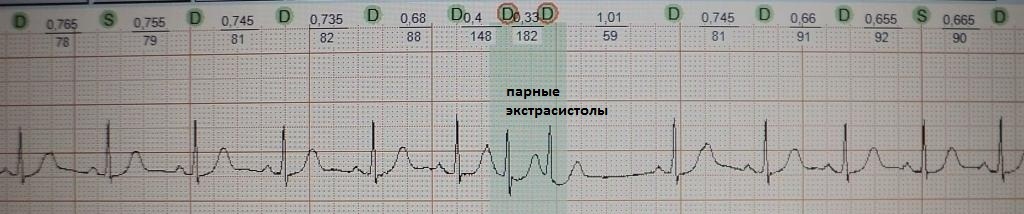
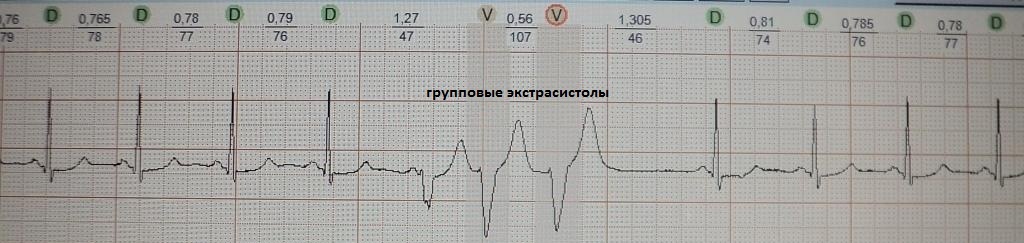
2. Ощущение сердцебиения. Подобная жалоба встречается среди пациентов, у которых помимо одиночных экстрасистол с компенсаторной паузой, возникают вставочные, парные или групповые экстрасистолы; либо возникают эпизоды резкого учащения экстрасистолии разной продолжительности, когда каждое второе-третье сердечное сокращение экстрасистолическое; Также сердцебиение будет беспокоить, когда экстрасистолия запускает какую-то тахиаритмию.
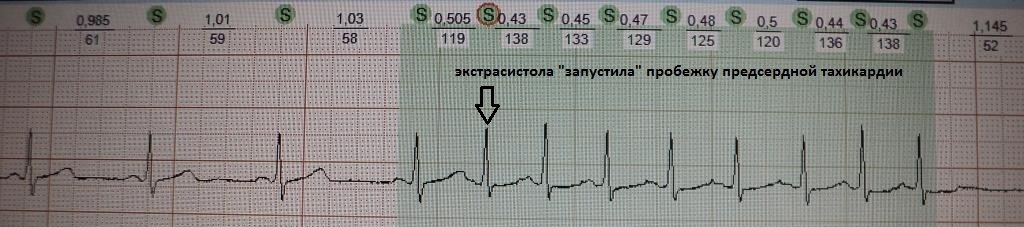
При вставочной экстрасистолии (рис.7) преждевременное сердечное сокращение как бы "встраивается" между нормальными сокращениями, последующая пауза отсутствует. При парной (рис.8) или групповой (рис.9) экстрасистолии преждевременных сокращений не одно, а несколько - два-четыре подряд. Очень частая экстрасистолия, субъективно имитирующая тахиаритмию, представлена на рис.10. Наконец, ощущение сердцебиения при экстрасистолии может возникать в случае, если она провоцирует какую-то тахикардию: обратите внимание на рис.11, где показан момент запуска экстрасистолой пробежки неустойчивой (около 4 сек.) предсердной тахикардии.
3. Ощущение
неровного (неритмичного)
пульса.
Как правило, такую жалобу можно
услышать от пациента, у которого экстрасистол регистрируется очень много:
~10-20 тысяч в сутки. Происходит перманентная трансформация сердечного ритма в
нерегулярный.
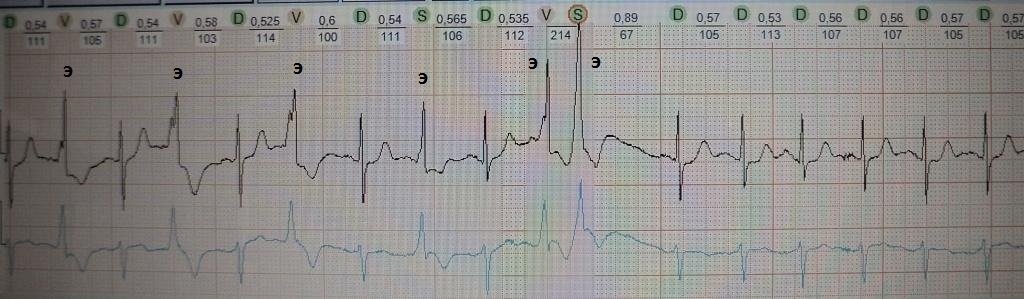
Приведу пример из собственной практики. Обратите
внимание на рис.12 (буквой Э обозначена экстрасистола): за какие-то
8-9 секунд регистрируется 6(!) экстрасистол. Это ЭКГ одного из моих
пациентов, который жаловался только на нерегулярный пульс, который он
фиксировал с помощью электронного тонометра при измерении артериального
давления (аппарат подает
сигнал в случае нерегулярного сердечного ритма).
4. Ощущение головокружения.
Связать этот симптом с экстрасистолией можно в
двух случаях: если экстрасистолия инициирует какую-то тахикардию с частым
ритмом или если частой экстрасистолией страдает субъект преклонного возраста
с атеросклерозом сосудов головного мозга. На рис.13 представлен фрагмент ЭКГ
пациентки 82 лет, которая жаловалась на приступы головокружения, слабости.
При мониторинге ЭКГ было установлено, что эти симптомы провоцируются
пароксизмами мерцательной аритмии с частотой 120-140 в мин., запускаемые предсердной экстрасистолией.
5. Трудно интерпретируемые
дискомфортные ощущения в грудной клетке -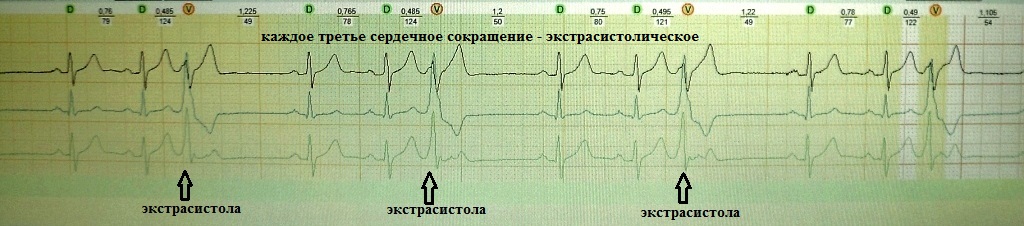
Диагностика
экстрасистолии: Холтеровское мониторирование ЭКГ.
Единственным рациональным способом диагностики экстрасистолии
является Холтеровское
мониторирование ЭКГ. Если экстрасистола зарегистрирована на обычной ЭКГ
(она снимается в течение 5-6 секунд), то это по теории вероятности указывает
на ее большую частоту, что служит еще одним доводом сделать Холтер. В
зависимости от клинической ситуации Холтеровское мониторирование ЭКГ
выполняется на протяжении одних или нескольких суток.
Поводом провести многосуточную регистрацию ЭКГ являются ситуации, когда подразумевается наличие выраженной межсуточной вариабельности экстрасистолии или когда экстрасистолия провоцирует редкие приступы какой-то тахиаритмии (раз в несколько дней). Холтеровское мониторирование ЭКГ позволяет посчитать количество экстрасистол, оценить их качественные характеристики, проанализировать связь экстрасистолии с частотой основного ритма и узнать многое другое: все, что необходимо для последующего эффективного лечения.
Клиническое значение
экстрасистолии (чем экстрасистолия опасна?).
1. Снижение качества жизни.
Любые симптомы, вызываемые
экстрасистолией, могут существенно ограничивать нормальную жизнь человека.
Зачастую, например, ощущения перебоев оказываются настолько тягостными, что
буквально парализуют пациента, который живет в страхе появления
экстрасистол.
2. Развитие сердечной недостаточности.
Речь идет о том, что если экстрасистол очень много, то
со временем (через 10-20 лет) камеры сердца могут расширяться (аритмогенная
дилатация) и развивается сердечная
недостаточность (одышка, слабость, синюшность губ, отеки ног и др.).
Экстрасистолия в очень большом количестве резко нарушает хронологию
сердечного ритма за счет частых преждевременных сокращений и последующих
компенсаторных пауз; на фоне такого асинхронизма постепенно происходит
расширение камер сердца.
Чтобы
спровоцировать развитие дилатации камер сердца экстрасистол должно быть не менее 20%
от общего числа сердечных сокращений - это где-то около 15-25 тысяч
экстрасистол. Таким образом, преждевременных
сокращений сердца должно быть очень много, чтобы с
годами из-за экстрасистолии возникла реальная угроза развития сердечной
недостаточности. В литературе
описываются буквально единичные случаи развития аритмогенной дилатации камер
сердца на фоне частой желудочковой экстрасистолии. То есть априорная
вероятность данного осложнения крайне мала.
При оценке риска развития дилатации камер
сердца на фоне экстрасистолии анализу подвергается не только ее
количественная сторона.
Вероятность
аритмогенной дилатации сердца, спровоцированной частой экстрасистолией,
увеличивается при комбинации нескольких факторов:
- большого количества экстрасистол (не менее
15000 за сутки) на протяжении многих лет,
-
преобладании
экстрасистолии с коротким интервалом сцепления,
- ретроградной активации предсердий,
- широком желудочковом комплексе экстрасистолы
на ЭКГ, что предполагает эпикардиальную локализацию эктопического фокуса.
Последний факт требует дополнительного
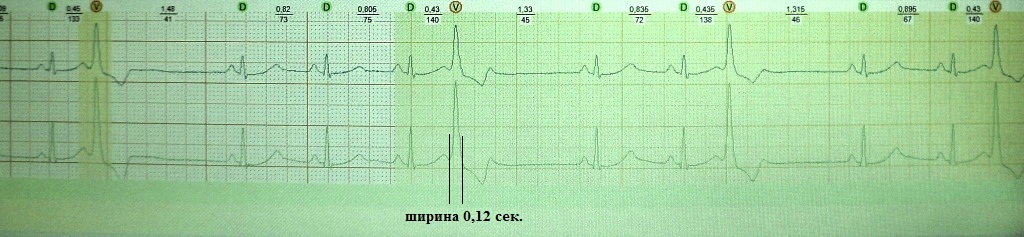
разъяснения. Обратите внимание на рис. 14. На нем мы видим экстрасистолию,
ширина желудочкового комплекса которой около 0,17 сек. - это много. На
рис.15 экстрасистолия другого больного, ее ширина не превышает 0,12 сек.
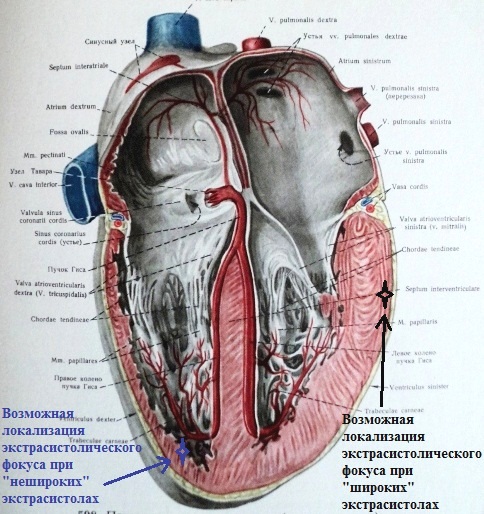
Если представить топографию (рис.17) данных
экстрасистолических фокусов в сердце, то первый ("широкий") будет
локализоваться согласно указанию синей стрелки, второй - согласно черной.
В норме электрическое возбуждение идет от эндокарда к эпикарду; при
эпикардиальной локализации экстрасистолического фокуса электрический ток
движется наоборот - от эпикарда к эндокарду. Чем шире желудочковый комплекс экстрасистолы, тем
выше вероятность его эпикардиальной локализации и, соответственно, выраженнее нарушение
геометрии экстрасистолического сокращения сердца, а значит - выше риск развития аритмогенной
дилатации камер сердца. "Широкими" считаются экстрасистолы с длительностью
желудочкового комплекса от 0,14 сек. и дольше.
Все выше сказанное относится к желудочковой
экстрасистолии. Частая предсердная экстрасистолия сама по себе не может
спровоцировать аритмогенную дилатацию сердца, так как уже в относительно
небольшом количестве (5-6 тысяч за сутки) практически всегда начинает
осложняться предсердными тахикардиями и(или)
мерцательной аритмией.
3. Провоцирование
различных тахиаритмий
(приступов сердцебиения). Чтобы
экстрасистола запустила какую-то тахикардию, в сердце должны существовать
морфологические предпосылки для этого.
Действительно, количество экстрасистол иногда достигает 10-15-20 тысяч в сутки и никаких тахикардий
не возникает. Значит дело не столько в количестве экстрасистол, сколько в том, в каком сердце они возникают. Основным условием для
возникновения предсердной или желудочковой тахиаритмии является наличие
врожденного или приобретенного анатомического и (или)
электрофизиологического субстрата. Классическим примером такой
врожденной предпосылки является
феномен
WPW,
когда в сердце с рождения существует дополнительный проводящий путь. У таких
пациентов экстрасистолия может запускать реципрокные
тахикардии с участием дополнительного пути, когда электрический импульс
движется по замкнутому кругу с частотой 140-220 в мин., что приводит к
сокращению сердца с аналогичной частотой.
На рис. 17 и 18 показаны примеры. Чаще мы имеем
дело с приобретенными причинами, формирующими в сердце условия для
возможности запуска экстрасистолой какой-то тахикардии. Например,
гипертоническая болезнь, осложненная пароксизмами мерцательной аритмии. Или
отдаленное последствия постинфарктного ремоделирования сердца, когда
желудочковая экстрасистолия начинает провоцировать приступы желудочковой
тахикардии - электрический импульс "крутиться" в перирубцовой
ткани, вынуждая сердце
биться с высокой частотой.
При анализе риска
запуска тахиаритмии посредством
экстрасистолии, можно
постулировать 2 положения.
Первое: в здоровом сердце частая
желудочковая экстрасистолия не склонна провоцировать никакой
тахикардии; экстрасистолия просто останется экстрасистолией. Редчайшие
исключения из этого правила: идиопатические желудочковые тахикардии из
выносящего тракта правого или левого желудочков, которые в межприступный
период характеризуются наличием частой экстрасистолии .
Второе: в здоровом сердце
частая предсердная экстрасистолия уже при относительно небольшом
количестве (от 4-6 тысяч за сутки) начинает провоцировать предсердные
тахикардии, а затем и мерцательную аритмию,
что объясняется большей электрофизиологической уязвимостью
(коротким рефрактерным передом) предсердного миокарда в сравнении с желудочковым. К сожалению,
предсердная экстрасистолия часто недооценивается и на нее обращают внимание
только тогда, когда она начинает запускать тахиаритмию.
4. Угроза
развития фатальной желудочковой тахиаритмии.
а) У больных с тяжелым поражением миокарда,
одним из критериев которого является низкая фракция выброса левого
желудочка. Фракция выброса рассчитывается при проведении
УЗИ сердца; ее
значения ниже 35-40%, при условии, что у больного регистрируется частая
желудочковая экстрасистолия (более 30 в час), ассоциируется с высоким риском внезапной
сердечной смерти
(фибрилляции желудочков). К сожалению,
суточное количество желудочковых экстрасистол является ненадежным
предиктором внезапной смерти: у больных с тяжелым поражением миокарда
экстрасистолия иногда возникает в виде редких "всплесков" (внезапное,
кратковременное учащение экстрасистолии); вне "всплесков" экстрасистолия
может не выходить за пределы
количественной статистической нормы или
отсутствовать вовсе.
На рис.19 представлен фрагмент ЭКГ пациента,
который поступил в отделение неотложной кардиологии с острым инфарктом
миокарда. В какой-то момент желудочковая
экстрасистола запустила у него полиморфную желудочковую тахикардию (тот же
рисунок).
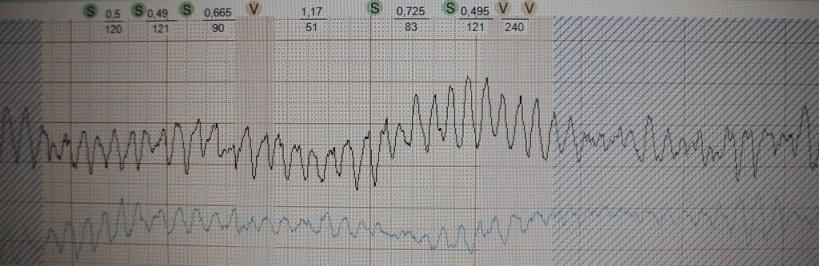
Через несколько секунд тахикардия перешла в фибрилляцию желудочков (рис.20)
- больной потерял сознание, развилась клиническая смерть. В экстренном
порядке ему была проведена дефибрилляция (разряд электрическим током) -
восстановился нормальный сердечный ритм. Таким образом, то что
запустилось
экстрасистолой закончилось фатальной желудочковой аритмией.
NB! Основным фактором риска внезапной сердечной
смерти у больных со структурным поражением миокарда является низкая фракция выброса
левого желудочка в сочетании с некорректным лечением основного заболевания и
превышением допустимой интенсивности физических нагрузок. Следует помнить,
что суточное количество желудочковых экстрасистол у тяжелых
хроников-сердечников может варьировать; в том числе, возникать в виде редких "всплесков", каждый
из которых способен осложниться фибрилляцией желудочков.
б) Субъекты с каналопатиями и некоторыми врожденными
структурными заболеваниями сердца.
Каналопатии
- редкие генетические аномалии, связанные с наличием в миокарде участков
дисперсии рефрактерности (разной скорости проведения электрической волны) и
повышенной электрической активности. Одним из основных проявлений этих
заболеваний являются приступы полиморфной желудочковой тахикардии
(обмороки), запускающиеся желудочковой экстрасистолой. Каждый подобный
пароксизм может закончится трансформацией желудочковой тахикардии в
фибрилляцию желудочков, что неминуемо приводит к смерти. Именно так,
внезапно, умирают абсолютно здоровые, физически крепкие молодые люди.
Одна из вероятных причин смерти - каналопатии. Каналопатии
очень редко диагностируются прижизненно, так как морфология сердца при
них не изменена; они
могут выявляться на обычной
ЭКГ, однако, как правило, оставаясь
недооцененными (или незамеченными), приводят к внезапной смерти без предвестников.
Существует ряд
врожденных заболеваний сердца, которые в отличие от каналопатий, прижизненно
диагностируются довольно часто, так как имеют вполне конкретные проявления
при инструментальном обследовании:
гипертрофическая кардиомиопатия,
аритмогенная дисплазия правого желудочка,
аномалии коронарных артерий и некоторые
другие. Они, как и каналопатии,
могут осложниться развитием желудочковых нарушений ритма, запускаемых
экстрасистолой.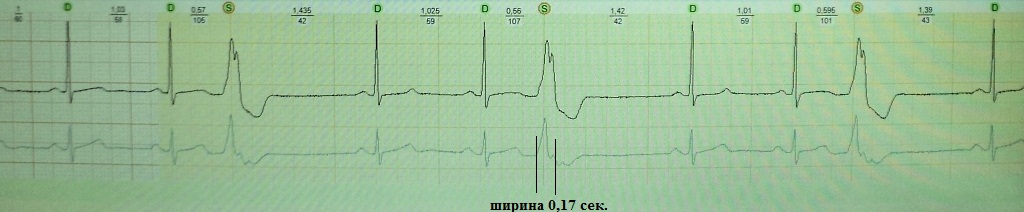

Когда экстрасистолию необходимо лечить?
Экстрасистолия требует лечения, если плохо субъективно
переносится.
Прямая связь между количеством экстрасистол и
выраженностью симптомов прослеживается далеко не всегда. У кого-то всего 200
экстрасистол за сутки вызывают заметное снижение качества жизни, а у кого-то
регистрируется тысячи экстрасистол в сутки, и он их едва ощущает. Итак,
субъективная непереносимость экстрасистолии является одним из главных
поводов ее лечить.
Экстрасистолия требует лечения, если ее количество слишком
большое.
Мнение экспертов: предсердные
экстрасистолы следует лечить, если их количество превышает 1500-2000 в
сутки; желудочковые - более 5000 в сутки. Какой смысл лечения?
Считается, что предсердная экстрасистолия в большом количестве является
предвестником
развития мерцательной аритмии, а частая желудочковая экстрасистолия с годами может
привести к аритмогенной дилатации камер сердца. На мой взгляд, принимать
решение о лечении частой экстрасистолии все равно следует индивидуально. На это могут влиять:
- клинические (органическая или функциональная, злокачественная или доброкачественная, степень переносимости) и
-
электрокардиографические (ранняя, средняя или поздняя)
нюансы
аритмии конкретного больного, а также ее межсуточная вариабельность.
Экстрасистолию необходимо лечить в случае провоцирования
ею различных тахиаритмий.
Типичный пример:
мерцательная
аритмия, которая запускается предсердной экстрасистолией. Количество
экстрасистол в подобной ситуации не имеет значение - главное, что она способна
провоцировать тахикардию. Встречаются больные, у которых всего 200-300
в экстрасистол в сутки угрожают развитием мерцательной аритмии, а у других -
предсердных экстрасистол в разы больше, но осложнений нет. То же касается
желудочковой экстрасистолии.
Экстрасистолия требует лечения, если представляет угрозу
для жизни.
Этот пункт касается желудочковой экстрасистолии, поскольку
только она при
определенных обстоятельствах способна спровоцировать
внезапную смерть.
Механизм смерти в подобных случаях - фибрилляция желудочков. Экстрасистола застает
миокард в тот момент, когда он находится в состоянии электрической гетерогенности и возникает возможность проведения электрического возбуждения
по сложной траектории, а затем (через секунды) происходит распад одной
электрической волны на множество волн, циркулирующих по кругу - в таких
условиях сердце не сокращается, а как бы трепещется, фибриллирует. Это
равносильно остановке сердца. Пример подобной аритмической "катастрофы" приведен на рис.
19, 20.
Данное осложнение экстрасистолии возможно только в 2-х случаях:
1) У больного с тяжелым поражением сердца,
критерии которого устанавливаются посредством УЗИ сердца. Выше я уже
упоминал, что одним из ультразвуковых параметров высокого риска внезапной
сердечной смерти является низкое значение (менее 30-35%) параметра фракции
выброса левого желудочка (систолическая дисфункция). В качестве
примера можно представить человека, перенесшего острый инфаркт миокарда с
клиникой хронической сердечной недостаточности. При
проведении инструментального обследования у него выявлена частая
желудочковая экстрасистолия (более 20-30 в час) и низкая фракция выброса.
Учитывая, что без надлежащей терапии такой пациент вероятнее всего умрет
внезапно во внебольничных условиях, его аритмия требует обязательного
лечения. Сочетание тяжелого органического поражения миокарда и
частой желудочковой экстрасистолии является одним из предикторов
внезапной
сердечной смерти через механизм фибрилляции желудочков.
2) У лиц с
каналопатиями и
некоторыми врожденными структурными заболеваниями сердца (см.выше). Это очень редкие,
но крайне опасные
генетические заболевания (особенно каналопатии). Если они вовремя не выявлены и не предприняты
необходимые
профилактические меры, то внезапно,
хронологически непредсказуемо развивается фибрилляция желудочков и
клиническая смерть.
Цели лечения экстрасистолии.
1. Избавить больного от неприятных симптомов.
Это возможно:
- уменьшив количество экстрасистол; порой, достаточно
уменьшить в 2-3 раза, чтобы добиться значительного субъективного улучшения;
- облегчив восприятие симптомов; не всегда
экстрасистолию удается подавить; в таком случае, назначение седативных
средств может заметно повысить порог чувствительности к перебоям; в основном
это касается пациентов с нейрогенной экстрасистолией.
2. Предотвратить осложнения экстрасистолии.
Когда мы подозреваем возможность развития
аритмогенной дилатации сердца или имеются, инициируемые экстрасистолией приступы тахиаритмии, или существует угроза внезапной смерти - экстрасистолию
следует подавлять.
Причины неэффективности лечения экстрасистолии.
- Недооценка причины экстрасистолии.
Не всегда возможно установить причину
экстрасистолии, но в большинстве случаев такая возможность существует.
Например, больного с нейрогенной экстрасистолией врач лечит только
антиаритмическим препаратом. Подобная стратегия может быть неэффективной; зачастую, назначение таким пациентам седативной терапии
оказывается
достаточным для достижения результата. То же касается рефлекторной
экстрасистолии: принятие мер, направленных на
уменьшение вагусных рефлексов из органов брюшной полости, может привести к
значительному уменьшению количества экстрасистол. Подчеркну еще раз: крайне важно, хотя бы предположить причину экстрасистолии у
конкретного больного. Лечение вслепую, наугад чревато
ятрогенией.
- Неверная трактовка механизма действия антиаритмического
препарата. Знание фармакодинамики антиаритмического
средства является залогом его эффективного применения.
Например, рассмотрим известный антиаритмический препарат Сотагексал (Соталекс,
Соталол), удлиняющий сердечную рефрактерность: он крайне эффективен при
ранней экстрасистолии, особенно на фоне частого сердечного
ритма. На рис.21 приведен пример ранней желудочковой экстрасистолии, которая
с высокой долей вероятности окажется чувствительной к Соталолу. На рис.22
представлена экстрасистолия средняя по времени появления в диастоле -
эффективность Соталола здесь окажется сомнительной. Наконец,
на рис.23 мы видим позднюю желудочковую экстрасистолу, которая со 100%
вероятностью не отреагирует на Соталол.
- Недооценка электрокардиографических параметров
экстрасистолии.
Экстрасистолия имеет вполне
конкретные электрокардиографические признаки. Зачастую ее путают или не
желают разграничивать с
парасистолией. За рубежом обе
аритмии объединяют под общим названием "преждевременные сердечные
сокращения", подчеркивая тем самым равнозначный подход к лечению. Советская (российская)
кардиологическая школа располагает на этот счет своим мнением.
Парасистолия, имея особый электрофизиологический
механизм, отличается слабой чувствительностью к
антиаритмическим препаратам. На
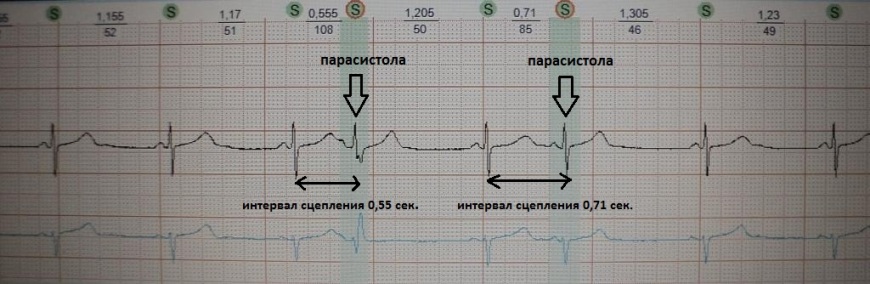
рис.24 показан пример парасистолии: в отличие от экстрасистолии
она "не сцеплена" с основным сокращением, а появляется
относительно автономно
через разные временные промежутки - первая парасистола через 0,55 сек.,
вторая - через 0,71 сек. Разграничение экстрасистолии и парасистолии принципиально
при консервативном (медикаментозном) лечении экстрасистолии. Это разные аритмии, у них разный механизм,
иногда разный подход к лечению
и прогноз.
- Недооценка/переоценка концентрации Калия и Магния крови.
Подавление экстрасистолии с помощью антиаритмических
препаратов окажется неэффективным, если концентрация калия и (или) магния
крови исходно снижена. С другой стороны,
клинически значимая гипокалиемия
и гипомагниемия является очень большой редкостью. Существует только одна
естественная ситуация,
когда можно ожидать
специфический лечебный эффект от препаратов Калия и
Магния: экстрасистолия на фоне
дисплазии соединитальной ткани. В
остальных случаях положительный клинический эффект от данных препаратов если
и будет, то, вероятно, за счет
неспецифических воздействий.
- Недооценка (игнорирование) частоты
сердечного ритма больного.
Когда проводится лечение экстрасистолии, один
из объективных параметров на который ориентируется врач - частота
сердечных сокращений (ЧСС) в покое. Большинство кардиотропных препаратов
влияют на ЧСС - увеличивая или урежая. Если, например,
экстрасистолия провоцируется брадикардией (возникает в покое), то назначение
антиаритмического лекарства даже немного урежающего ЧСС, скорее всего,
приведет к проаримогенному эффекту. Таким образом, кардиотропное лечение
экстрасистолии необходимо проводить с учетом ЧСС.
Связь должна быть обратно пропорциональной: тахизависимая экстрасистолия
→ препарат урежающий ритм; брадизависимая
экстрасистолия → препарат стимулирующий сердечный
ритм.
- Недооценка психоэмоционального статуса больного
как фактора модулирующего экстрасистолическую аритмию. Экстрасистолия может количественно
реагировать на текущий психоэмоциональный фон больного. Стрессы,
переживания, гипотимия - способны учащать экстрасистолию. Иногда даже у
пациентов с
органической экстрасистолией возникает
необходимость в назначении седативного (психотропного) препарата. В медицинской литературе имеется достаточное описание
клинических случаев излечения
(достижение стойкой ремиссии) пациентов с частой экстрасистолией только с помощью психотропных препаратов
и/или когнитивной психотерапии.
- Переоценка возможных побочных эффектов антиаритмических
препаратов.
Любой антиаритмический препарат способен вызывать
проаритмогенный эффект. Другими словами, успешна подавляя одну аритмию, он
может спровоцировать другую, порой, более опасную. Однако, в целом, это
крайне редкое осложнение; в основном оно возникает при
назначении антиаритмического лекарства в высоких дозах или у лиц с тяжелым
органическим поражением сердца. В 80-х годах прошлого века за рубежом было
проведено несколько исследований, направленных на оценку эффективности антиаритмических препаратов
класса 1С при
лечении желудочковой экстрасистолии. Они показали, что у больных, перенесших
острый инфаркт миокарда с низкой фракцией
выброса, эти препараты, эффективно подавляя экстрасистолию, повышают риск
внезапной сердечной смерти за счет фибрилляции желудочков. В дальнейшем
многие кардиологи перенесли результаты этих
исследований на всех пациентов с органическим заболеванием
сердца, страдающих экстрасистолией. Это неверно. Антиаритмические
препараты, подавляющие экстрасистолию, можно и нужно назначать при любых
заболеваниях сердца, за исключением больных перенесших крупноочаговый
инфаркт миокарда и пациентов с далекозашедшей сердечной недостаточностью.
- "Резистентный" врач.
Это
ситуация, когда кардиолог игнорирует субъективную значимость
экстрасистолии в жизни пациента. Если к злокачественной или потенциально
злокачественной желудочковой экстрасистолии врачи относятся более или менее
серьезно, то предсердная или доброкачественная желудочковая экстрасистолия,
подчас, воспринимаются исключительно как "косметический аритмический
синдром". Доходит буквально до какой-то ортодоксальной профессиональной
небрежности:
"что вы хотите, экстрасистолия есть у каждого" или "не переживайте
- экстрасистолия есть и у меня", или "опасно - это когда свыше
30000 экстрасистол за сутки, а у вас меньше - можно не лечить". Это то, что
я слышал от коллег. Пренебрежительное отношение порождает халатность при
лечении.
- Иногда экстрасистолия абсолютно рефрактерна к любому
лекарственному лечению.
Чаще всего таковой оказывается рефлекторная
предсердная экстрасистолия, идиопатическая желудочковая экстрасистолия с
высокой вариабельностью интервала сцепления,
экстрасистолия у детей вследствие дистопии и желудочковая парасистолия.
В подобных случаях пациенту может быть предложена операция радиочастотной
абляции (РЧА). Она показана, если: 1) частая Э, является причиной (фактором
риска) развития
аритмогенной дилатации камер сердца; 2) беспокоят симптомы, которые коррелируют с частой Э. Залогом успешной РЧА является опыт хирурга и
отсутствие органического поражения миокарда.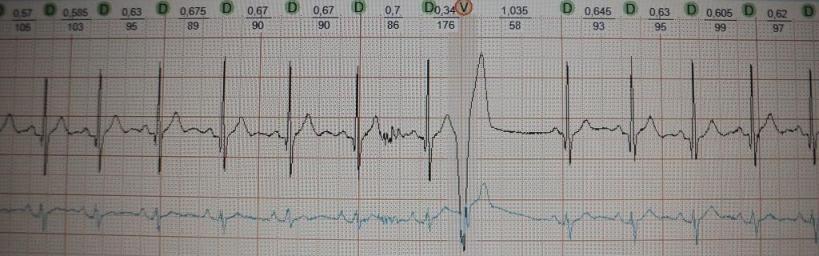
Экстрасистолия и Кордарон.
Кордарон - "революционный" антиаритмический препарат.
Впечатляет не только сила его антиаритмического эффекта, но и
возможность снижать риск внезапной
сердечной смерти у больных с сердечной
недостаточностью.
По сей день он остается едва ли не единственным лекарственным средством,
которое достоверно снижает риск развития фибрилляция желудочков, например, у
тяжелых постинфарктных больных. Кроме того, он с успехом используется в
кардиологических стационарах или бригадами СМП в виде внутривенной инфузии для экстренного купирования
разных тахиаритмий.
Но
только эти 2 ниши (профилактика внезапной смерти и купирование острой
аритмии) в настоящее время остаются надежно заняты Кордароном. В других случаях его применение чаще всего
не будет оправдано из-за побочных эффектов (соотношение риска и пользы). В
основном они развиваются спустя
месяцы (редко) или, чаще, годы регулярного приема Кордарона, но по сути представляют собой какое-то
новое заболевание. Вместе с тем, если в лечение не использовать насыщающие
схемы Кордарона, то вероятность экстракардиальных побочных эффектов будет
мала.
Что касается его эффективности при лечении
экстрасистолии, то он очень эффективен при ранней экстрасистолии, запускающей
фибрилляцию предсердий или
фибрилляцию
желудочков. Однако на средне- и позднедиастолическую
экстрасистолию (на их долю приходится около 80% от всех экстрасистол)
Кордарон практически не действует. Я стараюсь назначать Кордарон пациентам
перед предполагаемой радикальной операцией (например, планируется операция
РЧА по поводу мерцательной аритмии- пациент несколько месяцев с хорошим
эффектом его принимает), либо больным преклонного или старческого возраста,
которые не доживают до побочных
эффектов Кордарона по естественным причинам и, главное, пациентам с
желудочковой экстрасистолией, имеющим высокий риск внезапной смерти. Краткосрочный прием (до 4-6
месяцев) Кордарона чаще всего безопасен.
Функциональная,
доброкачественная,
органическая экстрасистолия. В чем
принципиальная разница?
Функциональная экстрасистолия - любая
экстрасистолия, возникающая в структурно неизмененном сердце (возможны
микроскопические изменения, не определяемые рутинными исследованиями).
Органической считается та экстрасистолия, клиническое происхождение которой
возможно связать с каким-то морфологическим заболеванием сердца. Причем это
заболевание должно надежно верифицироваться инструментально (прежде всего по
УЗИ). Таким образом, говоря об органической экстрасистолии, мы подразумеваем
наличие макроскопических изменений в миокарде.
Доброкачественная
экстрасистолия - экстрасистолия, не представляющая угрозу для жизни. Таковой
является любая функциональная экстрасистолия и органическая экстрасистолия у
пациентов с нормальной фракцией выброса по данными УЗИ сердца.
Функциональная и доброкачественная органическая экстрасистолия требуют
терапевтического вмешательства только, если они ухудшают качество жизни. Если врач сталкиваемся с
органической
злокачественной или потенциально злокачественной желудочковой
экстрасистолией, то это требует активных, зачастую, агрессивных протоколов лечения.
Здесь само понятие "органическая экстрасистолия" приобретает сложный
первостепенный смысл.
Отличия предсердной экстрасистолии от желудочковой: что нужно знать пациенту.
Помимо локализации экстрасистолического очага отличия
следующие:
- При прочих равных условиях желудочковая экстрасистолия
хуже субъективно переносится.
Обратите внимание на рис.25: на ЭКГ
зафиксирована желудочковая экстрасистола, после которой наблюдается компенсаторная пауза
длительностью 1,5 сек. На рис.26. - предсердная экстрасистола (в данном
случае аберрантная); компенсаторная пауза равна 1,1 сек. Как видно из
примеров, частота основного ритма и интервал сцепления экстрасистол
одинаковый, но пауза после желудочковой экстрасистолы больше. Длительность
паузы и предопределяет более выраженные ощущения перебоев при желудочковой
экстрасистолии.
- В отличие от желудочковой экстрасистолии предсердная
экстрасистолия даже теоретически не может нести угрозу внезапной сердечной смерти.
Самую большую
неприятность, которую способна спровоцировать предсердная экстрасистолия,
это инициировать предсердные тахиаритмии (например,
мерцательную аритмию,
предсердную тахикардию или АВ-реципрокную тахикардию).
- В отличие от желудочковой экстрасистолии предсердная экстрасистолия
не приводит к аритмогенной дилатации камер сердца.
Основным осложнением частой предсердной
экстрасистолии является пароксизмальная мерцательная аритмия или
непрерывно-рецидивирующие предсердные тахикардии. При длительном
анамнезе постоянной мерцательной аритмии или непрерывно-рецидивирующих
предсердных тахикардий существует высокая вероятность дилатации камер сердца. Таким образом, к аритмогенной
дилатации камер сердца приводит не сама предсердная экстрасистолия, а ее
тахиаритмические осложнения.
- Предсердная экстрасистолия хуже поддается
лечению.
Одна из главных причин данного феномена
заключается в том, что предсердная экстрасистолия часто имеет
рефлекторное происхождение (имеется в виду вагусная экстрасистолия), когда первопричина аритмии не в сердце, а в другом органе. Кроме того, предсердная экстрасистолия хуже
поддается лечению, так как чаще чем желудочковая является кальций-зависимой. Традиционные антиаритмические препараты хорошо подавляют
натрий-зависимый ток.
- Отношение врачей к предсердной и желудочковой
экстрасистолии разное.
Предсердную экстрасистолию считают чуть ли не
"косметической" аритмией. Действительно, в единичном количестве она
встречается почти у любого здорового человека. В случае, если
количественно предсердная экстрасистолия не превышает "несколько сотен" за сутки, не провоцируют
никаких тахиаритмий и субъективно малосимптомна, внимание на такой
экстрасистолии акцентироваться не будет. Причина облигатности предсердной
экстрасистолии, вероятно, лежит в очень мощной иннервации предсердного
миокарда и меньшей длительности рефрактерного периода. Желудочковая экстрасистолия, как правило, у здоровых людей либо не
регистрируется вообще, либо ее количество не превышает несколько
десятков за сутки.
- Предсердная экстрасистолия реже требует лечения.
Это
положение вытекает из некоторых предыдущих. Предсердная экстрасистолия, в
целом, больше свойственна здоровому миокарду; лучше субъективно переносится;
никогда не несет непосредственной угрозы для жизни.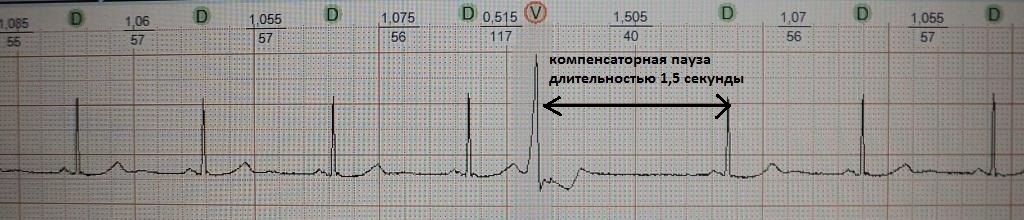
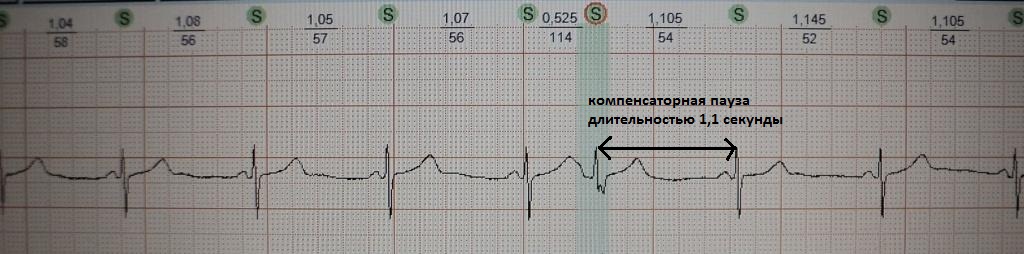
Что такое злокачественная желудочковая экстрасистолия?
В кардиологии существует понятие
злокачественной и потенциально злокачественной желудочковой экстрасистолии.
Злокачественная желудочковая экстрасистолия - это та экстрасистолия, которая
у конкретного больного уже вызывала клиническую смерть через фибрилляцию
желудочков или желудочковую тахикардию с шоком, и он был успешно
реанимирован (как раз подобный случай показан на рис.19, 20). Гораздо чаще мы имеем дело с
потенциально злокачественной
желудочковой экстрасистолией. Под ней подразумевается экстрасистолия,
регистрируемая в количестве более 20-30 в час у больного с тяжелым органическим заболеванием
сердца (например, после перенесенного инфаркта миокарда) с фракцией
выброса левого желудочка менее 35-40% (по УЗИ сердца), или экстрасистолия у лиц с
диагностированной каналопатией
и некоторыми структурными врожденными заболеваниями сердца. Чем больше экстрасистол и ниже фракция
выброса, тем выше вероятность внезапной сердечной смерти.
По современным
представлениям главным критерием потенциальной злокачественности
желудочковой экстрасистолии на фоне органического заболевания сердца
является не количество экстрасистол, а низкая фракция выброса левого
желудочка. Другими словами, даже если количество экстрасистол невелико
(5-10 в час), но фракция выброса значительно снижена, то риск внезапной
смерти все равно очень высок.
"Ситуационная"
экстрасистолия, или экстрасистолия как заболевание. Что это значит?
Современным клиническим подходом к решению
проблемы экстрасистолической аритмии является её градация на "ситуационную
экстрасистолию" и "экстрасистолию как аритмическую болезнь". В
первом случае экстрасистолия появляется или значительно учащается в
присутствии провоцирующих факторов, например: обострение невроза (панические
атаки), ухудшение течения гипертонической болезни, усиление вагусных
рефлексов при предсердной экстрасистолии и т.п. В подобных ситуациях лечению
подлежит не столько экстрасистолия, сколько основное заболевание. Успех в его терапии
приводит к уменьшению экстрасистолии до клинически незначимых величин или к
ее исчезновению. Во втором случае экстрасистолия выходит на первый план, как
самостоятельная клиническая проблема; заболевание ее спровоцировавшее может
быть известным или неизвестным (идиопатическая экстрасистолия).
Экстрасистолия как болезнь требует лечения
по
общим выше представленным критериям. Провести разделение экстрасистолии
на ситуационную и аритмическую болезнь не всегда представляется
возможным, так как не исключаются "пограничные случаи"; тогда тактика
лечения определяется лечащим врачом индивидуально. В целом, с
клинических позиций подобное ранжирование экстрасистолии следует признать
весьма удачным: данная классификация в хорошем смысле упрощает понимание
аритмического синдрома, а значит облегчает лечебный процесс.
Могут ли оральные
контрацептивы спровоцировать экстрасистолию?
В доступной литературе я не встречал упоминания о такой связи
или о возможной кардиотоксичности оральных контрацептивов. Наоборот, мужские
и женские половые гормоны оказывают кардиопротективное воздействие,
что лежит в основе их лечебного эффекта при развитии дисгормональной
кардиомиопатии. Поэтому ответ:
скорее, нет.
Почему
экстрасистолия может учащаться перед менструацией?
Учащение экстрасистолии во второй
половине менструального цикла - известный клинический феномен. Для его
интерпретации необходимо проанализировать биологическую подоплеку каждой
фазы менструального цикла. В первой фазе происходит созревание яйцеклетки,
рост эндометрия, подготовка к овуляции; из половых гормонов преобладает
эстроген. Эмоциональный фон женщины в этот период повышен: она максимально
фертильна, готова к копуляции. Сексуальный пик женщины приходится на период
овуляции (середина менструального цикла) и сохраняется еще до 3-х дней (время жизни яйцеклетки).
Во второй половине менструального цикла преобладает прогестерон; если не
происходит оплодотворение, возникает лабильность настроения, подсознательная
неудовлетворенность - биологическое предназначение женского организма
осталось невостребованным. Таким образом, учащение экстрасистолии "перед
месячными" имеет, вероятно,
нейрогенное происхождение.
Что такое
идиопатическая желудочковая экстрасистолия?
Идиопатической
называют экстрасистолию неизвестной этиологии. Чаще всего под этим термином
скрывается эктопия на фоне невротических расстройствах по типу "глухих
конфликтов подсознания" или после перенесенного (или текущего) субклинического
миокардита. Не установив, однако, этиологию аритмии ее следует обозначить как
идиопатическую. Излюбленные места
локализации идиопатической желудочковой экстрасистолии: выносящий
тракт левого или правого желудочка, и области, прилегающие к митральному или трикуспидальному
клапану. Идиопатическая желудочковая экстрасистолия часто
рефрактерна к лекарственному лечению.
Обязательным условием, при котором экстрасистолию относят к идиопатической
является отсутствие признаков органического поражения сердца, определяемого, главным
образом, посредством УЗИ. Предсердную экстрасистолию
не именуют идиопатической, вероятно, потому, что она никогда не
представляет угрозы для жизни, хотя, также как и желудочковая, может иметь не
вполне понятное происхождение.
Экстрасистолия после перенесенного инфаркта миокарда.
Одним из возможных осложнений перенесенного инфаркта миокарда является желудочковая экстрасистолия. Чаще
экстрасистолия возникает после крупноочагового инфаркта
миокарда. Хронологически данное аритмическое осложнение разделяется на
раннее и позднее. Ранняя желудочковая экстрасистолия регистрируется в первый
месяц-два после заболевания. Поздняя - появляется спустя месяц или более.
Иногда такое разделение не представляется возможным провести, поскольку
экстрасистолия, возникшая сразу после инфаркта миокарда, регистрируется
постоянно. По мнению большинства исследователей ранняя желудочковая
экстрасистолия является в целом доброкачественной, являясь как бы отголоском перенесенного инфаркта миокарда. Чаще всего она постепенно
исчезает вместе с завершением процессов репарации миокарда. Поздняя экстрасистолия,
как правило, отражает формирование устойчивых эктопических очагов в перирубцовой
ткани, вокруг которой электрическая петля периодически "совершает круг",
вызывая преждевременное сокращение сердца. Такая желудочковая экстрасистолия
является потенциально злокачественной. Для нее характерно постепенное (год
за годом) учащение и провоцирование, со временем, приступов желудочковой
тахикардии, либо фибрилляции желудочков (внезапная смерть). Возникновение приступов желудочковых тахиаритмий
хронологически непредсказуемо: у кого-то они (пароксизмы аритмии)
возникают спустя год-два (редко), а у кого-то спустя годы и десятилетия
(часто). В такой ситуации приходится ориентироваться на ряд косвенных
признаков злокачественности экстрасистолии, а именно:
1) регистрация более 30 желудочковых
экстрасистол в час и постепенное увеличение их количества при динамическом
обследовании;
2) наличие парных, особенно, полиморфных
(рис.27) желудочковых экстрасистол;
3) связь появления (учащения) желудочковой
экстрасистолии с физической нагрузкой;
4) ригидность интервала сцепления
экстрасистолии (рис.28).
Сочетание указанных электрокардиографических
параметров с низкой фракцией выброса левого желудочка при УЗИ
сердца повышает риск внезапной сердечной смерти.
Однако никогда не стоит забывать, что появление экстрасистолии у больного,
который когда-то переносил острый инфаркт миокарда, может быть совершено с
инфарктом не связанно. При проведении холтеровского мониторирования
ЭКГ по ряду косвенных признаков можно документировать, с какой
экстрасистолией мы имеем дело: исходит ли она из
постинфарктного рубца или нет. Рекомендую всем больным, перенесшим
крупноочаговый инфаркт миокарда, сделать Холтер через месяц после заболевания, затем через
6 месяцев, а впоследствии ежегодно повторять исследование. Выявление
потенциально злокачественной постинфарктной желудочковой экстрасистолии
позволит вовремя принять профилактические меры, направленные на
предупреждение внезапной сердечной смерти.
Постинфарктная
экстрасистолия редко ощущается больными: чаще она малосимптомна. В основе
данного феномена, вероятно, лежит высокий
алекситимический радикал, свойственный
больным с коронарным атеросклерозом. Гипотимический темперамент
таких пациентов предрасполагает к тому, что аффект выражается преимущественно на
метаболическом уровне, а порог восприятия телесных симптомов является
высоким. С клинико-диагностической точки зрения это, скорее, не
хорошо. Так врач может пропустить потенциально опасную желудочковую
экстрасистолию у больного, который при плановом осмотре ни на что не
жалуется.
Пациентка 89 лет, парная полиморфная экстрасистолия,
зарегистрированная спустя 9 месяцев после инфаркта миокарда.
Пациент 59 лет, спустя 2 года после инфаркта миокарда
выявлена желудочковая экстрасистолия с практически одинаковым интервалом
сцепления.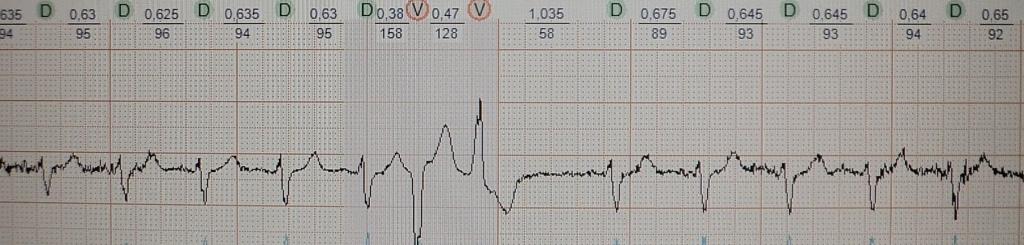
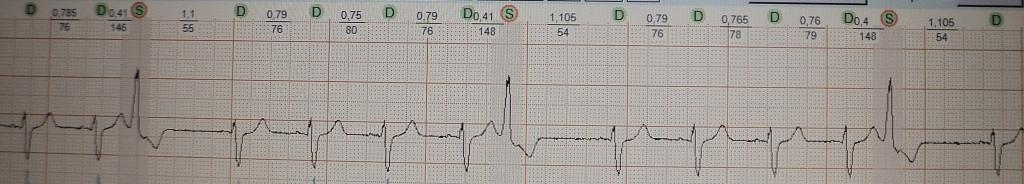
Что такое "перегрузочная" экстрасистолия?
Неофициальный термин.
Под перегрузочной понимают желудочковую
экстрасистолию, возникающую в сердце, которое длительно подвергается
избыточному симпатическому влиянию (психоэмоциональные нагрузки или физические перегрузки). Сердце
реагирует на это учащением ритма -
синусовой тахикардией.
Если факторы, провоцирующие тахикардию, принимают персистирующий характер (длятся месяцы
или годы), то сердечный ритм оказывается учащенным постоянно. В таком
миокарде от длительной "хронотропной перегрузки" развиваются дистрофические процессы и
возникают условия для появления экстрасистолии. Для "перегрузочной" экстрасистолии характерно
появление ее в восстановительном периоде. Другими
словами, аритмия возникает не на высоте тахикардии, а после нее: 1) либо
сразу (в течение часа) после эпизода треволнения, 2)
либо через несколько часов (например, в конце рабочего дня, перед сном).
По своим клинико-электрокардиографическим
характеристикам "перегрузочная" экстрасистолия является
функциональной,
нейрогенной, средне- или позднедиастолическая
и кальций-зависимой
(миокард перегружен кальцием). Ее лечение направлено на
нормализацию режима труда и отдыха (полноценный сон, наличие выходных дней, своевременный отпуск и пр.); также
по показаниям назначаются седативные препараты и лекарства урежающие сердечный ритм. Приведу пример из собственной
практики. На плановый осмотр мужчина привел своего сына 7 лет. На обычной ЭКГ
случайно была зарегистрирована желудочковая (стволовая) экстрасистолия. Из
анамнеза стало известно, что
мальчик посещает 2 спортивные секции - 6 раз в неделю. Проведено Холтеровское мониторирование
ЭКГ: выявлено около 3 тысяч "перегрузочных" экстрасистол (рис.29). Отцу были
даны рекомендации значительно уменьшить физические нагрузки на ребенка.
Подозрение
на "перегрузочный" характер экстрасистолии основывается на скрупулезном
анализе субъективной жизни пациента. К группе риска относятся субъекты с низким порогом тревоги, трудоголики, лица, испытывающие физические перегрузки.
Подчеркну, имеет значение не столько сам факт избыточного симпатического
влияния на сердце, сколько его длительность. Поэтому между факторами,
предрасполагающими к перегрузочной экстрасистолии и ее появлением, порой,
проходят месяцы или даже годы.
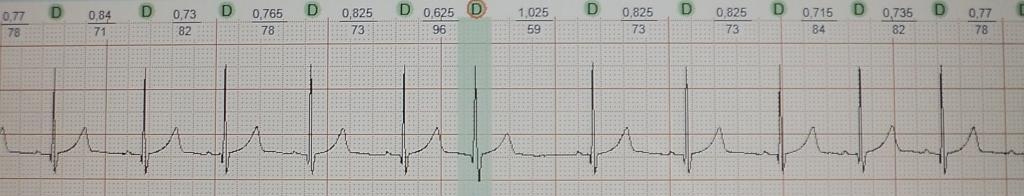
Насколько длительным должно быть лечение
экстрасистолии?
Все зависит от причины экстрасистолии, ее
потенциальной обратимости и злокачественности.
Органическая экстрасистолия,
как правило, носит персистирующий характер; спонтанная "элиминация"
не характерна. Поэтому при ее симптомности, лечение проводится
по общим правилам - столько
сколько нужно. Другое
дело, что органическая экстрасистолия часто не ощущается, и в таком случае
она не
требует лечения.
Злокачественная или потенциально злокачественная
желудочковая экстрасистолия лечатся пожизненно.
Нейрогенная экстрасистолия. К такой
экстрасистолии человек "идет" годами: длительное эмоциональное
напряжение пагубно влияет на метаболизм миокарда. В дебюте
аритмической проблемы лечение продолжается минимум 4-6 месяцев - необходимо
добиться стабилизации психоэмоциональной сферы, нормализации частоты
сердечного ритма. По показаниям курсы повторяют. Основа лечения:
седативная терапия в комбинации с антиаритмиками. Иногда нейрогенная экстрасистолия исчезает спонтанно.
Рефлекторная
предсердная экстрасистолия. Определение источника
рефлекторной экстрасистолии - задача не из легких. Доброкачественная по
своей сути рефлекторная экстрасистолия плохо поддается антиаритмической
терапии. Пытаться лечить ее стоит при плохой субъективной переносимости или
если она запускает наджелудочковые тахиаритмиии
(фибрилляцию-трепетание предсердий).
Коррекция образа жизни является важным этапом в лечении рефлекторной
экстрасистолии.
Идиопатическая экстрасистолия. Обычно
обусловлена активацией
дистопического фокуса.
Она лечится по общим принципам:
если плохо переносится или достигает высоких количественных значений - лечат;
если не ощущается и ее количество не угрожает развитием аритмогенной
дилатации камер сердца - не лечат.
NB! В отсутствие абсолютных (запуск тахиаритмий) или относительных (субъективная непереносимость или миокардит) клинических показаний экстрасистолию лучше не лечить, а сконцентрировать свое внимание на нормализации образа жизни (борьба с гиподинамией + коррекция дисфункциональных когнитивных установок + хобби): иногда такой "простой" терапевтический подход со временем приводит к спонтанному исчезновению аритмии.
У меня экстрасистолия то появляется, то спонтанно
(без всякого лечения) уменьшается или исчезает. Как это понимать?
Образованный группой кардиомиоцитов,
экстрасистолический фокус подвергается модулирующему влиянию остального
миокарда и воздействию вегетативной нервной системы. Количество
экстрасистол у одного пациента может меняться не только от суток к
суткам, но и значительно колебаться в пределах одного дня. В целом, это
отражает психогенные влияния на экстрасистолию и является признаком ее
текущей доброкачественности. У таких субъектов в "плохой" день
(насыщенный отрицательными эмоциями, тревогой, напряжением)
экстрасистолия учащается; наоборот, в "хороший" день - спонтанно
уменьшается или исчезает. Если экстрасистолия
количественно реагирует на эмоциональный фон пациента, то значит нервная система играет
пусковую
или модулирующую роль в ее происхождении.
Иногда можно наблюдать феномен
"экстрасистолия порождает экстрасистолию": в дневное время пациента
беспокоят перебои - он испытывает страх, от переживаний перебои еще
больше усиливаются (порочный круг); как только больной засыпает ("голова
отключается") - экстрасистолия исчезает.
Количественную вариабельность
аритмии иногда можно наблюдать при органической, рефлекторной,
идиопатической экстрасистолии. Для злокачественной или потенциально
злокачественной желудочковой экстрасистолии на фоне органического
поражения миокарда подобный феномен
мало характерен - чаще она персистирует в течение всех 24 часов. Однако, чтобы не возникало заблуждения: отсутствие межсуточной (внутрисуточной)
вариабельности экстрасистолии не относит ее автоматически в разряд
злокачественных. Подчеркну еще раз: количественная
вариабельность экстрасистолии - один из косвенных признаков ее
текущей доброкачественности. Можно по-другому посмотреть на
поставленный вопрос: с философских позиций диалектического единства,
состояние устойчивости (гармонии) система достигает только при наличии
обоих противоположностей (разнообразия). Поэтому феномен количественной
вариабельности экстрасистолии ("то есть, то нет" или "то больше, то
меньше"), следует рассматривать как позитивный клинический признак по
критерию доброкачественности/злокачественности.
Экстрасистолия
и кардиовертер-дефибриллятор (или как бороться со злокачественной
желудочковой экстрасистолией?).
Выше я рассматривал вопрос о происхождении и клиническом значении
злокачественной и потенциально злокачественной
желудочковой экстрасистолии. Прием антиаритмических препаратов, способных ее
подавлять, лишь снижает риск
внезапной смерти. К жизнеугрожающим желудочковым
нарушениям сердечного ритма,
запускаемых экстрасистолой, относятся
желудочковая тахикардия на фоне органического поражения миокарда (или
каналопатии) и
фибрилляция желудочков. Желудочковая тахикардия, по сути, представляет
собой последовательность идущих друг за другом экстрасистол (рис.30),
количество которых определяет продолжительность приступа аритмии:
секунды, минуты, часы. Фибрилляция желудочков - абсолютный электрический
хаос сердца, остановка кровообращения.
Что должен сделать врач, если у больного
развивается фибрилляция желудочков или желудочковая тахикардия с шоком?
Правильный ответ: экстренно пропустить через грудную клетку одиночный
На следующей ЭКГ (рис.32) мы видим, как через 3-4 секунды у
больного появляются первые нормальные сердечные сокращения - человек
реанимирован.
Однако в данном случае дефибрилляция была
проведена с
помощью стационарного внутрибольничного дефибриллятора. Понятно, что
находись этот пациент вне госпиталя он бы умер. В последние 30 лет во
всем мире активно внедряется методика имплантации под кожу специального
устройства - кардиовертера-дефибриллятора. От него к сердцу подводятся
специальные электроды. В момент возникновения у больного желудочковой тахиаритмии он выдает разряд электрического тока, что эквивалентно обычной
наружной дефибрилляции - аритмия купируется. Пример успешного срабатывания прибора
приведен на рис.33.
Кардиовертер-дефибриллятор миниатюрен: толщина его менее 1
см, размер - чуть больше спичечного коробка. Имплантация данного устройства
показана всем больным со
злокачественной и потенциально злокачественной
желудочковой экстрасистолией с предполагаемой продолжительностью
жизни не менее 2-х лет. Это самый эффективный способ
профилактики внезапной сердечной смерти. Рис. 30
Рис. 30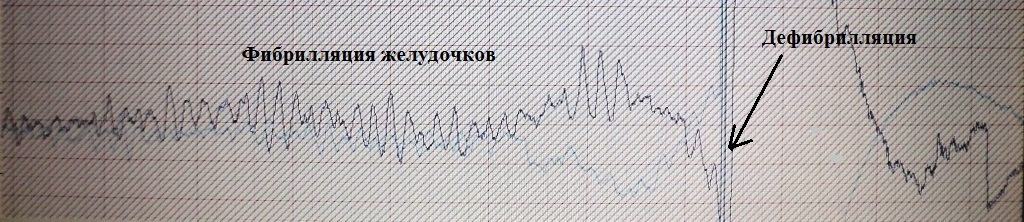
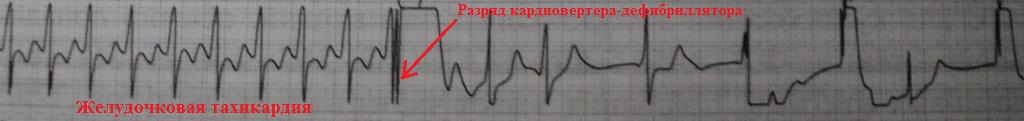
Типичные заблуждения пациентов об экстрасистолии.
- "Раз я ощущаю экстрасистолию, значит она опасна".
Кардиологическая аксиома: субъективное ощущение экстрасистолии указывает на
ее
вероятную
доброкачественность. Обратное утверждение:
"бессимптомная экстрасистолия
является злокачественной" - неверно.
- "Экстрасистолию
обязательно можно вылечить".
Как раз наоборот - маловероятно: чаще всего она представляет собой хроническое
проявление какого-то клинического субстрата. Причины невозможности надежно
избавиться от экстрасистолии - сохранение субстрата. При
кардионеврозе до тех
пор пока сохраняется невротизация, экстрасистолия будет рецидивировать
после прекращения лечения. Экстрасистолия как следствие
перенесенного латентного миокардита является чаще не фоном, а исходом
заболевания. Поэтому пока лечим - аритмии нет; прекращаем лечение -
экстрасистолия рецидивирует. При вагусной предсердной
экстрасистолии подавление вагальных рефлексов уменьшает эктопию. Однако как
только воздействие на вагусные рефлексы ослабевает - экстрасистолия
возвращается.
Предлагаются
следующие варианты ведения больного с экстрасистолией: 1) научиться жить с
экстрасистолией (осознание того, что она не опасна + ситуационный прием
средств, купирующих аритмию); 2) пожизненный прием медикаментов, подавляющих
экстрасистолию; 3) курсовой прием медикаментов (в период особого
обострения), подавляющих экстрасистолию; 4) при стечении ряда клинических
обстоятельств -
РЧА.
- "Если я не ощущаю экстрасистолию, значит ее можно не
лечить".
Так в праве утверждать только ваш лечащий врач
после минимального обследования: ЭКГ, УЗИ сердца, Холтер. Отсутствие
симптомов экстрасистолии может указывать на то, что: 1) экстрасистол очень
мало (менее 200 в сутки), 2) экстрасистол очень много (более 3000 в сутки),
3) экстрасистолия позднедиастолическая (взгляните на
рис.6): экстрасистола по времени появления
практически совпадает с ожидаемым нормальным сокращением - такая
экстрасистолия не ощущается, 4) высокий порог чувствительности к
перебоям; всё индивидуально - кто-то от перебоев "лезет на стенку", а кто-то
- едва их замечает, 5) имеем дело с
потенциально злокачественной
желудочковой экстрасистолией (об этом корректно говорить только после
проведения УЗИ сердца).
- "Экстрасистолия после перенесенного
инфаркта миокарда всегда злокачественна".
Отнюдь. Постинфарктная
желудочковая экстрасистолия, как правило, появляется после крупноочагового
инфаркта миокарда, то есть когда в сердце формируется обширный участок
рубцовой ткани, вокруг (или внутри) которого способен "крутиться" электрический импульс.
Чем больше инфаркт, тем выше вероятность возникновения постинфарктной экстрасистолии. А
так, экстрасистолическая аритмия у постинфарктных пациентов может иметь
самое разное происхождение (см.
причины экстрасистолии).
Холтер подскажет
нам, имеет ли экстрасистолия отношение к перенесенному инфаркту миокарда;
если имеет, то УЗИ сердца позволит оценить ее злокачественность.
- "Если экстрасистолия выявляется на
ЭКГ, зачем тогда делать дополнительные обследования?"
Ответ: чтобы
попытаться разобраться в причине экстрасистолии.
- "Назначенное лечение от
экстрасистолии должно помочь сразу".
Так чаще и бывает, особенно при приеме
антиаритмических средств. Однако учитывая, что большинство обращающихся
страдают нейрогенной экстрасистолией, то пока протяжении длительного периода
(недели-месяцы) времени не будут поддерживаться условия обратные (урежение ритма,
коррекция эмоциональной сферы и пр.) тем, которые спровоцировали экстрасистолию,
аритмия может давать о себе знать. - "Лечение
экстрасистолии антиаритмическими средствами опаснее самой экстрасистолии".
Данное утверждение
распространяется только на больных с тяжелым поражением сердца с клиникой
сердечной недостаточности, принимающих
антиаритмические средства класса I (Пропанорм,
Этацизин, Аллапинин и др.). Как правило, больные этой категории
экстрасистолию не ощущают вообще и надобность в ее лечении (по критерию
субъективной непереносимости) отпадает. В абсолютном большинстве случаев
экстрасистолия
доброкачественна: в такой ситуации
антиаритмические средства показаны - они безопасны и эффективны. Особняком
стоит только
Кордарон. Он эффективен, однако иногда при его приеме развиваются
экстракардиальные осложнения. Настороженное отношение больных к
антиаритмическим средствам не оправдано. Данные лекарства собственно и
создавались для лечения экстрасистолии или ее осложнений - тахиаритмий. Проаритмогенный эффект встречается
очень редко. - "Концентрация Калия и
Магния имеет важнейшее значение для эффективного лечения экстрасистолии".
Так называемая дисэлектролитная
экстрасистолия (возникающая при дефиците калия и(или) магния в организме)
является большой редкостью, поскольку ионный гомеостаз жестко
контролируется нашим организмом. Теоретически подобного рода экстрасистолия может появиться при бесконтрольном приеме мочегонных
препаратов (прежде всего фуросемида) и дигоксина. В наше время это
казуистика. Поэтому, если пациент длительное время не принимает в
высоких дозах указанные препараты, то экстрасистолия имеет иное
происхождение. Это и объясняет низкую эффективность препаратов
Калия и Магния (Панангин, Аспаркам) при лечении экстрасистолии. Еще более
"мифическим" выглядит дефицит Магния (исключение -
дисплазия соединительной
ткани). Специфических симптомов нехватки
магния в организме не существует.
Фибрилляция предсердий запускается предсердной экстрасистолией. В конце 90-х годов прошлого столетия группой французских кардиологов было установлено, что не менее чем в 90% случаев экстрасистолия, инициирующая мерцательную аритмию, исходит из мышечных муфт легочных вен. Четыре легочные вены впадают в левое предсердие, принося в левые камеры сердца оксигенированную кровь из легких. Мышечные волокна предсердного миокарда естественным образом вплетаются в основания (устья) легочных вен, образуя так называемые мышечные муфты (рис.34).
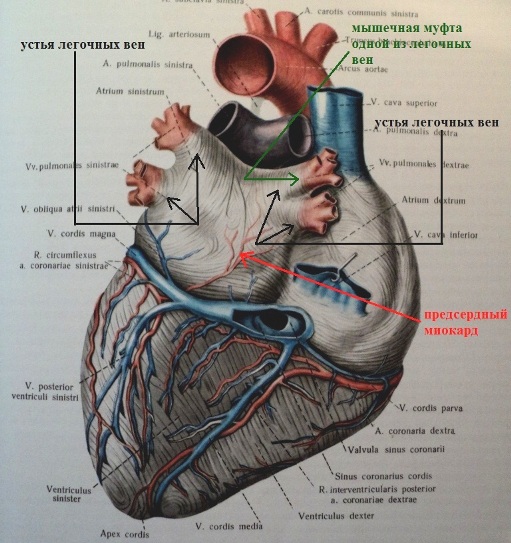
Электрофизиологически клетки мышечных муфт легочных вен умеренно гипополяризованы, а их деполяризация зависит от смешанного входящего натрий-кальциевого тока; это предопределяет их некоторую схожесть с проводящим миокардом. Однако у здорового человека электрофизиологические различия между клетками мышечных муфт и рабочим предсердным миокардом не имеют клинического значения в силу их минимальной выраженности.
Факторы дестабилизирующие электрофизиологические параметры предсердий (избыточные вагусные влияния на миокард, органические заболевания сердца, нейрогенные воздействия, возрастной кардиосклероз) приводят к тому, что мышечные клетки легочных вен гипополяризуются еще сильнее, что повышает их проаритмогенный потенциал. Столь высокая чувствительность мышечных клеток устьев легочных вен к разнообразным экзо- и эндогенным влияниям обусловлена их мощной вегетативной иннервацией, играющей пусковую или модулирующую роль в изменении электрофизиологических свойств этих клеток.
Однако сама по себе предсердная экстрасистолия из устья легочных вен не способна вызвать мерцательную аритмию: предсердный миокард должен быть "готов" к возможности ее поддерживать. Как только такая готовность появляется, предсердная экстрасистолия выполняет роль триггера - запускается мерцательная аритмия. Временной промежуток между появлением экстрасистолии из устьев легочных вен и развитием приступов мерцательной аритмии может занимать месяцы или годы. С другой стороны, электрофизиологическая готовность миокарда предсердий к поддержанию фибрилляции предсердий не означает автоматического наличия у пациента экстрасистолии из устьев легочных вен. Однако, если такая готовность существует, достаточно небольшого количества предсердных экстрасистол (десятки-сотни за сутки), чтобы одна из них запустила фибрилляцию предсердий.
Как правило, экстрасистолия из устьев легочных вен симптоматична для больных, так как электрофизиологически относится "ранней" экстрасистолии. Как правило, она восприимчива к нейрогенным влияниям: может учащаться на фоне переживаний, что лежит в основе возникновения (учащения) приступов мерцательной аритмии при стрессе. Следует подчеркнуть низкую чувствительность данной экстрасистолии к антиаритмическим препаратам: их суммарная эффективность не превышает 50-60%. Иногда с помощью подобранной комбинации медикаментозных препаратов (не только антиаритмических) удается достичь длительной ремиссии (месяцы, годы) заболевания, когда экстрасистолия из устья легочных вен не регистрируется или регистрируется в незначительном количестве.
Неудовлетворительные результаты консервативного лечения экстрасистолии из легочных вен и их тахиаритмического осложнения послужило причиной для поиска альтернативных вариантов лечения. Современным методом лечения часто рецидивирующей мерцательной аритмии является операция радиочастотной абляции устьев легочных вен. Цель манипуляции: создать вокруг устьев участок некроза миокарда, что приводит к электрическому разобщению мышечных муфт легочных вен и остального предсердного миокарда. При этом повышенная электрическая активность мышечных клеток легочных вен может сохраниться, однако она уже не сможет вызвать экстрасистолию предсердий, так как ее ток дальше "изолированных" муфт проводиться не будет. В заключении приведу электрокардиографический пример "ранней" предсердной экстрасистолии из устья легочных вен и ее осложнения - мерцательной аритмии (рис.35).
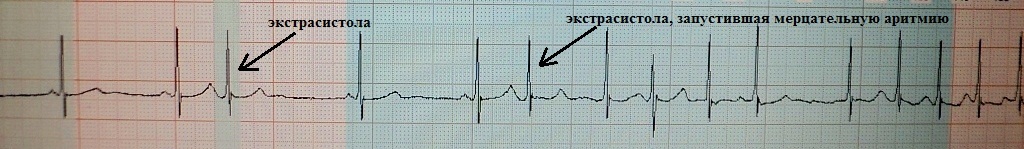
На ЭКГ мы видим раннюю предсердную экстрасистолию, одна из которых инициировала фибрилляцию предсердий.
Существует 2 теории, объясняющие лекарственную рефрактерность экстрасистолии.
1. Рассмотрим для примера идиопатическую желудочковую экстрасистолию. Известно, что не менее чем в 95% случаев она исходит из выносящего тракта левого и правого желудочка, или из областей прилегающих к митральному или трикуспидальному клапану; в этих местах наблюдается естественное истончение миокарда, переплетение его с фиброзной тканью и "переход" структур сердца в соединительнотканные структуры крупных артерий или клапанов. В связи с непрерывной работой сердца, миокард имеет мощное кровоснабжение. В тех местах где сердце "соприкасается" с указанными анатомическими образованиями миокард истончен, рудиментирован, "перемешан" с соединительной тканью и фактически выполняет роль "переходной" ткани, а не сократительного миокарда. Такие участки миокарда не нуждаются в большом количестве энергии, соответственно их кровоснабжение меньше рабочего миокарда.
Назначая антиаритмический препарат, врач предполагает, что лекарство в аритмическом очаге достигнет терапевтической концентрации. Так, вероятно, и происходит, если экстрасистолический фокус находится в толще рабочего миокарда - аритмия хорошо подавляется. Если же аритмический очаг расположен в месте соединения с анатомическим образованием, то концентрация антиаритмика не достигает терапевтической в силу более слабого кровоснабжения этого участка. Теоретически, чтобы достичь адекватной концентрации в таких "специфических" местах, антиаритмический препарат необходимо принимать в очень высоких дозах, что фактически не представляется возможным из-за появления на него побочных эффектов (токсическая доза).
2. Вторая причина медикаментозной рефрактерности экстрасистолии предположительно заключается в том, что в миокарде указанных анатомических образований присутствуют клетки со специфическими электрофизиологическими свойствами: кардиомиоциты, деполяризация которых зависит от входящего кальциевого тока; они обладают скрытым автоматизмом, который у здорового человека не дает о себе знать. Под влиянием экзо- или эндогенных проаритмогенных факторов эти клетки становятся электрически активны (гипополяризованы) и способны к спонтанной деполяризации. Традиционные антиаритмические средства хорошо подавляют натриевый ток, а кальциевый ток подавляют только в превосходящей концентрации, которая будет эквивалентна токсической.
Посмотрите на рис.36. На нем изображен продольный срез участка выносящего тракта левого желудочка, переходящего в аорту. "Переходный" миокард является одним из излюбленных мест локализации экстрасистолического фокуса в данной анатомической области; высока вероятность рефрактерности такой идиопатической экстрасистолии к лекарственной терапии.
Экстрасистолия из устьев легочных вен (рис.37), запускающая мерцательную аритмию, часто устойчива к антиаритмическим препаратам по тем же причинам: 1) рабочий миокард, переходя на легочные вены, истончается, перемешивается с фиброзной тканью: потребность в энергии подобных анатомических участков невысока; 2) в мышечных муфтах легочных вен "сконцентрированы" кальций-зависимые кардиомиоциты.
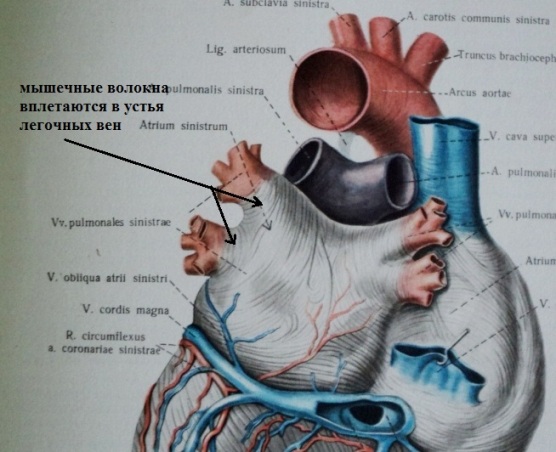
Экстрасистолия и беременность.
Патогенетически экстрасистолия, появившаяся в период беременности, является преимущественно нейрогенной.
Во-первых, беременность является нагрузкой на женский организм, функционирующего в новых условиях. Назовем это стрессом.
Во-вторых, следует учитывать насколько беременность является желанной. Мерилом этого может служить наличие токсикоза: чем более он выражен, тем выше вероятность подсознательных негативных установок по отношению к беременности, связанных или с ее незапланированостью, или с какими-то проблемами предшествующими зачатию (например, конфликтные отношения с отцом ребенка; неприятие его, как будущего спутника жизни; социальная дезадаптация женщины и пр.). Подоплекой к появлению (усилению) экстрасистолии может служить иррациональная установка беременной хотя бы в одной системе координат: 1. отношение к себе беременной, 2. отношение к формирующейся системе "Я и мое дитя", 3. отношение ко мне, беременной, окружающих. Указанные психологические трудности беременной являются субстратом для формирования невротического расстройства.
В-третьих, часто в период беременности наблюдается физиологическая синусовая тахикардия (учащение сердечного ритма на 10-20 ударов в минуту), что может предшествовать возникновению перегрузочной экстрасистолии.
Практически все фармакологические средства оказывают токсическое воздействие на плод и их бесконтрольное применение будущей матерью чревато рождением ребенка с какими-то пороками. Учитывая нейрогенный характер экстрасистолии при беременности, в первую очередь следует провести разъяснительную беседу с женщиной о безопасности текущей экстрасистолии и нецелесообразности ее лечения в настоящий период (высокий риск для плода). Если же симптомы экстрасистолии существенно снижают качество жизни, допустимо назначение седативных лекарственных средств на травяной основе: Валериана, Пустырник, капли Зеленина и т.п. В редких случаях приходится использовать небольшие дозы бета-блокаторов, которые относительно безопасно назначаются со второй половины беременности. Весьма полезной может оказаться психотерапия: когнитивно-поведенческая, арт-терапия и др. После завершения периода лактации лечение экстрасистолии проводится по общим правилам.
Экстрасистолии у детей до 15-16 лет теоретически не должно быть, либо она должна находиться в пределах количественной статистической нормы. Известно, что у взрослых экстрасистолия появляется на фоне органического или функционального (кардионевроз) заболевания сердца. Если обозначить невроз как эмоциональный тупик, проявляющийся защитным невротическим поведением, дисфункциональной адаптацией в социуме и личностной стагнацией, то его манифестация происходит к 13-14 годам (кризис идентичности); то есть тогда, когда ребенок начинает воспринимать себя как самостоятельную личность. Чтобы появилась нейрогенная экстрасистолия, неврозоподобное состояние должно сохраняться длительно - несколько лет. Таким образом, возможность появления нейрогенной экстрасистолии возникает, вероятно, не раньше 15-16 лет. Поэтому частая экстрасистолия (~более 700 в сутки) выявленная у ребенка до 16 лет, скорее всего, будет указывать на какую-то патологию. Обозначу 4 клинические ситуации, при которых у ребенка может регистрироваться частая экстрасистолия.
Первая: у ребенка выявляется перегрузочная желудочковая экстрасистолия; он субъективно здоров; как правило, активно занимается спортом; при обследовании сердца патологии не выявляется. Перегрузочная экстрасистолия имеет доброкачественный характер; ее причина - хроническое физическое перенапряжение.
Вторая: серьезное органическое заболевание сердца; у детей - это, прежде всего, врожденные пороки сердца (тетрада Фало, незаращенный Баталов проток, дефект межжелудочковой перегородки и другие), манифестирующие симптомами в первые дни, месяцы или годы жизни; ребенок находится под диспансерным наблюдением кардиолога. В такой ситуации наличие экстрасистолии кажется вполне естественным.
Третья: у ребенка регистрируется частая экстрасистолия; однако он соматически здоровым; при инструментальном обследовании сердечно-сосудистой системы отклонений не находят. В подобных случаях причины экстрасистолии две: перенесенный в прошлом (или текущий) субклинический миокардит или дистопия. Диагноз латентного миокардита подтверждается высоким титром антител к структурам миокарда; если же миокардит был перенесен в прошлом, то, скорее всего, этот диагноз останется вероятностным.
Четвертая: у ребенка регистрируется частая экстрасистолия; он соматически здоров; при обследовании сердца может выявляться патология. "Может выявляться", потому что не все заболевания сердца надежно диагностируются (дальше поймете, о чем идет речь). Сердечные заболевания, манифестирующие у данной категории маленьких пациентов, повышают риск внезапной сердечной смерти через механизм фибрилляции желудочков, запускаемый желудочковой экстрасистолой. Данные нозологии следует разделить на 2 группы:
1. Врожденные пороки или аномалии развития сердца.
- Гипертрофическая кардиомиопатия
- Аритмогенная дисплазия правого желудочка
- Двухстворчатый аортальный клапан
- Дефект межпредсердной перегородки (гемодинамически значимый)
- Открытое (незаращенное) овальное окно
- Пролапс митрального клапана 2-3 степени
Указанные заболевания объединяет то, что, во-первых, они часто протекают бессимптомно вплоть до зрелого возраста; во-вторых, надежно диагностируются инструментальными методами обследования; в-третьих, долгие годы могут проявляться только экстрасистолией. Своевременная диагностика этих заболеваний позволит оградить ребенка от чрезмерных физических нагрузок, что само по себе сведет к минимуму вероятность внезапной сердечной смерти.
2. Электрические заболевания сердца (каналопатии).
- Синдром Бругада (может выявляться по ЭКГ)
- Синдром удлиненного интервала Q-T (может выявляться по ЭКГ)
- Синдром укороченного интервала Q-T (может выявляться по ЭКГ)
- Катехолзависимая полиморфная желудочковая тахикардия (не имеет специфических ЭКГ-маркеров)
Указанные заболевания объединяет то, что, во-первых, в их основе лежит генетическая мутация, приводящая к формированию в сердце участков дисперсии рефрактерности (разности потенциалов в том месте миокарда и в тот момент сердечного цикла, где этого не должно быть в норме); во-вторых единственным их проявлением могут быть необъяснимые обмороки, либо внезапная смерть без предвестников (чаще); в-третьих, они крайне редко диагностируются прижизненно, так как морфология сердца при них не изменена, а ЭКГ-проявления зачастую носят интермиттирующий характер; в-четвертых, одним из вариантов бессимптомного течения каналопатий может быть ранняя или сверхранняя желудочковая экстрасистолия (рис.38).
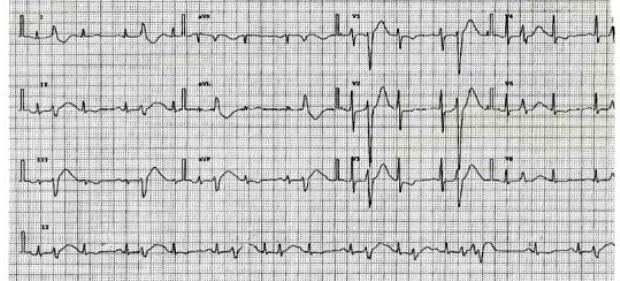 Рис.38
Рис.38
Каждый из вас слышал о внезапной смерти детей, например, во время занятий физкультурой в школе (СМИ регулярно освещают подобные случаи). Чтобы наглядно представить, как это происходит, зайдите на видеохостинг youtube и введите в строке поиска что-то типа "смерть на футбольном поле".
Выявление у здорового ребенка частой экстрасистолии является поводом для углубленного обследования сердца и ограничения физической нагрузки вплоть до выяснения причины аритмии.
Исключая перенесенный субклинический миокардит, частая предсердная экстрасистолия у субъективно здорового ребенка чаще всего является проявлением: дефекта межпредсердной перегородки; открытого (незаращенного) овального окна; пролапса митрального клапана 2-3 степени; либо имеет врожденный идиопатический характер (дистопия), осложняясь очаговыми предсердными тахикардиями. Внезапная сердечная смерть для детей с предсердной экстрасистолией не характерна; основным осложнением является пароксизмальная мерцательная аритмия. Что касается возможного рефлекторного происхождения частой предсердной экстрасистолии у детей, то на этот счет недостает хоть какой-то элементарной доказательной базы.
Частая желудочковая экстрасистолия у здорового ребенка (за исключением случаев перенесенного миокардита и перегрузочной экстрасистолии) может быть проявлением одной из каналопатий, гипертрофической кардиомиопатии, аритмогенной дисплазии правого желудочка, двухстворчатого аортального клапана. При подтверждении одного из заболеваний, риск внезапной сердечной смерти высокий. Особенно злокачественны каналопатии.
В отсутствие явных предпосылок для экстрасистолии у детей её принято объяснять дистопией - врожденным функционированием в миокарде эктопического фокуса, обладающего собственной автоматией, "спящего", однако, до определенного возраста.
Частота внезапной сердечной смерти среди несовершеннолетних составляет примерно 1 случай на 15000 детей. Пик приходится на возраст 14-18 лет. Одной из особенностью экстрасистолии у детей (особенно доподросткового периода) является ее асимптомность .
Приведу наблюдения из собственной практики.
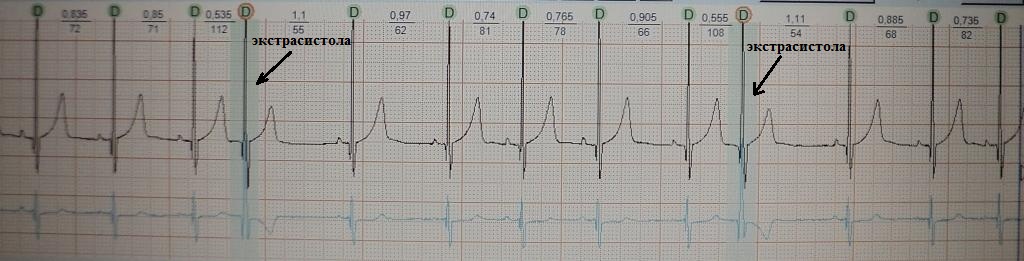
Мальчик 6 лет; в течение 2-х лет активно (ежедневно) занимался спортивными единоборствами; на обычной ЭКГ зарегистрирована желудочковая экстрасистолия; на Холтере выявлено около 3000 перегрузочных желудочковых экстрасистол за сутки; родителям даны рекомендации уменьшить физические нагрузки на ребенка (рис.39).
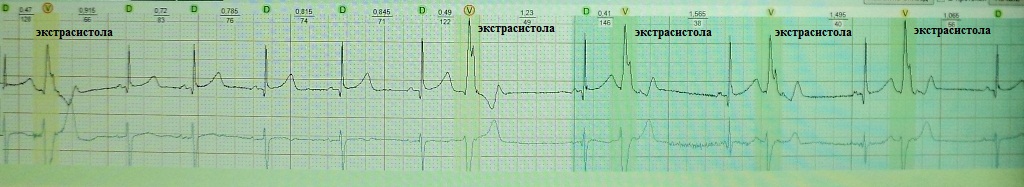
Мальчик 11 лет; толерантность к физической нагрузке высокая; на обычной ЭКГ зарегистрирована желудочковая экстрасистолия; проведено УЗИ сердца: диагностирован врожденный порок сердца - двухстворчатый аортальный клапан; при выполнении Холтера зафиксировано около 30000 желудочковых экстрасистол за сутки; рекомендовано существенное ограничение физической нагрузки и регулярное наблюдение у кардиолога; в зрелом или преклонном возрасте рано встанет вопрос о протезировании аортального клапана (рис.40).
К особенностям лечения частой экстрасистолии у детей следует отнести осторожное использование методики РЧА, так как появившийся в сердце после абляции рубец, будет расти вместе с сердцем ребенка. "Выросший" рубец в будущем окажется субстратом для инцизионных аритмий. Поэтому у маленьких пациентов к абляции экстрасистолического фокуса стараются прибегать только по жизненным показаниям, например, при развитии аритмогенной дилатации камер сердца.
По достижению подросткового возраста (от 15-16 лет) к РЧА прибегают, наоборот, активно (по крайней мере за рубежом). Это вытекает из двух положений: 1) нежеланием ребенка или (и) его родителей всю жизнь принимать лекарства; 2) в целом низкой эффективностью антиаритмических препаратов у детей. Экстрасистолия у детей практически всегда представляет собой в чистом виде аритмологическую проблему, к которой не примешиваются личностные, паракардиологические атрибуты взросления или старения (невроз, рефлекторные механизмы), могущие порождать или модулировать экстрасистолию.
Экстрасистолия и радиочастотная абляция (РЧА).
Радиочастотная катетерная абляция - современная интервенционная методика лечения аритмий сердца, суть которой заключается в воздействии высокочастотной энергии на "зону интереса", что приводит к локальной деструкции (некрозу) ткани. Использование РЧА для лечения экстрасистолии в России сопряжено с несколькими трудностями:
1) не достигнут консенсус между кардиологами хирургического и нехирургического профиля в вопросе, какое количество экстрасистол является "критически" большим и требует интервенционного лечения;
2) нет весомой доказательной базы, что применение РЧА для лечения экстрасистолии помимо улучшения качества жизни, приведет к увеличению продолжительности жизни (речь идет о взрослых пациентах). Поэтому возникает дилемма, зачем это лечить, если "оно" не опасно и малосимптомно;
3) РЧА как один из способов лечения экстрасистолии показан только больным без признаков органического поражения сердца. Поэтому если у пациента. к примеру, обнаруживают при УЗИ сердца даже незначительную гипертрофию миокарда левого желудочка на фоне гипертонической болезни, ему могут отказать в подобном лечении с мотивировкой "адекватно лечите основное заболевание и аритмия пройдет";
4) отголоски советской кардиологической школы. Отечественной медицине удалось достигнуть значительных высот в терапевтической аритмологии: постулированы аритмические феномены, синтезированы эффективные антиаритмические средства, достигнут значительный прогресс в медикаментозном лечение аритмий. Хирургическая аритмология у нас традиционно отставала. Поэтому врачи по-прежнему упорно пытаются лечить больного с частой экстрасистолией исключительно консервативным путем, эмпирически перебирая препараты или методом убеждения: "экстрасистолия - это не опасно".
О
становимся на главном вопросе: при каком количестве экстрасистол следует отдать предпочтение лечению посредством методики РЧА? Ответ на него зависит от следующих факторов: возраста больного, переносимости экстрасистолии, разновидности экстрасистолии. Главное - это количество экстрасистол. Вам не предложат РЧА, когда количество экстрасистол стойко менее 5000 в сутки.- У лиц моложе 40 лет операция РЧА для лечения экстрасистолии должна использоваться более активно.
- Плохая переносимость экстрасистолии быстрее приведет пациента к кардиохирургу. Впрочем, это не означает, что операция будет обязательно предложена. Однако, если все-таки будет предложена, то больному стоит на нее согласиться, поскольку это единственное, что ему может помочь (конечно, при условии, если этап медикаментозного лечения был проведен грамотно).
- Подробнее следует остановиться на разновидности экстрасистолии. Как я уже упоминал выше, по степени преждевременности экстрасистолия бывает ранняя, средняя и поздняя (рис.41,42,43).
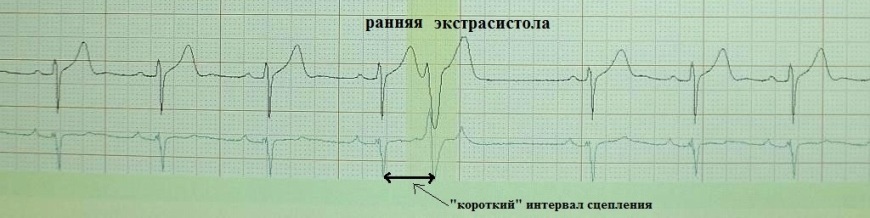
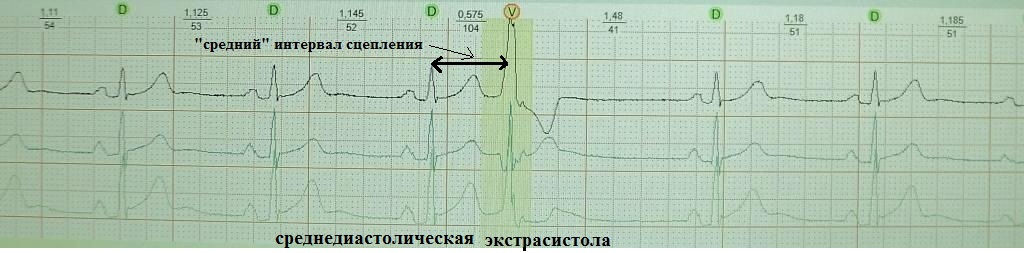
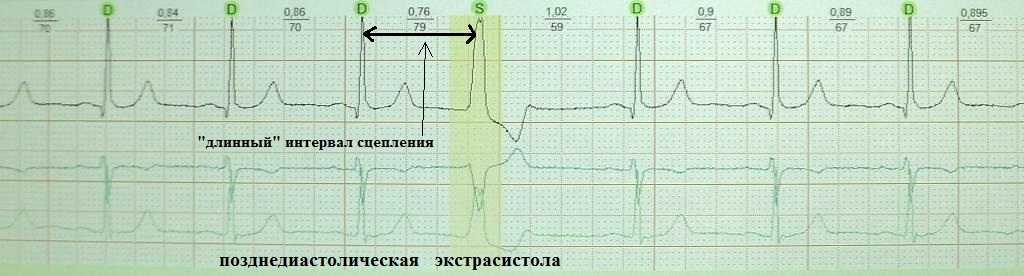
На рис. 41 показана ранняя экстрасистола, она существенно нарушает нормальную хронологию сердечного ритма и в случае, если количество таких экстрасистол очень велико, то формирование аритмогенной дилатации сердца, как потенциального осложнения, является вполне реальным.
На рис.42 представлена так называемая средняя или среднедиастолическая экстрасистола; по статистике на их долю приходится не менее 80% от всех. Хронология сердечного ритма нарушается, но не столь явно как при ранней экстрасистолии. Аритмогенная дилатация сердца возможна при очень большом количестве таких экстрасистол.
Наконец, на рис.43 мы видим позднюю экстрасистолу; она появляется фактически перед ожидаемым нормальным сердечным сокращением и почти не нарушает хронологию ритма. Даже в крайне большом количестве поздняя экстрасистолия никогда не вызовет аритмогенной дилатации сердца. Таким образом, чем раньше экстрасистолия появляется по отношению к нормальному сокращению, тем выше риск аритмогенной дилатации сердца и, соответственно, тем целесообразнее выполнение РЧА.
Б
езотносительно к разновидности экстрасистолии, абсолютным показанием к РЧА является количество экстрасистол от 20000 и более в сутки.Если преобладает ранняя и средняя экстрасистолия, то этот порог может быть смещен к значению "от 10000 экстрасистол".
Если преобладает средняя и поздняя экстрасистолия, то этот порог может быть смещен к значению от "25000 экстрасистол".
Что делать пациентам, у которых количество экстрасистол менее 10000 в сутки? Им не грозит аритмогенная дилатация сердца. Поэтому показанием для РЧА в таком случае может быть плохая субъективная переносимость экстрасистолии или нежелание всю жизнь принимать медикаменты.
Все выше сказанное относится к желудочковой экстрасистолии. Особенностью предсердной экстрасистолии является то, что в большом количестве (более 6000-8000 экстрасистол в сутки) она практически всегда начинает инициировать предсердные тахикардии или мерцательную аритмию, которые при определенных обстоятельствах сами по себе являются показанием к РЧА. Таким образом, РЧА используется для лечения не предсердной экстрасистолии, а ее осложнений, так как только они (осложнения) представляют угрозу для жизни. В случаях, если предсердная экстрасистолия не провоцирует тахиаритмий, то РЧА не показана, даже если количественно экстрасистолия достигает высоких значений. Плохая субъективная переносимость предсердной экстрасистолии не является показанием к РЧА. Без запуска тахиаритмий предсердная экстрасистолия не способна привести к каким-то структурным осложнениям (например, дилатации камер сердца).
РЧА является последней инстанцией при лечении экстрасистолической аритмии, как бы завершающим этапом. Изначально должен быть проведен полноценный клинический анализ аритмии и попытки разностороннего медикаментозного и немедикаментозного воздействия на нее. Не стоит забывать, что РЧА это операция, которая как и любая инвазивная манипуляция имеет свой процент осложнений. Поэтому ее стоит проводить при наличии строгих клинических показаний. Лучших результатов от РЧА следует ожидать, если причиной экстрасистолии послужил перенесенный субклинический миокардит или дистопия; при нейрогенной экстрасистолии отдаленный результат РЧА менее очевиден, так как "субстрат" аритмии остается. Значение также имеет локализация экстрасистолического фокуса: при его субэндокардиальной локализации вероятность успеха РЧА выше, чем при субэпикардиальной.
Экстрасистолия и внезапная сердечная смерть.
Прежде всего, рекомендую ознакомиться с понятием "внезапная сердечная смерть" (ВВС). Как изложено выше, одним из осложнений желудочковой экстрасистолии является запуск желудочковых тахиаритмий (желудочковой тахикардии или фибрилляции желудочков). Симптоматика тахиаритмий вариабельна: от отсутствия симптомов или легкого головокружения, до тяжелого шока или внезапной смерти. То, как клинически будет протекать желудочковая тахиаритмия зависит от того, в каком сердце она возникает.
В морфологически неизмененном сердце субстрата для возникновения и поддержания желудочковой тахиаритмии нет. Поэтому и угрозы ВВС не существует. Исключение составляют только каналопатии и так называемые идиопатические желудочковые тахикардии. Имея генетическое происхождение, эти заболевания встречаются примерно 1 на 20000 человек, то есть очень редко. При этом идиопатические желудочковые тахикардии не склонны переходить в фибрилляцию желудочков, поэтому их злокачественность в принципе ставится под сомнение. Каналопатии исключительно злокачественны, так как возникающая на их фоне желудочковая тахикардия, склонна переходить в фибрилляцию желудочков. Итак, в морфологически здоровом сердце желудочковая экстрасистолия может привести к ВСС только при наличии каналопатии.
Более актуальной является проблема ВСС при наличии какого-то структурного сердечного заболевания - врожденного или приобретенного. Желудочковая экстрасистолия - практически обязательный атрибут органически измененного сердца. Однако из общей массы больных, имеющих сердечную патологию, ВСС все равно случается очень редко. И самое главное, ВСС сложно предвидеть. Поэтому опираются на косвенные признаки, являющиеся факторами риска ВСС, а именно: тяжелое органическое поражение сердца с фракцией выброса менее 40% в сочетании с частой (более 20-30 в час) желудочковой экстрасистолией (особенно, если присутствует парная или групповая полиморфная экстрасистолия); дополнительную злокачественность экстрасистолии придает связь ее появления с физической нагрузкой.
Основной причиной, по которой желудочковая экстрасистолия может спровоцировать фатальную тахиаритмию, является наличие в сердце участков значительной электрической гетерогенности (дисперсии рефрактерности). Дисперсия рефрактерности наиболее выражена сразу после окончания сокращения сердца; если в этот момент возникает экстрасистола, она застает миокард в состоянии максимальной электрической разнородности, когда смежные участки имеют разный электрический заряд (разность потенциалов) - это является условием для возникновения электрического тока и движения его по сложной непредсказуемой траектории. Если данная эктопическая (экстрасистолическая) электрическая активность персистирует, то возникает 2 возможных варианта развития событий:
1)
циркуляция импульса в миокарде желудочков "по кругу" - желудочковая тахикардия;2) распад электрической волн на множество волн, циркулирующих в миокарде желудочков - фибрилляция желудочков.
Подобная "критическая" электрическая гетерогенность наблюдается при каналопатиях и тяжелых органических заболеваниях сердца.
Одним из ранних признаков электрической разнородности миокарда может быть феномен "short-long-short", выявляемый при мониторировании ЭКГ: синусовое сокращение→желудочковая экстрасистола→компенсаторная пауза, провоцирующая электрическую дисперсию→синусовое сокращение, сразу после которого дисперсия рефрактерности выражена максимально→ранняя полиморфная или групповая желудочковая экстрасистолия, являющаяся "продуктом" разнородной рефрактерности (рис.44).
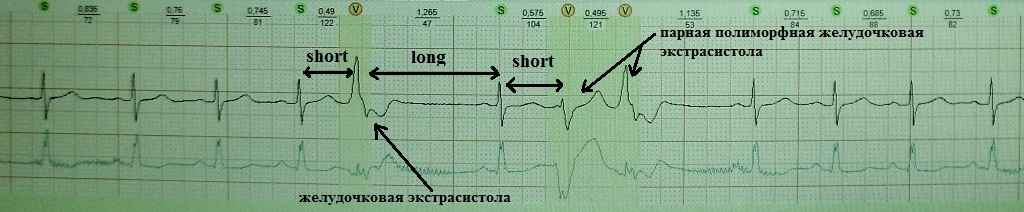
Фрагмент Холтеровского мониторирования ЭКГ больного страдающего ожирением, тяжелой артериальной гипертонией, синдромом ночного апноэ; феномен "short-long-short", выявленный в данном случае ночью, является косвенным проявлением значимой дисперсии рефрактерности миокарда желудочков; при ненадлежащем лечении один из таких феноменов запустит полиморфную желудочковую тахикардию (рис.48), которая, если спонтанно не прекратится, приведет к внезапной смерти .
Желудочковая экстрасистолия может спровоцировать ВСС тремя путями:
- Желудочковая тахикардия, переходящая в фибрилляцию желудочков (сначала существует одна электрическая волна, циркулирующая по кругу, которая через некоторое время распадается на множество волн)
- Желудочковая тахикардия типа "пируэт", переходящая в фибрилляцию желудочков (сначала существует одна электрическая волна, циркулирующая по сложной траектории, которая через некоторое время распадается на множество волн)
- Первичная фибрилляция желудочков (электрическая волна сразу распадается на множество волн).
Примеры:
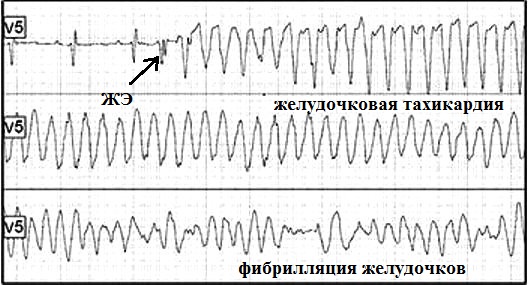 Рис.45
Рис.45
У больного перенесшего в прошлом инфаркт миокарда желудочковая экстрасистола запустила желудочковую тахикардию, трансформировавшуюся в фибрилляцию желудочков.
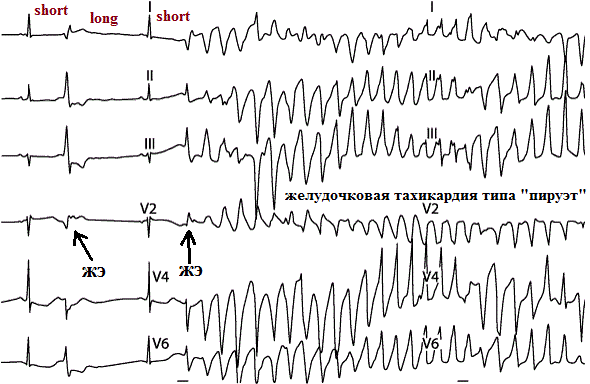 Рис.46
Рис.46
У больного с синдромом удлиненного интервала Q-T (одна из каналопатий) желудочковая экстрасистола запустила желудочковую тахикардию типа "пируэт" ("torsade de pointes").
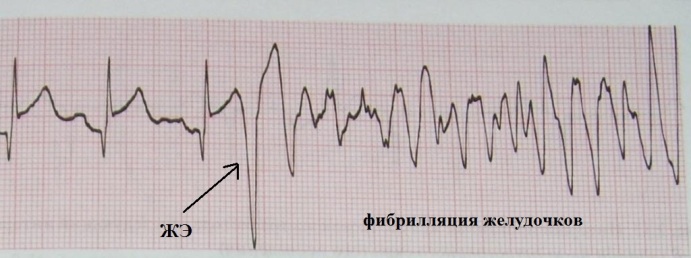
В остром периоде инфаркта миокарда желудочковая экстрасистола инициировала фибрилляцию желудочков.
Экстрасистолия на фоне имплантированного кардиостимулятора.
Экстрасистолию у больного с имплантированным кардиостимулятором можно разделить на 3 категории:
1. Экстрасистолия, имевшая место до имплантации устройства,
2. Экстрасистолия, появившаяся спустя какое-то время после имплантации кардиостимулятора (рис.48,49),
3. Экстрасистолия, появившаяся спустя какое-то время после имплантации кардиостимулятора, но возникающая только после навязанного (искусственного) сокращения сердца (пейсмекерная экстрасистолия).
В первом случае экстрасистолия может иметь любое происхождение. Во втором случае экстрасистолия также может иметь разную этиологию. Однако в подобной ситуации высока вероятность того, что экстрасистолия является одним из проявлений синдрома кардиостимулятора, когда из-за неоптимальной хронологии и геометрии сокращения миокарда, постепенно развивается ремоделирование камер сердца и сердечная недостаточность; а появившаяся экстрасистолия отражает наличие дистрофических процессов в миокарде. В третьем случае экстрасистолия "порождается" несинусовым искусственным сокращением сердца - пейсмекерная экстрасистолия. Однако о ней корректно говорить только в случае, если частично сохранена собственная (естественная) проводимость: после собственных сокращений экстрасистолии нет, после искусственных (артифициальных) - есть.
Лечебный подход к экстрасистолии на фоне кардиостимулятора, включая ее пейсмекерный вариант, ничем не отличается от экстрасистолии, возникающей в любой другой клинической ситуации. Вместе с тем, если экстрасистолия у пациента с кардиостимулятором существенно ухудшает самочувствие и гемодинамику, то показана оптимизация настроек кардиостимулятора с целью уменьшения процентажа навязанной стимуляции. Если они и так оптимальны - допустимо лекарственное подавление экстрасистолии.
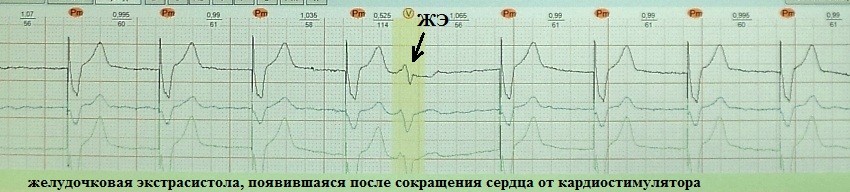
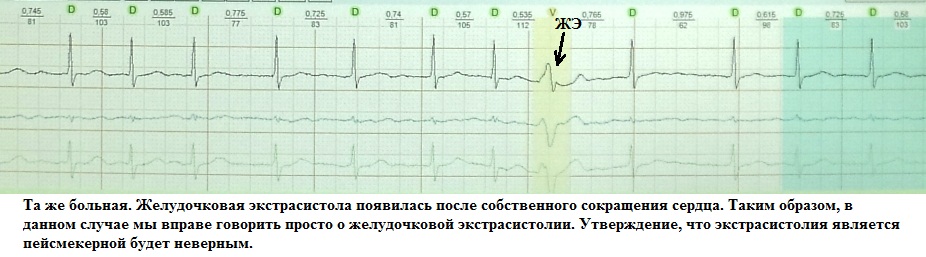
В соответствии с фундаментальным законом диалектического единства противодействующие силы (противоположности) должны сочетаясь, динамически уравновешивать (дополнять) друг друга. Это залог устойчивого развития любой системы. Если рассматривать нормальный сердечный ритм (синусовый ритм) как систему, то критерием ее стабильности являются естественные колебания частоты сердечных сокращений в соответствии с текущей физической или психоэмоциональной нагрузкой (редкий ритм - частый ритм). Еще одним фактором стабилизирующим данную систему является небольшая вариация частоты сердечного ритма в покое - синусовая аритмия. Таким образом, рассматриваемая система уравновешивается колебаниями частоты сердечных сокращений.
Значительное снижение вариабельности сердечного ритма, которое наблюдается у всех тяжелых сердечников с клиникой далеко зашедшей сердечной недостаточности, называется ригидным синусовым ритмом и является одним из ранних предикторов сердечной смерти (необязательно внезапной). Ригидный синусовый ритм можно сравнить с однообразными движениями маятника, когда нет динамических сил, уравновешивающих друг друга, а есть лишь одна сила - ригидный ритм. Что привносит в сердечный ритм экстрасистолия? На первый взгляд - дисбаланс, нарушение хронологии сокращения сердца, в общем, какую-то "не норму". Однако, при суточном мониторировании ЭКГ единичная экстрасистолия встречается в 90-95% случаев, особенно предсердная. Таким образом, экстрасистолия в какой-то степени является облигатной аритмией.
Какими же свойствами она должна обладать, чтобы создать угрозу для нормального сердечного ритма? Как уже неоднократно упоминал выше, частота экстрасистолии крайне редко является фактором реально дестабилизирующим сердечно-сосудистую систему: количества нормальных "синусовых" сокращений вполне достаточно, чтобы противодействующая анормальная сила (экстрасистолия) была клинически незначима. Лишь при очень большом количестве преждевременных сердечных сокращений (вероятно, не менее 20000 за сутки) через несколько лет может развиться аритмогенная дилатация камер сердца, которая сама по себе является угрозой существованию устойчивому синусовому ритму за счет возможности возникновения другой системы (например, мерцательной аритмии). Дополнительным фактором устойчивости синусового ритма является количественная вариабельность экстрасистолии: межсуточная и/или внутрисуточная (противоположности: то есть - то нет, то больше - то меньше). Итак, количественная динамическая сила экстрасистолической аритмии в 99% случаев не может противодействовать гораздо более частому синусовому ритму.
Способны ли влиять качественные параметры экстрасистолии на стабильность системы синусового ритма? Основной анализируемой качественной характеристикой экстрасистолии является интервал сцепления - временной промежуток, через который экстрасистолия появляется после нормального сердечного сокращения. В норме он обладает некоторой вариабельностью. Абсолютная ригидность интервала сцепления не является редкостью, однако она всегда "динамически уравновешивается" ситуационной вариабельностью нормального сердечного ритма, включая синусовую аритмию. Таким образом, чтобы экстрасистолия с ригидным интервалом сцепления создала угрозу существованию синусового ритма, последний должен сам оказаться ригидным. В подобном случае в системе отсутствуют вносящие разнообразие дополняющие друг друга факторы, а присутствует ригидность обоих противоположностей: синусового ритма и экстрасистолического интервала сцепления. Такой сценарий и предшествует осложнению экстрасистолии - тахиаритмиям: начиная от мерцательной аритмии, заканчивая постинфарктной желудочковой тахикардией и фибрилляцией желудочков. Что важно, ригидность рассматриваемых противоположностей может быть кратковременной: на 5-10-20 минут происходит совпадение чрезмерной ригидности синусового ритма и учащение (появление) ригидной экстрасистолии, однако этого бывает достаточным для разрушения текущей системы (синусового ритма) и создания новой (тахиаритмии). Что касается больных с тяжелой сердечной недостаточностью (у них всегда регистрируется желудочковая экстрасистолия), то большинство из них умирает от желудочковой тахиаритмии, которой предшествуют недели или месяцы ригидного синусового ритма в сочетании с "ригидной" экстрасистолией. Итак, разнообразие является одним из важнейших условий устойчивой жизнедеятельности в любой системе координат.
В заключении этой главы остановлюсь на метафизической стороне экстрасистолии. Экстрасистолия, возникающая в органически неизмененном сердце (именно с такой экстрасистолией обращается 90% больных), несет некий философский посыл страдающему человеку. Здесь имеет место две "полярные" ситуации. Первая ситуация: перегрузочная экстрасистолия. Возникает на фоне хронических психоэмоциональных или/и физических перегрузок, сопровождающихся синусовой тахикардией; преобладает в активное время суток. Такая экстрасистолия как бы говорит больному: сердце сокращается слишком часто, оно перегружено. Соответственно субъекту необходимо устранить факторы, провоцирующие синусовую тахикардию: уменьшить интенсивность физических нагрузок, по возможности устранить психоэмоциональные стрессоры. Вторая ситуация: экстрасистолия преобладает в ночное время суток или просто в состоянии покоя. Типичным примером является вагусная рефлекторная экстрасистолия, возникающая преимущественно у детренированных людей с лишним весом. В таком случае экстрасистолия имеет следующую подоплеку: "обрати внимание на свое сердце, нагрузи его"! Чаще всего по аналогичному сценарию развивается желудочковая экстрасистолия у детренированных лиц с тревожно-депрессивным синдромом. Начиная лечение экстрасистолии, несущую один из указанных посылов, полагаться следует не только на медикаменты, но и на создание условий обратных тем, которые ее спровоцировали.
Пациентов
с продолжительным экстрасистолическим анамнезом без признаков органического заболевания сердца можно разделить на 3 группы:I
. Пациенты, у которых экстрасистолия была выявлена случайно при плановом медицинском осмотре (например, при устройстве на работу). Такие субъекты отрицают потенциальные психогенные триггеры, отмечают собственную эмоциональную устойчивость, психологические тесты не выявляют у них каких-либо невротических акцентуаций. Количество экстрасистол может быть любым (чаще тысячи или десятки тысяч в сутки); аритмию они не ощущает. При уведомлении этих субъектов о наличии экстрасистолии, они начинают прислушиваться к своему сердечному ритму, "щупать" пульс. Дальнейшее развитие событий зависит от реальной психоэмоциональной устойчивости обследуемого. При высоком пороге чувствительности они продолжают ощущать экстрасистолию только по нерегулярному пульсу. Качество жизни остается высоким. Обозначим эту группу больных - IА. Если же обследуемый напуган "выявленным заболеванием сердца" (в чем повинен врач, который чрезмерно акцентирует внимание на экстрасистолии), то он начинает ощущать перебои в работе сердца, испытывая кардиофобию. В итоге, такая экстрасистолия приобретает клинические черты нейрогенной, что проявляется ее учащением на фоне стрессовых ситуаций. Эту группу больных обозначим как IВ. В группе IА экстрасистолия с высокой долей вероятности обусловлена перенесенным миокардитом. В группе IВ экстрасистолия как бы обнажает скрытую невротизацию пациента: в таком случае однозначно утверждать что-либо о происхождении аритмии нельзя.II.
Пациенты, которые отчетливо помнят год и месяц начала появления перебоев в работе сердца, но отрицают причинно-следственную связь дебюта аритмии с каким-либо стрессом. Как правило, у этих субъектов выявляются какие-то невротические симптомы: от субклинического невроза, до развернутого тревожно-депрессивного расстройства. И не вполне понятно, что является первичным: невроз, спровоцировавший экстрасистолию или плохо переносимая экстрасистолия, породила неврозоподобное состояние, при котором человек живет "в страхе появления экстрасистолии". Количество экстрасистол может быть любым, аритмия без лечения отличается упорным течением. Клинически эти больные сливаются с пациентами группы IВ. Причиной экстрасистолии у данной категории пациентов может быть как невроз, так и миокардит.III
. Пациенты, которые, наоборот, сами связывают появление аритмических симптомов с переживаниями, волнениями. Экстрасистолия у них может спонтанно исчезать при разрешении психотравмирующей ситуации и вновь возобновиться при стрессе. Количество экстрасистол, как правило, относительно невелико: сотни-тысячи в сутки. У таких больных экстрасистолия хорошо реагирует на лекарственную психотропную терапию, что косвенно подтверждает ее нейрогенное происхождение.Таким образом, в плане дифференциальной диагностики этиологии экстрасистолии наибольшие трудности возникают между пациентами группы IB и II. С другой стороны, насколько значимо обладать информацией, свидетельствующей о наличии воспаления в миокарде. Как это повлияет на тактику лечения? Клинические случаи, когда больной переносит миокардит со специфическими для него симптомами относительно редки. Чаще миокардит протекает латентно, что, возможно, приведет к его ретроспективной диагностике. Причем в последнем случае в контексте анализа экстрасистолической аритмии возможны 2 ситуации.
Первая - появляются признаки, которые с высокой вероятностью указывают на перенесенный в прошлом острый миокардит: например, беспричинная, упорная экстрасистолия в отсутствии психоэмоциональной подоплеки, сочетающаяся (главное!) с нормальным титром антител к структурам миокарда. В таком случае достоверно установить диагноз перенесенного миокардита можно будет только посредством МРТ с гадолинием, которая позволяет визуализировать признаки фиброза миокарда.
Вторая - регистрируется упорная экстрасистолия в сочетании с высоким титром антител к структурам сердца, что, при отсутствии других заболеваний миокарда, прежде всего, говорит о текущем воспалении в миокардиальной ткани. Как правило, такой миокардит имеет хроническое течение, а лабораторные показатели могут оставаться повышенными многие месяцы. Из лабораторных параметров наибольшей специфичностью в отношении инфекционно-токсического миокардита обладают: антитела к антигенам ядер кардиомиоцитов и антитела к антигенам кардиомиоцитов. Этот анализ можно обозначить как "кровь на миокардит".
Теперь переходим к главному вопросу: как наличие диагностированного латентного миокардита (или обоснованного подозрения на него) повлияет на тактику лечения экстрасистолии? В абсолютном большинстве случаев инфекционно-токсический миокардит является следствием аутоиммунной реакцией организма, спровоцированного кардиотропным вирусом. В литературе описываются случаи попыток лечения миокардита (подтвержденного биопсией), осложненного экстрасистолией, посредством иммунодепрессантов и глюкокортикоидов. Результаты оказались неоднозначными! Подобное лечение ожидаемо угнетало воспалительный процесс в миокарде (что подтверждалось лабораторно), но не приводило к статистически значимому подавлению экстрасистолии! Поэтому до сих пор не существует официальных клинических рекомендаций лечения экстрасистолии при субклиническом миокардите посредством иммуносупрессивной терапии; мнение экспертов разноречиво. На мой взгляд, при положительном анализе "крови на миокардит" в сочетании с длительным снижающим качество жизни экстрасистолическим анамнезом допустимо лечение иммуномодуляторами. При своевременном начале такой терапии от нее можно ожидать положительного клинического эффекта. Однако иммуносупрессивная терапия как метод лечения экстрасистолии при подтвержденном вялотекущем миокардите, по-прежнему, не имеет серьезной доказательной научной базы.
В заключении напомню правило, неоднократно декларируемое в статье: симптомность экстрасистолии скорее указывает на ее доброкачественность. Больные с тяжелым органическим заболеванием сердца экстрасистолию не чувствуют! В качестве примера приведу одно из собственных наблюдений.
Женщина 42 лет обратилась с жалобами на одышку при быстрой ходьбе. При УЗИ сердца выявлены рубцовые изменения в нижней стенке левого желудочка, фракция выброса левого желудочка 40%. Рубцовые поля в сердце формируются вследствие 3-х причин: инфаркта миокарда, ушиба сердца, перенесенного миокардита. Первые 2 причины были анамнестически и инструментально исключены. Диагностирован постмиокардитический кардиосклероз. Больная отметила, что впервые о проблеме с сердцем она узнала около 12 лет назад от врачей, которые стали утверждать, что у нее "плохая ЭКГ".
Много лет пациентка жила с "плохой ЭКГ", субъективно ощущая себя здоровой. Перенесенный когда-то "на ногах" миокардит привел к формированию рубца (несокращающегося участка сердца) в одной из стенок левого желудочка; симптомы сердечной недостаточности появились спустя более 10 лет после дебюта заболевания. Уже при первичном осмотре обращал на себя внимание неритмичный пульс пациентки. На обычной ЭКГ, снимаемой в течение 5-6 секунд, была зарегистрирована желудочковая экстрасистолия. При скрупулезном расспросе больная отрицала, что когда-либо ощущает перебои в работе сердца. Было проведено суточное мониторирование ЭКГ, при котором зарегистрирована политопная желудочковая экстрасистолия в количестве около 3000. Учитывая давность заболевания (свыше 10 лет), его серьезные последствия (сердечная недостаточность), можно предположить, что экстрасистолия у больной появилась много лет назад. Однако, она как не ощущала, так и не ощущает ее. При медикаментозной коррекции симптомов сердечной недостаточности, больная стала чувствовать себя практически здоровой (одышка прошла), но экстрасистолию, регистрируемую примерно в том же количестве что и до начала лечения, она по-прежнему не ощущала (рис.50).
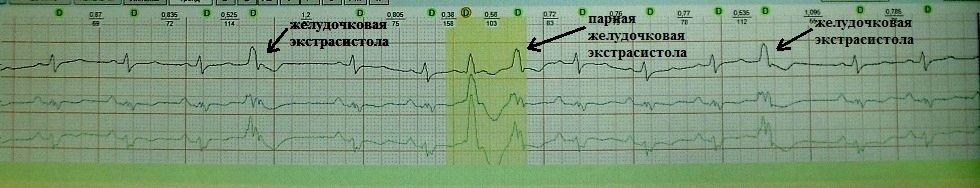
13-секундный фрагмент ЭКГ (зафиксирован в дневное время суток) больной 42 лет, перенесшей субклинический миокардит с исходом в сердечную недостаточность. Экстрасистолия бессимптомная.
Итак, если человек ощущает экстрасистолию, то это указывает на отсутствие макроскопических изменений в сердце и ее вероятную доброкачественность. Что касается клинического течения латентного миокардита, осложненного симптомной экстрасистолией, то он исключительно редко приводит к сердечной недостаточности. Чаще всего аритмический вариант субклинического миокардита так и остается исключительно аритмологической проблемой. Напротив, при миокардите тяжелого течения или с тяжелыми отдаленными последствиями (как в приведенном выше примере) проблема экстрасистолии по критерию субъективной переносимости не актуальна по причине ее асимптомности.
Стратегия лечения экстрасистолии.
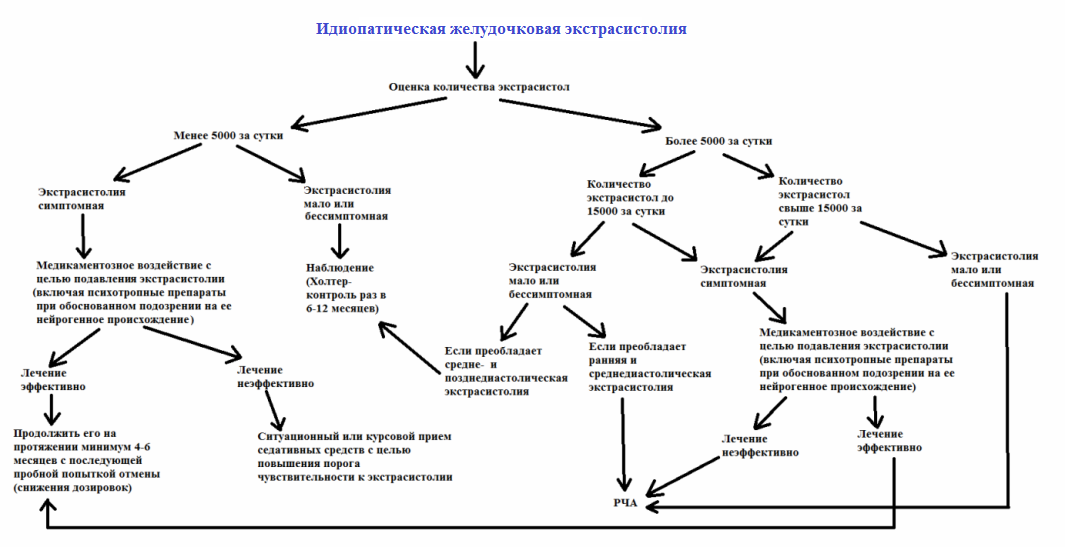
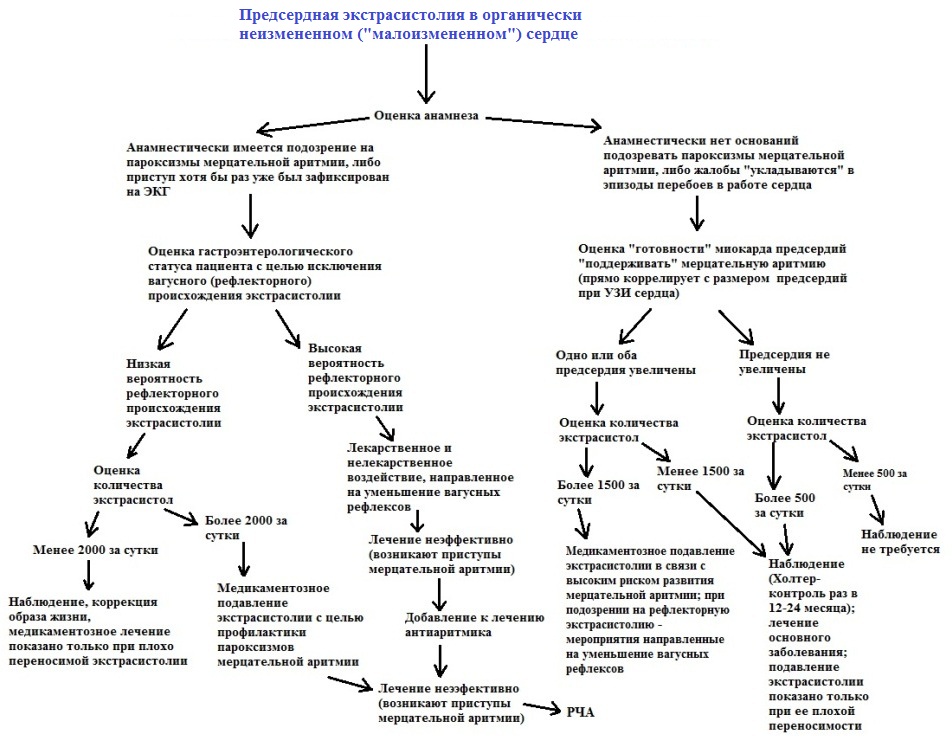
Специфический и неспецифический эффект
при лечении экстрасистолии.
Для начала рекомендую
ознакомиться с понятиями "специфический и неспецифический эффект
при лечении". Сталкиваясь с экстрасистолией у конкретного больного,
врач оценивает ее клиническую значимость (риск развития мерцательной аритмии
при предсердной экстрасистолии и риск развития
внезапной смерти при желудочковой
экстрасистолии) и субъективную переносимость. Исходя из этого выбирается
лечебная тактика. Известно, что для доброкачественной экстрасистолии
свойственна количественная вариабельность: спонтанное уменьшение или
учащение экстрасистол. Поэтому
не назначая никаких лекарств в дебюте аритмического синдрома, врач предполагает, что сталкивается с
ситуационной экстрасистолией, которая не
требует "агрессивной" терапии, то есть надеется на спонтанное
улучшение. Если же выбирается тактика лечебного
вмешательства (а так чаще и бывает), то от назначаемой терапии врач ожидает
одного: улучшения самочувствия как за счет уменьшения количества
экстрасистолии, так и за счет её лучшей переносимости. Однако субъективное
улучшение далеко не всегда является эффектом специфического воздействия
лекарственных средств. Зачастую стойкая клиническая ремиссия наблюдается при назначении
"витаминов
для сердца", препаратов магния, травяных успокаивающих отваров и пр. То есть
имеет место неспецифический эффект терапии посредством феноменов плацебо или Хауторна.
Как известно, усилить неспецифический эффект назначаемых лекарств позволяет
доверие к врачу за счет его положительных с точки зрения
пациента качеств (тактичность, дидактичность, "профессиональная харизма") и
одобрительных отзывов о враче со стороны других пациентов. Чем "безобиднее" экстрасистолия, тем дольше врач
"оттягивает" назначение лекарств, оказывающих специфический эффект на
экстрасистолический фокус. В целом это оправдано, так как лекарственные
средства, оказывающие преимущественно неспецифический лечебный эффект,
относятся к категории абсолютно безвредных и вероятность появления побочных ощущений при
их приеме близка к нулю. Назначая лекарства с ожидаемым специфическим
эффектом (антиаритмические средства), врач стремится к одной цели - подавление
экстрасистолии; однако одновременно повышается риск появления побочных
эффектов. Некий усредненный эффект на течение экстрасистолической аритмии оказывают
психотропные средства (транквилизаторы, антидепрессанты, нейролептики). При
упорной нейрогенной экстрасистолии без них просто не обойтись. Вызывая
психотропный эффект (корректируя настроение), с одной стороны, они уменьшают
количество экстрасистол за счет ослабления проявлений невроза (специфический
эффект), с другой стороны, сам факт назначения врачом таких "серьезных"
лекарств воспринимается больным с пиететом, что позволяет ожидать
неспецифического терапевтического эффекта от медикаментов посредством феноменов плацебо и Хауторна.
Все выше сказанное относится к
доброкачественной экстрасистолии, которая не привносит никаких рисков, так и
оставаясь "просто экстрасистолией". Если же врач сталкивается с предсердной
экстрасистолией, запускающей мерцательную аритмию или с желудочковой
экстрасистолией на фоне, например, тяжелого
органического заболевания, то следует сразу
прибегнуть к активной лечебной тактике: к подавлению экстрасистолии и (или)
профилактике ее осложнений. В этом случае удельный вес возможного
неспецифического эффекта терапии окажется значительно меньшим, чем при
лечении функциональной
экстрасистолии. Специфический эффект - прямое антиаритмическое воздействие -
в такой ситуации будет главным.
Итак, при прочих равных условиях клиническое
значение неспецифического антиаритмического эффекта медикаментов может быть
высоким при доброкачественной экстрасистолии в условиях слажено работающей
системы "врач-пациент", особенно при нейрогенной экстрасистолии. При
затяжном экстрасистолическом анамнезе и при экстрасистолии, запускающей
предсердные или желудочковые тахиаритмии, роль неспецифического эффекта от
медикаментозных средств окажется клинически незначимой - основным
является специфический эффект.
Формат лечения экстрасистолии. Общие замечания.
- Экстрасистолию лучше не лечить, если в этом нет
клинической
необходимости.
- Если больной не ощущает экстрасистолию, а ее количество
невелико (не более 1000 в стуки) или "пограничное" (4-7 тысяч в сутки),
аритмия требует немедикаментозной коррекции (советы по модификации образа жизни) и
наблюдения (например, проведение Холтеровского мониторирования ЭКГ раз в 6-12
месяцев).
Этот пункт касается только пациентов с
доброкачественной экстрасистолией.
- Приветствуется ситуационное лечение экстрасистолии,
например: если больной ощущает экстрасистолию только перед ночным сном, то
логичным будет превентивное назначение лекарства за час-два до засыпания.
- Лечение экстрасистолии проводится по общим
медицинским правилам: от простого к сложному. Это означает, что 1) сначала
используют максимально безопасные средства и методы (коррекция образа жизни,
седативные препараты на основе трав, "витамины для сердца", препараты калия
и магния); 2) затем переходят к лекарственным препаратам со
специфическим лечебным эффектом, включая
антиаритмические; 3) и в завершении, если количество экстрасистол велико или
они провоцируют упорные приступы
тахиаритмий, возможно обсуждение радикального лечения
(операция РЧА).
- При лечении желудочковой экстрасистолии врач обязан оценить
ее
злокачественность, уведомив об этом
пациента; при лечении предсердной - оценить риск развития
мерцательной аритмии. Требуйте данную информацию от своего
лечащего врача.
- Холтеровское
мониторирование ЭКГ и только оно является надежным объективным
способом оценки эффективности лечения экстрасистолии. В идеале это
исследование должен делать лечащий
кардиолог.
- Молодые пациенты (~до 40-45 лет),
длительно страдающие желудочковой экстрасистолией в
патологическом
количестве (свыше 5-7 тысяч в сутки), безусловно вправе
настаивать на радикальном хирургическом лечении (операции РЧА). В таком
случае показанием к операции может служить нежелание больного "всю жизнь принимать медикаментозные
средства".
- Персистирующая брадизависимая предсердная
экстрасистолия взрослых подозрительна в
отношении своего рефлекторного
происхождения, что может потребовать оценки
гастроэнтерологического статуса
больного.
- При подобранной лекарственной терапии
лечение может занимать длительное время: месяцы, иногда годы или
неопределенно долго;
все зависит от разновидности экстрасистолии. Впоследствии возможна
осторожная (постепенная) отмена препаратов. Нет гарантии, что после отмены лекарств
экстрасистолия не вернется.
Неоднозначные проблемы экстрасистолии.
- Непредсказуемость экстрасистолии. Никогда
точно нельзя быть уверенным как количественно поведет себя экстрасистолия в
будущем и не возобновится ли после лечения. С высокой вероятностью
можно утверждать лишь следующее: "в вашем случае экстрасистолия
опасна" или, наоборот,
"в вашем случае экстрасистолия
не опасна".
- Происхождение экстрасистолии. Когда
экстрасистолия выходит на первый план в клинической картине, желательно
все-таки выяснить ее причину. Однако сделать это удается не
всегда: тщательный опрос, скрининговые психологические тесты опровергают
невротическую акцентуацию; анализы крови на латентный миокардит
отрицательные или сомнительные. В подобных случаях наиболее вероятно именно
нейрогенное происхождение экстрасистолии ("глухие конфликты
подсознания").
- Экстрасистолия у лиц с
дисплазией
соединительной ткани (пролапс митрального клапана, дополнительные
хорды в левом желудочке и многое др.), вероятно, есть одно из проявлений
этого синдрома. Однако данное предположение остается гипотетическим. Такая
экстрасистолия может быть трудна для
медикаментозного подавления, поскольку субстратом для нее послужил
дизэмбриогенез.
- Известно, что
мерцательную аритмию запускает ранняя
предсердная экстрасистолия, особенно при
наличии расширенного левого предсердия. Однако среди множества лиц, у
которых имеется сочетание указанных клинических маркеров, мерцательная
аритмия возникает лишь у малой части. Всегда надо учитывать избыточную силу
адренергического (психоэмоциональный стресс) или вагусного (старение,
ожирение, гиподинамия) влияния на миокард как, возможно, облигатного
триггера для запуска аритмии.
- То внимание, которое врачи уделяют
функциональной экстрасистолии
нередко существенно отличается от ее реальной клинической значимости.
Как правило, речь идет о переоценке ее значимости, что приводит к ненужным
дополнительным обследованиям и возможным
ятрогенным осложнениям. С другой стороны,
факт плохой переносимости экстрасистолии нередко игнорируется врачами, что
приводит к недооценке ее субъективной значимости в жизни пациента и, как
следствие, упорному избеганию назначения антиаритмиков при "какой-то
безобидной" экстрасистолии.
- Медикаментозная эффективность при лечении
экстрасистолии
ограничена. Именно поэтому так активно внедряется операция РЧА
как метод лечения экстрасистолия ("прижег и забыл"). РЧА - не
панацея, однако
при стечении ряда клинических обстоятельств она
незаменима. Главное, учитывать эти обстоятельства (предикторы вероятной
эффективности РЧА).
- Из общего числа больных с
потенциально
злокачественной желудочковой экстрасистолией лишь у единиц
развивается внезапная сердечная смерть через желудочковую тахиаритмию.
Это приводит к врачебной недооценке ее клинической значимости. Вместе с тем, согласно
клиническим рекомендациям многим из таких больных показана имплантация кардиовертера-дефибриллятора.
В развитых зарубежных странах именно такой подход.
- Симптомность или бессимптомность экстрасистолии предопределяется
несколькими факторами. 1) Личностным преморбидом. Чем ниже порог
тревоги, тем
хуже переносимость экстрасистолии; лица с высоким
алекситимическим
радикалом экстрасистолию могут не ощущать вовсе; 2)
Наличием клинически значимого структурного поражения сердца. Чем тяжелее
заболевание, тем меньше вероятность того, что экстрасистолию пациент будет
ощущать. Объясняется это так: при
сердечной недостаточности практически обязательно развивается
нозогения
с преобладанием депрессивного
(гипотимического) компонента, а персистирующее ухудшение настроения ассоциируется с повышением порога
восприятия любых телесных симптомов не связанных напрямую с сердечной
недостаточностью.
- Субъективное улучшение при лечении
экстрасистолии отождествляется с одним из 3-х вариантов развития событий:
1) количество экстрасистол уменьшилось; 2) количество экстрасистол
увеличилось, и они начинают восприниматься как часть нормального сердечного
ритма, то есть не ощущаться; 3) количество экстрасистол осталось прежним -
"привыкание" к экстрасистолии.
Почему экстрасистолия так распространена?
Электрофизиологические механизмы экстрасистолии (информация для врачей).
Антиаритмические препараты и экстрасистолия (информация для врачей).
- Этацизин
- Кордарон
- блокаторы кальциевых каналов.
Количественная статистическая норма экстрасистолии за сутки.
Механизм манифестации нейрогенной экстрасистолии.
Причины экстрасистолии в разных возрастных категориях.
Экстрасистолия и Холтеровское мониторирование ЭКГ (диагностика экстрасистолии).
Клиническое значение экстрасистолии (чем экстрасистолия опасна?).
Когда экстрасистолию необходимо лечить?
Причины неэффективности лечения экстрасистолии.
Функциональная, доброкачественная, органическая экстрасистолия. В чем принципиальная разница?
Отличия предсердной экстрасистолии от желудочковой: что нужно знать пациенту.
Что такое злокачественная желудочковая экстрасистолия?
"Ситуационная" экстрасистолия, или экстрасистолия как заболевание. Что это значит?
Могут ли оральные контрацептивы спровоцировать экстрасистолию?
Почему экстрасистолия может учащаться перед менструацией?
Что такое идиопатическая желудочковая экстрасистолия?
Экстрасистолия после перенесенного инфаркта миокарда.
Что такое "перегрузочная" экстрасистолия?
Насколько длительным должно быть лечение экстрасистолии?
Типичные заблуждения пациентов об экстрасистолии.
Экстрасистолия и беременность.
Экстрасистолия и радиочастотная абляция (РЧА).
Экстрасистолия и внезапная сердечная смерть.
Экстрасистолия на фоне имплантированного кардиостимулятора.
Стратегия лечения экстрасистолии.
Специфический и неспецифический эффект при лечении экстрасистолии.