"Физические упражнения могут заменить множество лекарств, но ни одно лекарство не может заменить физические упражнения". А.Мюссе.
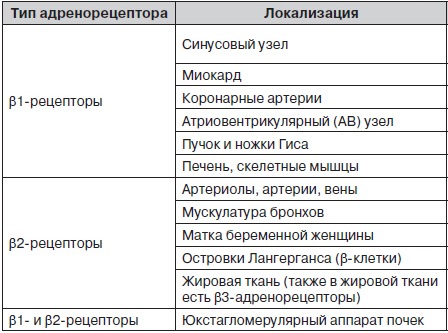
Блокаторы рецепторов ангиотензина II (Сартаны)
Гипотензивные препараты центрального действия
Препараты повышающие артериальное давление
Средства для лечения легочной гипертензии
Некоторые современные кардиологические препараты
-
Алискирен (Расилез)
-
Ранолазин (Ранекса)
-
Валсартан + Сакубитрил (Юперио)
-
Эплеренон (Инспра, Эспиро)
-
Тикагрелор (Брилинта)
- Бемпедоевая кислота (Некслетол)
Показания к назначению:
- любая ситуация, сопровождающаяся клинически значимой синусовой тахикардией;
- стенокардия напряжения; цель: создание медикаментозной брадикардии, что снижает энергозатраты миокарда и уменьшает вероятность появления ишемии (приступов стенокардии);
- в рамках лечения клинически манифестированной систолической хронической сердечной недостаточности (ХСН); цель: замедление ремоделирования миокарда посредством прерывание порочных патофизиологических кругов, усугубляющих дисфункцию пораженного миокарда;
- клинически значимая диастолическая дисфункция левого желудочка; цель - удлинить диастолу и тем самым увеличить кровенаполнение желудочка;
- тахизависимые аритмии сердца;
- артериальная гипертония с явлениями симпатикотонии.
Как не запутаться в названиях бета-блокаторов?
| Химическое название | Торговое название | Период полувыведения |
| Небиволол | Небилет, Небилонг и др. | ~ 14 часов |
| Бисопролол | Конкор, Нипертен и др. | ~ 10 часов |
| Бетаксолол | Локрен | ~ 12 часов |
| Метопролол | Эгилок, Беталок, Беталок-Зок | ~ 5 часов |
| Атенолол | Атенолол | ~ 6 часов |
| Карведилол | Карведилол, Кориол, Дилатренд и др. | ~ 7 часов |
| Пропранолол | Анаприлин, Обзидан | ~ 2 часа |
Универсальный бета-блокатор, теоретически подходящий в любой из перечисленных выше клинических ситуаций - Бисопролол. Он имеет самую большую доказательную базу на основании клинических исследований.
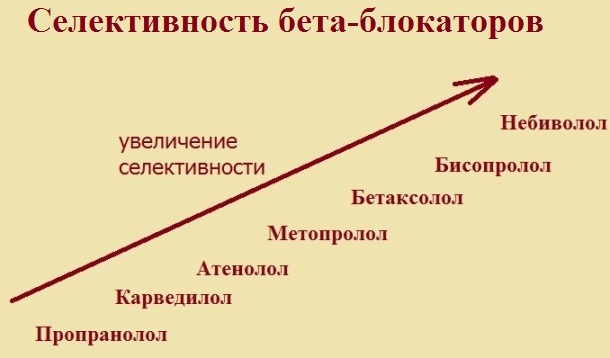
Самый селективный бета-блокатор - Небилет. Под селективностью бета-блокаторов понимают способность блокировать только бета-1-рецепторы, а значит изолированно влиять на работу сердца без системных эффектов. Понятие селективности условно: все бета-блокаторы влияют на обе группы рецепторов, однако тропность к ним разная. Также следует знать, что селективность имеет дозозависимый эффект: чем выше дозировка препарата, тем ниже селективность; соответственно назначение в малых дозах низкоселективных бета-блокаторов вполне оправданно.
Возможные побочные эффекты при приеме бета-блокаторов:
- снижение настроения, слабость, нарушение сна (инсомния), у пожилых людей ухудшение когнитивных функций;
- увеличение веса;
- у мужчин снижение потенции;
- у больных с тяжелым ХОБЛ усугубление бронхообструкции;
- чрезмерное урежение сердечного ритма, включая развитие медикаментозных блокад;
- у больных с заболеваниями периферических артерий (например, перемежающая хромота) усиление ангиоспазма;
За исключением урежения сердечного ритма все побочные эффекты зависят от блокады бета2-рецепторов.
Отсутствие селективности у бета-блокатора вовсе не означает облигатность появления побочных эффектов: просто вероятность их возникновения выше. Побочные эффекты на бета-блокаторы, как правило, дозозависимые.
Выбор бета-блокатора в разных клинических ситуациях:
Лечение ХСН (особенно постинфарктной): Конкор (предпочтительнее), Карведилол или Беталок.
Лечение стенокардии напряжения: любой бета-блокатор (кроме Анаприлина); предпочтительнее высокоселективный с длительным периодом полувыведения.
Бета-блокаторы у лиц старческого возраста (старше 70-75 лет): без абсолютных показаний лучше не назначать; при необходимости - Небиволол или Бисопролол.
Бета-блокаторы у мужчин молодого и среднего возраста: Небиволол (практически не влияет на мужскую потенцию).
Тахизависимые аритмии: любой бета-блокатор; выбор будет зависеть от пола, возраста и сопутствующих заболеваний. Для ситуационного купирования аритмии лучше всего подходит препарат с коротким периодом полувыведения - Анаприлин.
Артериальная гипертония: бета-блокаторы показаны только при гипертонии с тенденцией к тахикардии (в основном у лиц молодого и среднего возраста); в иных случаях гипотензивный эффект бета-блокаторов незначительный, а порой парадоксальный (увеличивают АД за счет рефлекторного сужения артериол).
Показания к назначению:
- лечение систолической хронической сердечной недостаточности (замедление ремоделирования миокарда);
- диабетическая и недиабетическая нефропатия (профилактика прогрессирования).
Как не запутаться в названиях ингибиторов АПФ?
|
Химическое название |
Торговое название |
Период полувыведения |
| Эналаприл | Энап, Берлиприл, Ренитек и др. | ~ 8 часов |
| Фозиноприл | Фозикард, Моноприл и др. | ~ 11 часов |
| Лизиноприл | Диротон, Лизинотон и др. | ~ 12 часов |
| Каптоприл | Капотен | ~ 2 часа |
| Периндоприл | Престариум, Перинева и др. | ~ 20 часа |
| Рамиприл | Тритаце, Амприлан и др. | ~ 22 часа |
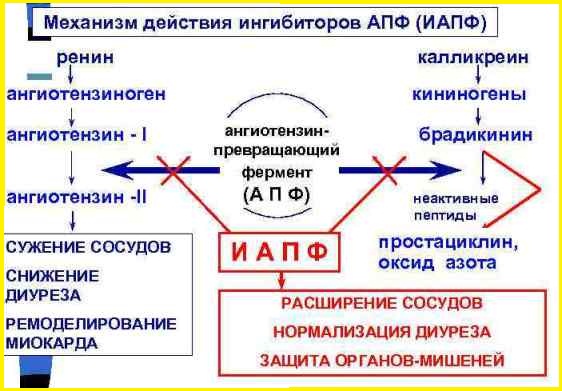
Клинические особенности при приеме ингибиторов АПФ:
- сухой кашель, возникающий из-за накопления брадикинина в легочном секрете;
- "эффект ускользания" из под гипотензивного действия ингибиторов АПФ; обусловлен тем, что при их длительном приеме начинает активироваться внерениновый путь синтеза Ангиотензина II в периферических тканях; это приводит к снижению гипотензивного эффекта;
- при декомпенсации хронической почечной недостаточности ингибиторы АПФ могут усугубить почечную дисфункцию; в подобной ситуации ингибиторы АПФ немедленно отменяются;
- хороший гипотензивный эффект ингибиторов АПФ ожидается при высокой концентрации ренина в плазме крови; при низкорениновых гипертониях гипотензивный эффект ингибиторов АПФ менее выражен; определить уровень кровяного ренина можно в специализированных лабораториях (например, в Инвитро).
Выбор ингибитора АПФ в разных клинических ситуациях:
Артериальная гипертония: чем выше концентрация ренина, тем выше ожидаемый гипотензивный эффект препаратов данной группы. Для деятельных, трудоспособных субъектов предпочтительны препараты с длительным периодом полувыведения (Рамиприл и Периндоприл), что позволяет принимать их раз в сутки. По мнению экспертов самым сильным гипотензивным эффектом обладает Фозиноприл, впрочем сравнительных клинических исследований по этому поводу не проводилось.
Хроническая сердечная недостаточность: наибольшая доказательная база получена на Эналаприл, Периндоприл и Рамиприл.
Для ситуационного снижения артериального давления подходит Капотен - препарат с ультракоротким периодом полувыведения. Ожидаемый гипотензивный эффект при его приеме высок, если ЧСС превышает 75 уд. в мин.
В последнее десятилетие ингибиторы АПФ в качестве гипотензивных средств активно вытесняются Сартанами (см.ниже), впрочем при лечении ХСН они по-прежнему не имеют альтернативы.
Блокаторы рецепторов ангиотензина II (Сартаны).
Показания к назначению:
- лечение систолической хронической сердечной недостаточности (при непереносимости ингибиторов АПФ);
- диабетическая и недиабетическая нефропатия (профилактика прогрессирования).
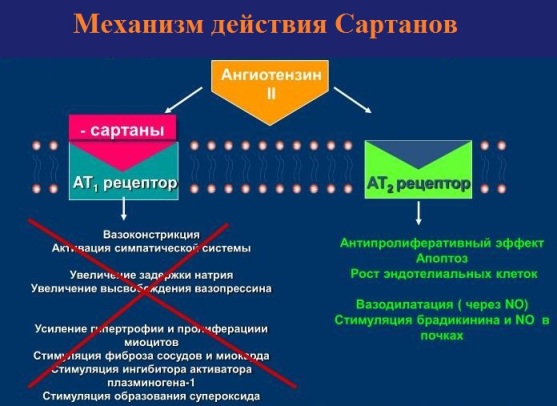
Сартаны блокируют ангитензиновые рецепторы 1-го типа:
Как не запутаться в названиях Сартанов?
|
Химическое название |
Торговое название |
Период полувыведения |
| Лозартан | Козаар, Лориста, Лозап и др. | ~ 8 часов |
| Валсартан | Диован, Вальсакор, Валз и др. | ~ 9 часов |
| Ирбесартан | Апровель | ~ 15 часов |
| Эпросартан | Теветен | ~ 7 часов |
| Кандесартан | Атаканд, Гипосарт | ~ 9 часов |
| Телмисартан | Микардис, Прайтор | ~ 18 часов |
| Азилсартан | Эдарби | ~ 11 часов |
Клинические особенности при приеме Сартанов:
- по силе гипотензивного эффекта все Сартаны примерно одинаковы; во всяком случае, отдавая предпочтение тому или иному препарату, врач опирается исключительно на собственный клинический опыт. Мне, например, нравится Апровель;
- в сравнении с ингибиторами АПФ при назначении Сартанов ожидается более надежный и долгосрочный гипотензивный эффект; причины две: а) Сартаны ингибируют (блокируют) конечное (а не промежуточное) звено рениновой системы - ангиотензиновые рецепторы, таким образом предотвращая прессорное воздействие ангиотензина, синтезированного внерениновым путем; б) для них не характерен "эффект ускользания" из под гипотензивного действия;
- по силе нефропротективного эффекта Сартана и ингибиторы АПФ примерно одинаковы;
- для лечения хронической сердечной недостаточности Сартаны назначаются при непереносимости ингибиторов АПФ.
Почему Сартаны и ингибиторы АПФ часто комбинируют с мочегонными?
Для лечения гипертонической болезни данные препараты нередко сочетают с "гипотензивным" мочегонным в одной таблетке. Названия таких лекарств весьма причудливы, например: Энап-Н, Лориста-Н, Ко-апровель, Теветен-плюс, Эдарби-кло и т.д. и т.п.
Дело в том, что назначение только одного Сартана или ингибитора АПФ, неминуемо повлечет за собой активацию контррегуляторных механизмов, направленных на задержку жидкости; это постепенно нивелирует гипотензивный эффект указанных препаратов. Чтобы подобного не произошло, одновременно назначаются малые дозы мочегонных; удобнее это сделать, объединив два лекарства в одной таблетке.
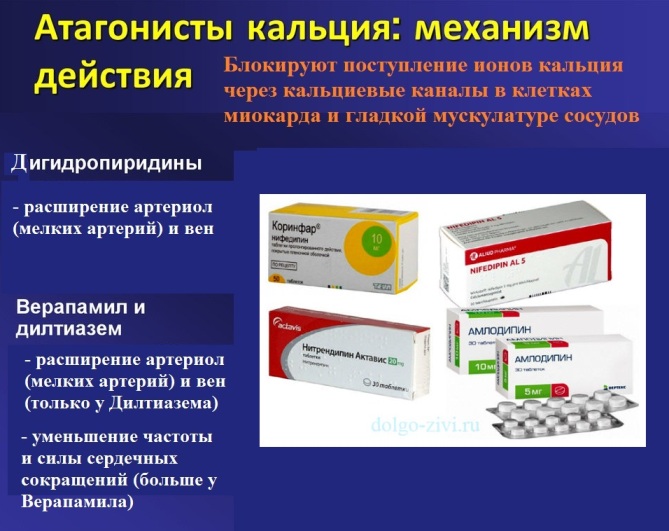
Блокаторы кальциевых каналов.
Показания к назначению:
Дигидропиридиновые (Амлодипин, Нифедипин и др.):
Недигидропиридиновые (Верапамил, Дилтиазем):
- артериальная гипертония (Дилтиазем);
- стенокардия напряжения, тахикардия, тахиаритмии - при непереносимости бета-блокаторов или противопоказаниях к ним.
Как не запутаться в названиях кальциевых блокаторов?
|
Химическое название |
Торговое название |
Период полувыведения |
Урежение сердечного ритма |
| Верапамил | Верапамил, Изоптин | ~ 4 часа | ++ |
| Дилтиазем | Дилтиазем, Алтиазем | ~ 3 часа | + |
| Нифедипин | Нифедипин Коринфар, Кордафлекс и др. | ~ 2 часа | нет |
| Амлодипин | Норваск, Тенокс, Нормодипин и др. | ~ 14 часов | нет |
| Фелодипин | Фелодип, Плендил и др. | ~ 10 часов | нет |
| Лерканидипин | Леркамен, Занидип | ~ 12 часов | нет |
Ретардные формы препаратов имеют гораздо более длительный период полувыведения, что позволяет уменьшать кратность их приема.
Особенности клинического применения кальциевых блокаторов:
- дигидропиридины особенно эффективны при гипертонии, сопровождающейся высокими цифрами нижнего (диастолического) артериального давления без тенденции к частому сердечному ритму, а также при изолированной систолической гипертензии пожилых людей;
- дигидропиридины довольно часто дают безобидное косметическое осложнение в виде отека стоп и голеней (причина - расширение вен, приводящий к застою жидкости по принципу гидростатики); небольшая пастозность не является показанием для отмены препарата; иногда с данным побочным эффектом больной вынужден смириться, в виду всеобъемлющего и полного гипотензивного эффекта только на антагонисты кальциевых каналов;
- следует помнить о некоторых других возможных побочных эффектах кальциевых блокаторов, которые также как и отечный синдром основаны на их вазодилатирующем механизме действия: а) тахикардия - является компенсаторной гемодинамической реакцией в ответ на дилатацию артерий; б) прилив, жар в лице - расширение вен вызывает гиперемию и соответствующие неприятные ощущения;
- все дигидропиридиновые кальциевые блокаторы в плане силы гипотензивного эффекта и вероятности побочных эффектов примерно равноценны; быть может исключение составляет только Леркамен, как препарат с лучшим профилем переносимости;
- дигидропиридин короткого действия Коринфар широко применяется для купирования гипертонического криза; предиктором его гипотензивного эффекта является отсутствие тенденции к тахикардии на фоне повышенного артериального давления; другими словами, чем реже пульс, тем выше вероятность, что Нифедипин снизит давление.
Некоторые особые показания для назначения кальциевых блокаторов:
- вазоспастическая стенокардия (дигидропиридины);
- редкий ритм сердца (дигидропиридины); цель - участить его;
- профилактика и купирование реципрокных тахикардий (только Верапамил).
NB! Несмотря на клиническую разнородность и разную точку приложения в почечном канальце, все мочегонные средства действуют по одному принципу - способствуют выделению натрия с мочой, что по закону осмотического давления "тянет" за собой воду в почечные канальцы.
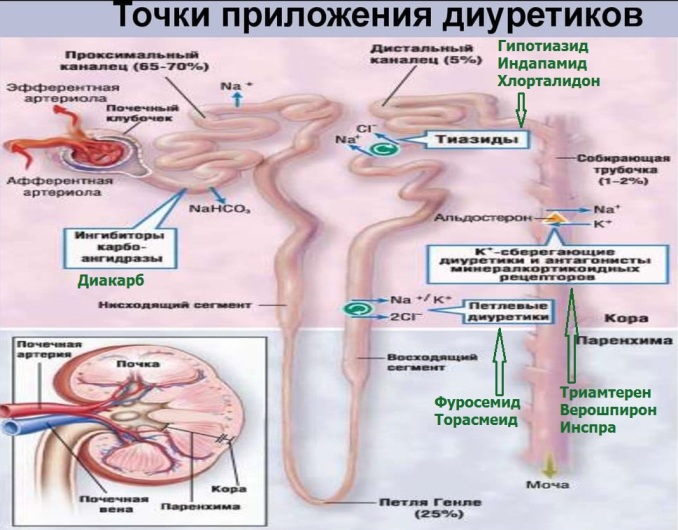
Клиническая фармакология мочегонных средств.
|
Химическое название |
Торговое название |
Период полувыведения |
Фарм. подгруппа |
Основные показания в кардиологии |
Влияние на Калий крови |
Риск гипер/гипокалиемии |
В составе комбинированных препаратов |
| Cпиронолактон | Верошпирон | ~13 часов | Антагонист альдостерона | Систолическая ХСН особенно в сочетании с отечным синдромом | ↑↑ | Риск развития гиперкалиемии имеется только при сочетании его с ингибитором АПФ и при сопутствующей почечной недостаточности | - |
| Фуросемид | Лазикс, Фуросемид | ~1,5 часа | Петлевой диуретик | Острая СН или далекозашедшая ХСН | ↓↓↓↓ | Риск развития гипокалиемии возможен при его бесконтрольном использовании в сочетании с алиментарной недостаточностью (недоеданием) | - |
| Гидрохлортиазид | Гипотиазид | ~7 часов | Тиазидный диуретик | Артериальная гипертония | ↓↓ | В применяемых в настоящее время дозах риск гипокалиемии крайне мал | Лриста-Н, Триампур, Ко-апровель и др. |
| Индапамид | Индап, Арифон | ~14 часов | Тиазидный диуретик | Артериальная гипертония | ↓ | Отсутствует | Нолипрел, Ко-перинева, Эквапресс и др. |
| Хлорталидон | Хлорталидон | ~30 часов | Тиазидный диуретик | Артериальная гипертония | ↓↓ | В применяемых в настоящее время дозах риск гипокалиемии крайне мал | Эдарби-кло, Тенорек и др. |
| Ацетазоламид | Диакарб | ~4 часа | Ингибитор карбоангидразы | В составе комбинированной терапии (петлевой диуретик + Верошпирон) для лечения тяжелой ХСН | ↓↓ | При монотерапии гипокалиемия возможна; однако, поскольку в настоящее время он используется в сочетании с калийсберегающим диуретиком - Верошпироном - это исключает гипокалиемию | - |
| Триамтерен | Триамтерен | ~6 часов | Калийсберегающий диуретик | Артериальная гипертония | ↑ | Гиперкалиемия возможная только при одновременном приеме его совместно с Верошпироном | Триампур |
| Торасемид | Диувер, Бритомар, Тригрим | ~6 часов | Петлевой диуретик | Далекозашедшая ХСН | ↓↓↓ | Риск развития гипокалиемии возможен при его бесконтрольном использовании в сочетании с алиментарной недостаточностью (недоеданием) | - |
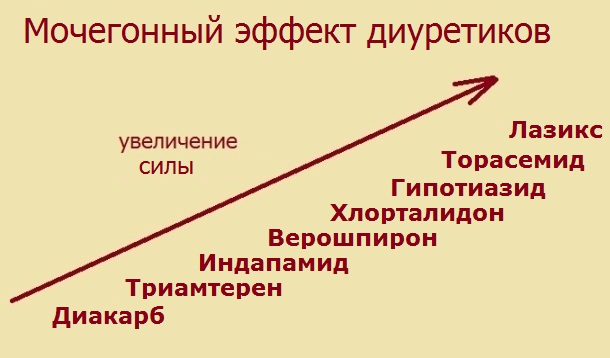
Некоторые особенности использования мочегонных в кардиологической практике:
- риск "выведения" калия из крови значительно преувеличен; в настоящее время это казуистика; врачу следует весьма"постараться", чтобы назначенные им мочегонные, спровоцировали клинически значимую гипокалиемию; данное осложнение было распространено в эпоху, когда лечение тяжелой сердечной недостаточности заключалось только во внутривенном введение Фуросемида (подобный моноподход остался в далеком прошлом);
- при лечении гипертонической болезни тиазидные диуретики являются одним из базовых средств; важно понять, что выведение жидкости - важнейшее условие достижения надежной гипотензии; гипотензивные мочегонные назначаются в малых дозах - этого вполне достаточно для гипотензивного эффекта; в качестве монотерапии гипертонической болезни мочегонные малоэффективны;
- при лечении гипертонической болезни стараются избегать назначение петлевых диуретиков; причина проста: за счет короткого периода полувыведения и одновременно мощного мочегонного эффекта они могут вызвать "рикошетный" гипертонический криз - из-за резкого уменьшения объема циркулирующей крови возникает вазоспазм и компенсаторная тахикардия (чаще подобное наблюдается при внутривенном введении Фуросемида).
Гипотензивные препараты центрального действия.
- Физиотенз
- Альбарел
- Допегит
- Клофелин
Несмотря на то, что фармакодинамика каждого из указанных препаратов имеет свои особенности, объединяет их одно - способность оказывать системный гипотензивный эффект (симпатолитический) через воздействие на специальные рецепторы центральной нервной системы. Результат - системная дилатация артериол.
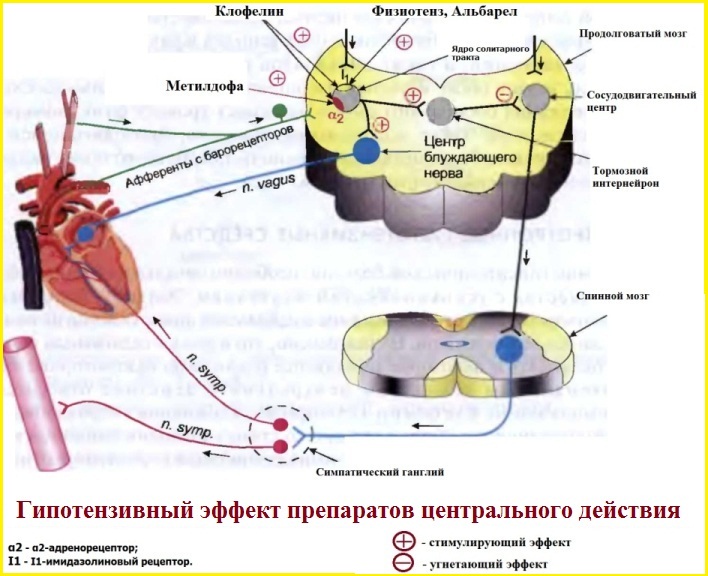
Как не запутаться в названиях?
| Химическое название | Торговое название | Период полувыведения | Показания для назначения |
| Моксонидин | Физиотенз, Моксонитекс | ~3 часа | Гипертоническая болезнь; в основном для усиления эффекта базовой гипотензивной терапии; возможен ситуационный прием. |
| Рилменидин | Альбарел | ~8 часов | Гипертоническая болезнь; в основном для усиления эффекта базовой гипотензивной терапии. |
| Клофелин | Клофелин, Клонидин | ~4 часа | Из-за побочных эффектов при длительном приеме в настоящее время используется только для купирования гипертонических кризов. |
| Метилдопа | Метилдофа, Допегит | ~2 часа | Не удобен для лечения гипертонической болезни из-за очень короткого периода полувыведения. В основном используется при артериальной гипертонии беременных - доказано отсутствие тератогенного эффекта. |
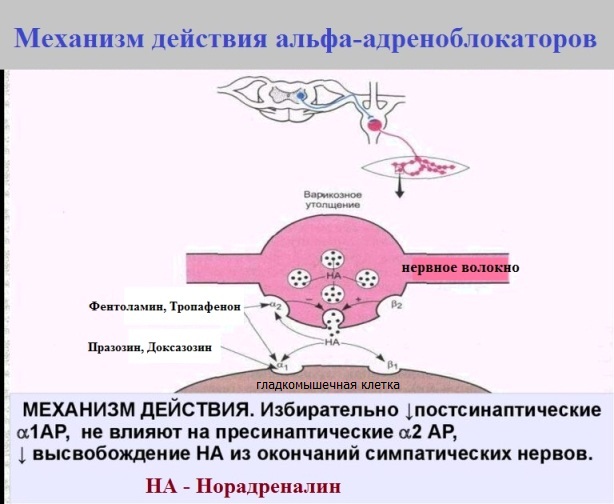
Фармакалогическая разновидность альфа-блокаторов:
Неселективные (блокируют альфа1 и альфа2 адренорецепторы) - Фентоламин, Тропафенон.
Селективные (блокируют только альфа1 адренорецепторы) - Празозин, Доксазозин.
Неселективные альфа-блокаторы из-за не избирательности блокады (и появления соответствующих побочных эффектов) используются только при лечении феохромоцитомы.
Из селективных альфа-блокаторов широко используется Доксазозин (Кардура). Празозин (Минипресс), имея короткий период полувыведения, не удобен в приеме.

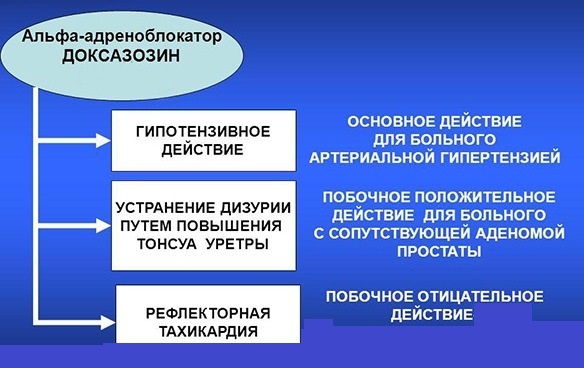
В абсолютном большинстве случаев необходимости в назначении Доксазозина при гипертонической болезни нет: препаратов других фармакологических групп вполне достаточно для достижения артериальной нормотензии. Поэтому Доксазозин назначается при непереносимости основных гипотензивных средств или, что реже, при их недостаточной эффективности. В целом его гипотензивный эффект можно охарактеризовать как "слабый".
В настоящее время в клинической практике используется 4 статина:
| Химическое название | Торговое название | Лечебные дозировки: от минимальной (имеющей клинический смысл) до максимально допустимой |
| Аторвастатин | Липримар (оригинал), Аторис, Торвакард, Тулип и др. | от 20 до 80 мг |
| Розувастатин | Крестор (оригинал), Мертенил, Розукард, Розулип и др. | от 10 до 40 мг |
| Питавастатин | Ливазо (оригинал) | от 2 до 4 мг |
| Симвастатин | Зокор (оригинал), Симгал, Симвакард и др. | от 20 до 40 мг |
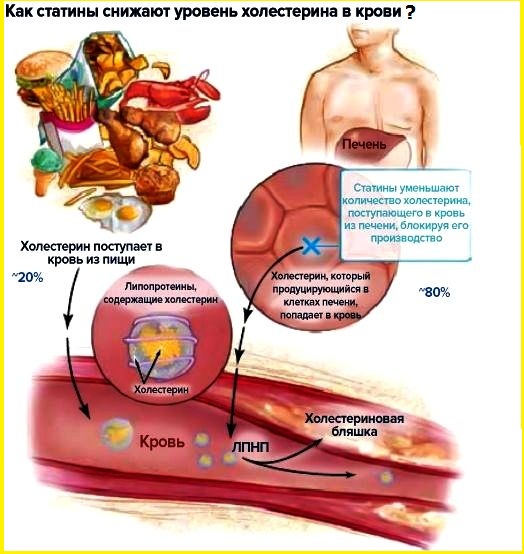
Цель статинотерапии - первичная или вторичная профилактика атеросклеротических заболеваний.
Задача статинотерапии - снижение уровня кровяного холестерина.
При снижении уровня кровяного холестерина происходит его отток из стенок артерий по принципу градиента концентрации.
NB! Крайне важно понимать, что статинотерапия является лишь одним из способов лечения атеросклероза!
В рандомизированных клинических исследованиях было показано: многолетняя непрерывная статинотерапия снижает риск сосудистых осложнений (инфаркт/инсульт) и сосудистой смерти примерно на 30-40% по сравнению с плацебо. Таким образом, у 2/3 пациентов, несмотря на прием статина, сосудистые риски не уменьшаются (см. феномен Роуза).
В данном контексте важно знать предикторы высокой клинической эффективности статинов - когда их антиатерогенное действие оказывается максимальным:
- концентрация общего холестерина более 8 ммоль/л и/или концентрация ЛПНП более 4,9 ммоль/л, и/или значение индекса атерогенности превышает 4 ед.;
- сахарный диабет (особенно на фоне метаболического синдрома);
- манифестированный атеросклероз на фоне избыточного веса;
- у субъектов с психосоциальным стрессом, предрасполагающим к ИБС - лица с "ключевым переживанием" (например, личность типа А).
Напротив, в ряде случаев статинотерапия окажется малоэффективной, поскольку не будет устранен главный ("нелипидный") фактор риска атеросклероза (если его устранение возможно в принципе):
- при табакокурении;
- при неконтролируемой артериальной гипертонии;
- у лиц старческого возраста при наличии инволюционной меланхолии;
- у лиц, у которых атеросклероз развивается на фоне алекситимии;
- атеросклероз на фоне изолированного снижения ЛПВН менее 0,8-1,0 ммоль/л.
У субъектов с психосоциальным стрессом, предрасполагающим к ИБС - личности типа D ("конституциональная гипотимия") - эффект статинотерапии будет иметь "промежуточный" характер.
Таким образом, потенциальная эффективность статинотерапии зависит от клинических особенностей конкретного больного.
Одну из главных ошибок, которую врачи допускают при назначении статина, является назначение препарата в субтерапевтической дозировке. При манифестированном атеросклеротическом заболевании дозировки статинов должны быть следующие:
- Аторвастатин - от 40 мг и выше;
- Розувастатин - от 20 мг и выше;
- Симвастатин - от 20 мг и выше;
- Питавастатин - от 2 мг и выше.
Прием статина в меньшей дозировке допустим в рамках первичной профилактики и только в том случае, если такой дозировки оказывается достаточно для коррекции дислипидемии.
В абсолютном большинстве случаев статины хорошо переносятся. Чаще всего их отменяют по причине двух редко возникающих осложнений:
- слабость как проявление миопатии (данный побочный эффект обусловлен недифференцированным подавлением синтеза холестерина в разных органах и тканях, включая скелетную мускулатуру);
- гепатотоксический эффект.
Что касается негативного влияния статинов на печень, то поводом для отмены препарата является превышение концентрации печеночных ферментов (АЛТ и АСТ) не менее, чем в 4 раза у субъектов без заболевания печени и не менее, чем в 3 раза при наличии хронического заболевания печени (например, хр.гепатит В). Таким образом, незначительное повышение концентрации печеночных ферментов на фоне статинотерапии является не осложнением лечения, а отражением факта приема статина и не более.
Что делать при непереносимости статинов?
Если все-таки статинотерапия сопровождается осложнениями, то прибегают к использованию альтернативных антихолестериновых препаратов. Их довольно много, но из-за высокой стоимости они малодоступны для большинства пациентов. Сейчас, по сути, единственной альтернативой статинов по соотношению цены/качество является препарат Эзетрол (Отрио). Он препятствует всасыванию холестерина в кишечнике. Другие холестерин-снижающие препараты нестатинового ряда стоят крайне дорого.
Статины (в сочетании с диетотерапией) - были и остаются главным медикаментозным способом лечения атеросклероза. Они не способны вызвать уплощение уже существующей атеросклеротической бляшки, но а) препятствуют ее дальнейшему сужению; б) подавляют воспаление в ней; в) уменьшает риск разрыва бляшки и последующего тромбоза.
При выборе статина врач чаще всего опирается на собственный опыт. Ведущие эксперты-кардиологи, однако, разделяют современные статины по мощности снижения ЛПНП на 2 группы. Аторвастатин и Розувастатин относятся к статинам высокой мощности (они способны снижать ЛПНП более, чем на 50% от исходного уровня), остальные статины - к статинам умеренной мощности.
Статины высокой мощности предпочтительно назначать в рамках вторичной профилактики или при наличии высокого или очень высокого сердечно-сосудистого риска в рамках первичной профилактике. В иных ситуациях допустимо назначение статинов умеренной мощности.
Препараты повышающие артериальное давление.
В данном разделе мы обойдем вниманием препараты, использующиеся в ургентной медицине в качестве кардиотоников. Речь пойдет о лекарствах, которые применяются при первичной (эссенциальной) артериальной гипотонии. Использование их при вторичных гипотонических состояниях, когда низкое АД является симптомом какого-то заболевания, противопоказано.
Как уже говорилось на страницах сайта, гипотоническая болезнь проявляется беспричинно низким артериальным давлением; причем обязательным условием ассоциации данной симптоматики с понятием "болезнь" служит наличие прямой корреляции между низкими цифрами давления и неприятными ощущениями (слабость, головокружение, обмороки и др.). Пониженное АД (не ниже 90 мм рт ст) в отсутствии симптоматики может быть вариантом индивидуальной нормы.
Перед назначением лекарственной терапии при стойкой гипотонии сначала рекомендуется испробовать все немедикаментозные способы повышения артериального давления: регулярный прием кофеинсодержащих тонизирующих напитков; употребление 1,5-2-х литров жидкости в сутки (помимо пищи); повышенное употребление поваренной соли (чипсы, фисташки и пр.); регулярная изотоническая аэробная физическая нагрузка умеренной интенсивности.
И только при тотальной неэффективности указанных мероприятий речь может идти о назначение средств, повышающих артериальное давление. Как правило, лекарственное лечение начинается с простых "тонизизирующих" капель: настойка Женьшеня, экстракт Элеутерококка.
В случае их неэффективности следует рассмотреть вопрос о приеме кофеинсодержащих препаратов, например Кофетамин.

Завершающим этапом лечения стойких гипотонических состояний является назначение лекарств, которые в отличии от вышеперечисленных средств, являются синтезированными медикаментами. Выбирать приходится из двух препаратов:
- Флудрокортизон (Кортинефф),
- Мидодрин (Гутрон).
Кортинефф является синтетическим аналогом гормонов коры надпочечников. За счет своего минералокортикоидного действия он усиливает реабсорбцию натрия в почечных канальцев, задерживает воду в организме; одним из результатов его системного действия на организм является повышение артериального давления.
Гутрон - альфа-адреномиметик. Его действие противоположно гипотензивному эффекту, выше описанных, альфа-адреноблокаторов - стимуляция периферических альфа-адренорецепторов, вызывающая вазоконстрикцию.
Цель назначения психотропных средств одна - коррекция поведения пациента за счет купирования невротических симптомов. Назначение данных препаратов в соматической медицине оправдано в следующих случаях: 1) если поведение субъекта имеет явные черты нейротизма с ухудшением качества жизни; 2) если невротическое расстройство выступает катализатором другогр заболевания (например, гипертонической болезни); 3) если невротические проявления сами по себе мешают лечению основного заболевания.
Для терапевтической кардиологии амбулаторного звена вполне достаточным будет разделение психотропных средств на 3 группы:
- транквилизаторы,
- нейролептики,
- антидепрессанты.
Некоторые широко известные седативные средства не входят в данную классификацию по причине очень мягкого (слабого)седативного эффекта. Например, Валериана, Новопассит, Пустырник, Глицин, Магний В6 и некоторые другие. Существует точка зрения, что их эффект основан преимущественно на феномене плацебо и/или Хауторна. С другой стороны, некоторые из так называемых "мягких седативных" - например, Корвалол, Валокордин - имеют очевидный специфический терапевтический эффект, поскольку содержат в своем составе Фенобарбитал в малой дозе .
Транквилизаторы (анксиолитики) - препараты, обладающие седативным, успокаивающим эффектом. В соматической медицине анксиолитики используются весьма широко, поскольку такие когнитивные невротические симптомы как тревога, раздражительность и бессонница весьма распространены. Их эффект дозозависимый: в малых дозах будет преобладать седативный эффект, в превосходящих - снотворный.
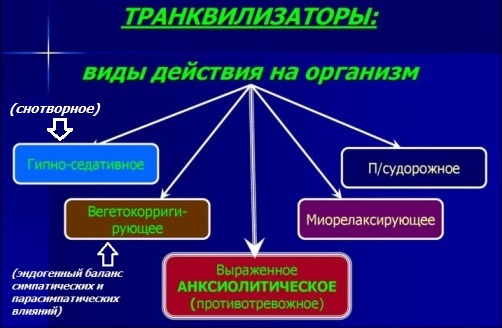
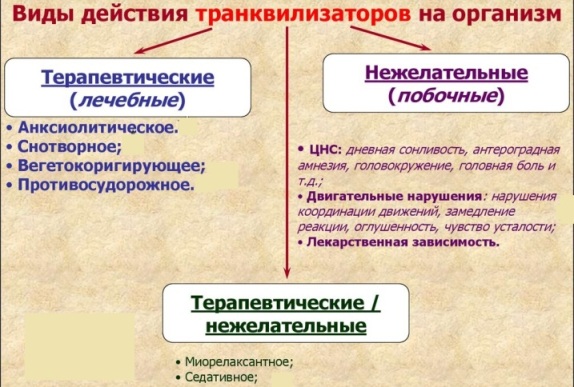

Нейролептики (антипсихотики) предназначены в основном для терапии выраженных психотических расстройств. Основная точка приложения нейролептиков - клиническая психиатрия: лечение психозов и шизофрении. Вместе с тем, использование некоторых нейролептиков в малых дозах вполне уместно и у соматических больных. В отличии от транквилизаторов антипсихотики применяются при очевидном преобладании таких невротических симптомов как гнев, злость и раздражительность. Хотя надо понимать - в подобных ситуациях транквилизаторы и нейролептики, как правило, взаимозаменяемы и выбор препарата зачастую определяется личным опытом и предпочтением врача.

В амбулаторной кардиологии применение нашли такие препараты как Хлорпротиксен, Тералиджен, Сонапакс и Эглонил. Нивелируя продуктивную невротическую симптоматику, они "корректируют" поведение больного. Хлорпротиксен обладает выраженным седативным и антипсихотическим эффектом; в частности, его можно использовать при "синдроме заката" у кардиологических больных преклонного возраста, когда аффективные проявления органического расстройства личности усиливаются (появляются) в поздневечернее время. Эглонил больше подходит для лечения тревожно-депрессивных расстройств; его назначают в активное время суток.
Антидепрессанты. Основное действие антидепрессантов - тимоаналептическое (улучшение настроения). Лечение классической эндогенной депрессии - удел психиатров. Врачи-кардиологи в основном сталкиваются с соматическими "масками" депрессии ("депрессия без депрессии"), когда на первый план в клинике выходит разнообразная, на первый взгляд не связанная друг с другом, функциональная симптоматика ("синдром множественных жалоб): кардиалгия, повышенная нервозность, инсомния (нарушение сна), скачкообразное повышение артериального давления, головокружение и др. В подобных ситуациях на плохое настроение пациенты могут жаловаться в последнюю очередь, так как соматические симптомы "перекрывают" по субъективной значимости когнитивные проявления.
Пониженный эмоциональный фон и вариативные телесные симптомы, находясь в тесной связи между собой, как бы поддерживают друг друга. Попытка лечить только соматические симптомы больного (например, посредством гипотензивных или обезболивающих) будет заведомо обречена на провал, поскольку именно депрессивное расстройство выступает триггером и катализатором основной симптоматики. Добавление к лечению антидепрессанта порой оказывает чудодейственный терапевтический эффект у таких пациентов: происходит редукция соматической симптоматики, улучшается настроение. Иногда эффект настолько разительный, что пациенты не скупятся на вербализацию своих ощущений, слагая метафоры, что-то типа "как заново родился".
Таким образом, соматические "маски" депрессии являются одним из основных показаний к назначению антидепрессантов в кардиологии.
В рамках лечения кардионевроза антидепрессанты используются при наличии панических расстройств.
Наконец, еще одним показанием для назначения антидепрессантов является обсессивно-компульсивное расстройство или по другому - невроз навязчивых состояний. Впрочем, с подобным невротическим расстройством сталкиваются в основном психиатры.
Выбирая антидепрессант, врач обязательно должен учитывать его базовое влияние на психику - седатация или стимуляция. Это принципиальный подход, который позволяет "вычленить" из общей когорты симптомов, квинтэссенциальный симптом.

Например, при беспокойном ночном сне пациент утром просыпается уставшим и неотдохнувшим. В такой ситуации назначение на ночь антидепрессанта с седативным эффектом, например, Амитриптилина, позволяет добиться качественного сна с освещающим эффектом. Если в клинике преобладает "витальная тоска", то препаратом выбора будет Флуоксетин.
За последние 15-20 лет количество антиаритмических средств, используемых в клинической медицине, существенно сократилось. Тем не менее, "ассортимент" медикаментов, обладающих антиаритмическими свойствами, остается вполне достаточным, чтобы врач по-прежнему имел выбор. Следует понимать, что само понятие "антиаритмические средства" нужно трактовать максимально широко: это не только препараты, действующие на какую-то гетеротопную аритмию (происходящую не из синусового узла), но и средства модулирующие текущий сердечный ритм. Исходя из этой условности, все антиаритмики можно разделить на 2 группы:
1. Применяемые с целью подавления/предупреждения аритмии;
2. Применяемые с целью коррекции частоты сердечного ритма.
Повторюсь, подобная градация условна; она лишь отражает преимущественное действие медикамента, исходя из цели и задач. В рамках представленного дихотомического деления, рассмотрим таблетированные антиаритмические средства, используемые в РФ.
К первой группе относятся:

Антиаритмики класса I используются, главным образом, для подавления экстрасистолии и предупреждения тахиаритмий, которая экстрасистолия может запустить. Они взаимозаменяемы лишь отчасти, поскольку у каждого препарата имеются нюансы фармакодинамики, могущие оказаться неоспоримым преимуществом при лечении конкретного пациента. Например:
Аллапинин. Обладает умеренными симпатомиметическими свойствами в отношении синусового узла; это делает его препаратом выбора при лечении брадизависимой экстрасистолии.
Пропанорм. Имеет клинически значимые бета-адреноблокирующие свойства, поэтому ему следует отдать предпочтение при лечении экстрасистолии, преобладающей в активное время суток.
Новокаинамид. Проверенное временем сильное антиаритмическое средство, но, к сожалению, обладающее быстрой кинетикой, что делает его крайне неудобным в приеме - от 4-х раз в сутки.
Этацизин. За счет мягкого ваголитического эффекта может учащать частоту сердечного ритма. Отличается самой высокой эффективностью при лечении экстрасистолии — это позволяет его считать препаратом выбора при эктопии резистентной к другим антиаритмикам.
Антиаритмики класса II (они же бета-блокаторы) используются в рамках лечения тахизависимой гетеротопной аритмии. Из преимуществ можно выделить разве что удобный формат приема - раз в сутки; из недостатков - в целом, недостаточный антиаритмический эффект.
Антиаритмики класса III - обладают уникальными антиаритмическими свойствами, благодаря которым они способны подавлять раннюю экстрасистолию и предупреждать профибрилляторную аритмию, которую такая экстрасистолия может инициировать. Речь идет о фибрилляции предсердий и фибрилляции желудочков. Для профилактики жизнеугрожающих желудочковых нарушений ритма особенно эффективен Кордарон.
Антиаритмики класса IV (они же блокаторы кальциевых каналов) - по клиническим показаниям близки к бета-блокаторам; для лечения гетеротопной аритмии используются редко.
Ко второй группе относятся:
Бета-блокаторы урежают частоту сердечных сокращений, что делает их препаратом выбора при синусовой тахикардии или фибрилляции предсердий с высокой частотой сокращений желудочков. Снижают артериальное давление, что иногда затрудняет их прием.
Недигидропиридиновые блокаторы кальциевых каналов, так же как и бета-блокаторы, урежают синусовый ритм и ритм при фибрилляции предсердий.
Дигоксин:

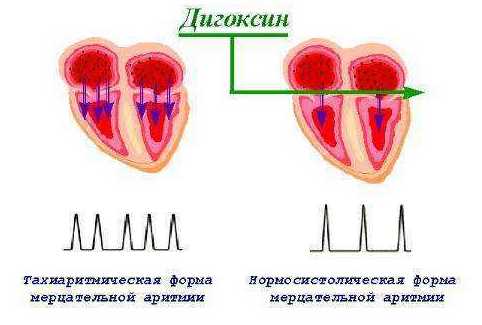
Эуфиллин - в основном используется в пульмонологии, как бронходилататор. За счет мягкого пульс учащающего эффекта нашел свое применение в кардиологии; действует как на синусовый, так и на АВ-узел. Преимущественно используется в ургентной кардиологии.
Беллатаминал - содержит в составе атропиноподобный компонент, который улучшает проведение электрического импульса в проводящей системе предсердий. В этом смысле кардиотропный эффект Баллатаминала схож с таковым у Эуфиллина - учащение синусового ритма.
В поликлинической кардиологии Эуфиллин и Беллатаминал в основном используются при соматоформном расстройстве нервной системы с явлениями артериальной гипотонии и брадикардии.
Препараты с неспецифическим антиаритмическим механизмом действия:
Препараты Калия и Магния. Ионный внутри- и внеклеточный гомеостаз - жесткая константа. Поэтому ситуации, когда требуется возместить текущий ионный дефицит или, наоборот, снизить концентрацию какого-то иона, довольно редки. Как правило, сам по себе ионный дисбаланс является симптомом другого заболевания или синдрома. Например, при почечной недостаточности может развиваться гиперкалиемия, осложняющаяся блокадами сердца. Избыточный прием мочегонных средств иногда приводит к гипокалиемии. В абсолютном же большинстве случаев манифест аритмии никак не связан с электролитными нарушениями. Поэтому прием препаратов Калия и Магния есть ни что иное как плацебо-терапия, которая впрочем не только может, но и должна использоваться. В самом деле, лучше принимать безобидное плацебо, чем какой-то антиаритмик, теоретически обладающий проаритмогенным эффектом.
Одно исключение, касающееся Магния. При дисплазии соединительной ткани имеет место внутритканевой (но не кровяной!) дефицит магния, который невозможно определить рутинными лабораторными методами. В таких случаях, при аритмическом синдроме, препараты Магния следует применять как средство со специфическим антиаритмическим эффектом. Кроме того существует теория согласно которой, Магний, находясь in vivo в антагонизме с Кальцием, способствует выведению последнего из клеток, что ассоциируется с "расслаблением" нервных и мышечных клеток, а клинически - седатацией и купированием соматоформных симптомов.
Психотропные средства - обладают антиаритмическим эффектом тогда, когда аритмия спровоцирована невротическим расстройством. В данном случае корреляция прямая - чем выраженнее невроз, тем выше ожидаемый антиаритмический эффект психотропной терапии. Также могут быть полезны в тех случаях, когда из-за симптомной аритмии формируется "невроз ожидания аритмии".
Средства для лечения легочной гипертензии.
Легочная гипертензия в абсолютном большинстве случаев является осложнением какого-то заболевания. Несмотря на первопричину, суть синдрома легочной гипертензии сводится к тому, что из-за высокого кровяного давления в системе легочной артерии, кровоток через легкие снижается, как и снижается последующее поступление крови в левые камеры сердца. В тех случаях, когда в патогенезе легочной гипертензии первостепенная роль отводится спазму легочных артериол, положительного клинического эффекта можно ожидать от препаратов более или менее избирательно уменьшающих этот спазм.
В России используется 4 таких препарата.
1. Эпопростенол (Флолан) - агонист простациклиновых рецепторов, находящихся в том числе в легочных артериолах. Стимуляция рецепторов приводит к вазодилатации, что уменьшает кровяное давление в легочной артерии. Препарат существует только в ампульной форме. Имеет крайне высокую стоимость. Клиническая эффективность - 80-90%.
2. Бозентан (Траклир) - антагонист эндотелина - естественного сосудосуживающего пептида. Блокируя эндотелиновые рецепторы, Бозентан вызывает расширение артериол в системе большого и малого кругов кровообращения. Препарат выпускается в таблетированной форме. Имеет крайне высокую стоимость. Клиническая эффективность - 80-90%.
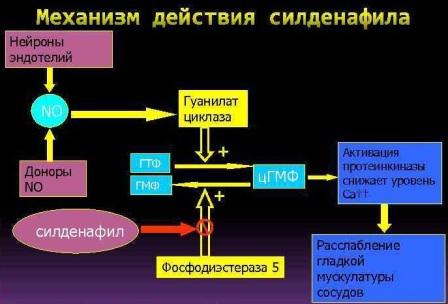
3. Силденафил (Виагра) - ингибирует фермент ФДЭ5 (расшифровка − «фосфодиэстераза 5-го типа»), который участвует в прерывании биохимического каскада по "снижению" внутриклеточного кальция в гладкомышечных клетках мелких артериях и венах. Блокада фермента ФДЭ5, приводя к снижению концентрации внутриклеточного кальция, способствует расслаблению сосудов. Клиническая эффективность - 70-80%. Стоимость препарата высокая, однако в разы меньше, чем Флолана и Траклира.
4. Дигидропиридиновые блокаторы кальциевых каналов - Амлодипин, Нифидипин и др. Механизм действия препаратов этой группы описан выше. Необходимо отметить, что в отличии от других средств для лечения легочной гипертензии, клиническая эффективность антагонистов кальция в разы ниже и составляет не более 25%. Имеют невысокую стоимость.
Клиническая эффективность представленных препаратов определяется только одним критерием - уменьшением одышки. Учитывая, что легочная гипертензия является неизлечимым синдромом, то прием медикаментов, уменьшающих давление в легочной артерии, улучшает качество жизни и там где это возможно, позволяет дожить до операции по трансплантации легких.
Некоторые современные кардиологические препараты.
Выскажу субъективное мнение относительно некоторых современных кардиопрепаратов, вошедших в клиническую практику в последние 5-10 лет. Общие замечания:
- имея высокую цену, они малодоступны для многих больных;
- несмотря на то, что эти препараты не являются клинически незаменимыми, они обладают уникальными фармакологическими свойствами, которые могут быть полезны у определенного контингента больных;
- поскольку кардиологические пациенты зачастую принимают несколько препаратов одновременно, чтобы мотивировать на прием еще одного лекарства, медикамент должен обладать не только уникальными фармакологическими, но и очевидными клиническими свойствами,
Алискирен (Расилез) - прямой ингибитор ренина. В кардиологии много лет с успехом используются препараты, блокирующие некоторые биохимические звенья ренин-ангиотензиновой системы - ингибиторы АПФ и блокаторы рецептора к ангиотензину II (сартаны): они имеют ключевое значение при лечении гипертонической болезни. Напомню схему ренин-ангиотензиновой системы:
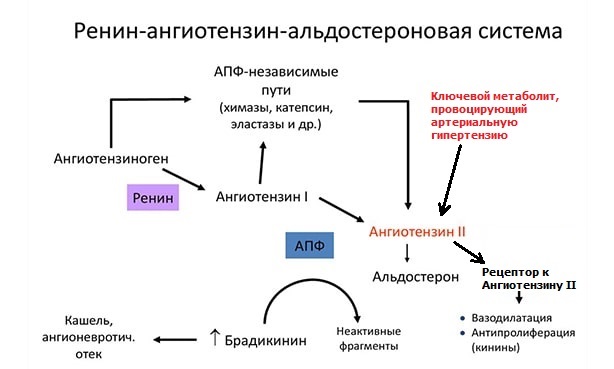
Белок ангиотензиноген вырабатывается печенью; его продукция усиливается под влиянием кортикостероидов (гормонов стресса). Алискирен, в отличие от ингибиторов АПФ и Сартанов, блокирует начальный этап активации ренин-ангиотензиновой системы - Ренин. Однако, как показали клинические наблюдения, его эффективность при лечении гипертонической болезни ниже, чем у сартанов и ингибиторов АПФ.
Поэтому его применение ограничивается случаями 1) высокорениновой гипертонии резистентной к стандартной терапии и 2) рениномой - опухоли почек, продуцирующей ренин. В обоих случаях он добавляется к Сартанам/ингибиторам АПФ, а не заменяет их.
Ранолазин (Ранекса) - блокатор позднего входящего натриевого тока в кардиомиоцитах. В отличие от антиаритмиков класса 1С, которые активно подавляют натриевый ток на протяжении всей деполяризации, Ранолазин действует на ее завершающем этапе. "Поздний" натриевый ток активирует входящий внутриклеточный кальциевый ток - это ключевой момент для понимания механизма действия Ранолазина. Поэтому блокада "позднего" натриевого тока влечет за собой значительное снижение концентрации внутриклеточного кальция, что на физиологическом уровне приводит к удлинению диастолы сердца и улучшению кровенаполнения коронарных артерий. Клинические фармакологи относят Ранолазин к метаболическим препаратам; это означает, что фактически он не имеет самостоятельного клинического значения, а назначается только "в довесок" к базовой терапии.
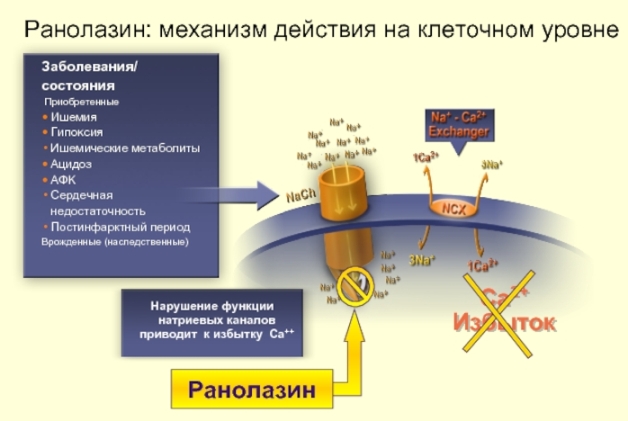
Основное показание для назначения Ранолазина - тяжелые формы стабильной стенокардии напряжения как дополнение к бета-блокаторам или при их непереносимости.
При экстрасистолии Ранолазин малоэффективен, поскольку подавляет деполяризацию не на всем протяжении, а только ее окончание.
Ранолазин не имеет системных побочных эффектов, которые могут встречаться при лечении ИБС посредством бета-блокаторов или антагонистов кальция. Это его главное преимущество. На этом преимущества заканчиваются: стоимость его высока, а клинический эффект при тяжелой стенокардии не является очевидным. Ранекса может быть препаратом выбора при кардиальном синдроме Х. Также эмпирически Ранолазин можно назначить при пароксизмальной фибрилляции предсердий в рамках стратегии контроль-ритма.
Валсартан + Сакубитрил (Юперио) - уникальное сочетание сартана и метаболита, который блокирует действие Неприлизина в организме. Неприлизин - ключевой пептид, участвующий в деградации (катаболизме) Натрий-уретического пептид. Синтез последнего увеличивается при хронической сердечной недостаточности, что способствует усилению диуреза.
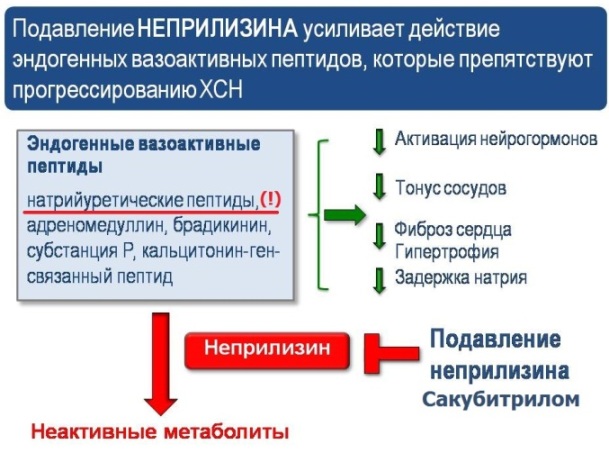
К сожалению, высокая стоимость Юперио препятствует его широкому использованию.
Эплеренон (Инспра, Эспиро) - высокоселективный антагонист альдостерона на уровне нефрона почки. Продукция альдостерона увеличивается при активации Ренин-ангиотензиновой системы -э то усиливает вазоконстрикцию, задержку жидкости в организме, системные процессы фиброза. В отличие от Верошпирона (Спиронолактона) Эплеренон блокирует только минералокортикоидные рецепторы альдостерона, благодаря чему отсутствуют многие побочные эффекты, имеющие место при неселективной блокаде альдостероновых рецептов - выпадение волос, гинекомастия у мужчин, нарушение менструального цикла.
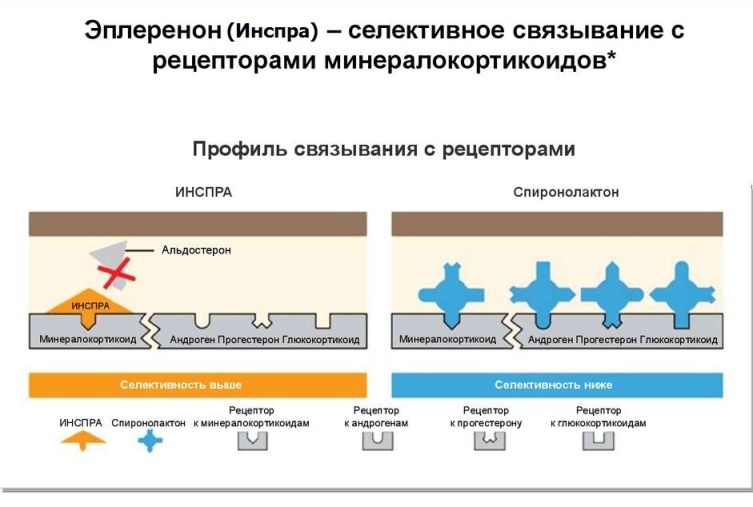
Основная ниша применения Эплеренона (впрочем, как и Верошпирона) - лечение хронической сердечной недостаточности. Оригинальный препарат - Инспра - довольно дорогой. Сейчас на фармрынке имеется более доступный по цене дженерик эплеренона - Эспиро.
Тикагрелор (Брилинта) - ингибитор агрегации тромбоцитов. Основная ниша применения - профилактика тромбоза стента при эндоваскулярном лечении ИБС. Его базовый конкурент на российском фармрынке - препарат Клопидогрел (Плавикс, Зилт, Плагрил и другие названия). Главное преимущество Тикагрелора - мощный антиагрегантный эффект, что проявляется в более низком проценте (по сравнению с Клопидогрелом) возникновения такого грозного осложнения, как тромбоз стента.
Вероятность тромбоза стента при приеме Брилинты составляет не более 1%, при использовании Клопидогрела - 3%. К недостаткам Брилинты относятся: высокая стоимость; необходимость принимать препарат дважды в сутки; худший профиль переносимости, главным образом, из-за возникновения одышки у части пациентов.
Эволокумаб (Репата) - ингибитор фермента PCSK-9 (моноклональные антитела). Указанный фермент участвует в деградации рецепторов к ЛПНП в клетках печени. Его ингибирование приводит к увеличению рецепторов к ЛПНП на поверхности гепатоцитов и усилению элиминации "плохого" холестерина из системного кровотока через желчь.
Препарат выпускается в виде шприц-ручки. Дозировка - по 1 инъекции подкожно 1 раз в 15 дней. Стоимость месячного лечения составляет примерно 30000 рублей.
По клинической эффективности соответствует Статинам высокой мощности; не имеет специфических побочных эффектов.
Бемпедоевая кислота (Некслетол) - ингибитор АТФ-цитрат-лиазы. Цитрат митохондрий - самый первый этап синтеза холестерина в печени. АТФ-цитрат-лиаза катализирует синтез Ацетил-коэнзима-А, из которого в дальнейшем образуется холестерин.
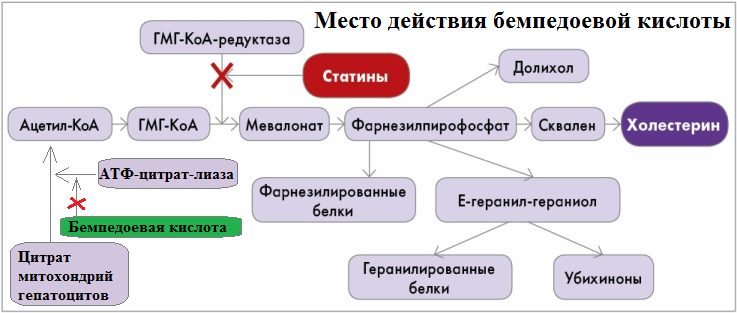
Некслетол выпускается в таблетках в дозировке 180 мг, принимается один раз в сутки. Стоимость месячного лечения составляет примерно 30000 рублей.
По клинической эффективности соответствует Статинам умеренной мощности; не имеет специфических побочных эффектов.
Проблема взаимодействия лекарственных препаратов.
Относясь к категории ксенобиотиков, лекарственные вещества являются чужеродными для человеческого организма. Поэтому когда фармакологический агент оказываются в организме, он активно метаболизируется и выводится через почки или желчь. К главным биохимическим системам, участвующим в фармакокинетике лекарств, относятся:
- Р-гликопротеин,
Р-гликопротеин - белок кишечного эпителия, который связывает ксенобиотик в кишечнике и в коньюгированном виде выводит его с калом. То есть Р-гликопротеин препятствует всасыванию лекарства на уровне кишечного тракта. В результате чего медикамент, который нейтрализуется Р-гликопротеином, всасывается не на 100%, а, к примеру, на 40-50%.
Цитохром Р450 (CYP) - универсальный печеночный фермент, участвующий в метаболизме многих лекарств. Метаболизированный им химический агент в дальнейшем выводится через почки или желчь.
По отношению к Р-гликопротеину и Цитохрому Р450 лекарственные вещества могут находится в трех состояниях:
- субстрат,
- индуктор,
- ингибитор.
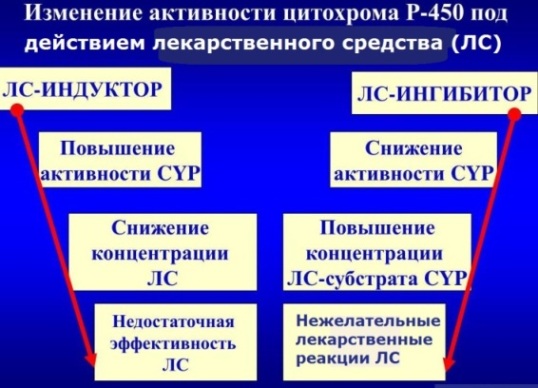
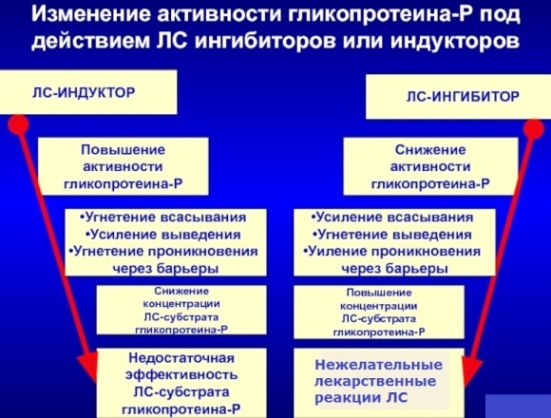
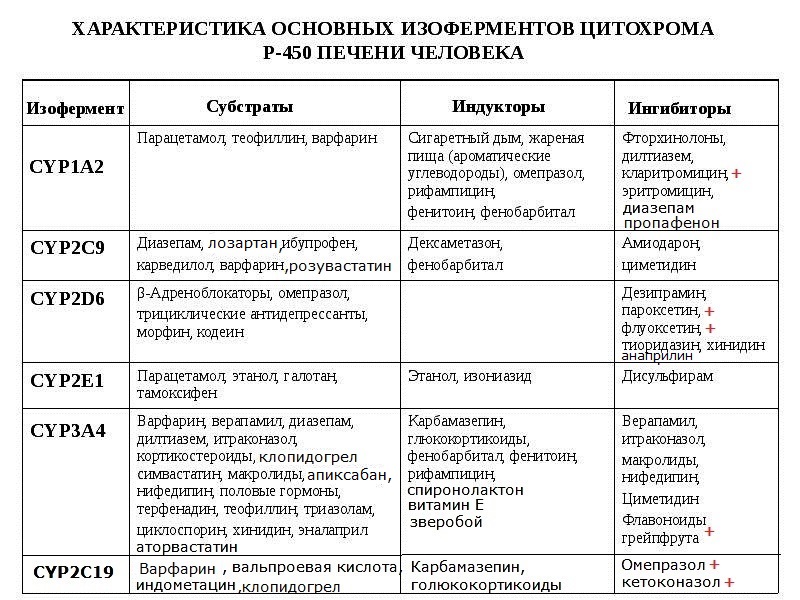 +
- сильные ингибиторы CYP
+
- сильные ингибиторы CYP
Субстраты, ингибиторы и индукторы гликопротеина-Р:
| Группа | Лекарственное вещество | Субстрат | Ингибитор | Индуктор |
| Антибактериальные средства |
Эритромицин Кларитромицин Рифампицин Тетрациклин Цефазолин |
+ + + + + |
+ + _ _ _ |
_ _ + _ _ |
| Антиаритмические средства |
Амиодарон Верапамил Дигоксин Пропафенон |
_ + + _ |
++ ++ _ + |
_ _ _ _ |
| Гипотензивные средства |
Каптоприл Карведилол Нифедипин Лозартан Амлодипин Анаприлин Телмисартан Дилтиазем |
_ _ _ + + + _ _ |
+ ++ + + _ + + + |
_ _ _ _ _ _ _ _ |
| Статины |
Аторвастатин Симвастатин |
+ + |
++ + |
_ _ |
| Антикоагулянты |
Варфарин Дабигатран Ривароксабан Апиксабан |
+ + + + |
+ _ _ _ |
_ _ _ _ |
| Антиагреганты |
Клопидогрел Тикагрелор |
+ + |
_ + |
_ _ |
| Стероиды |
Гидрокортизон Дексаметазон |
+ + |
+ _ |
_ + |
| Антидепрессанты |
Флуоксетин Амитриптилин Пароксетин |
_ + + |
+ + _ |
_ _ _ |
++ - сильные ингибиторы Р-гликопротеина
Примеры межлекарственного взаимодействия и вероятные клинические последствия:
1. Пациент с протезированным сердечным клапаном на фоне фибрилляции предсердий принимает одновременно Варфарин и Омепразол.
Варфарин - субстрат цитохрома Р450, Омепразод - ингибитор цитохрома Р450. Их одновременный прием означает, что Омепразол ингибирует цитохром Р450, что приводит к усилению действия Варфарина (замедлению его метаболизации) и, соответственно, к гипокоагуляции.
Последствие: угроза кровотечения.
Выход: принимать Варфарин и Омепразол в разное время суток или, лучше, заменить один из препаратов на эквивалентный.
2. Пациент, страдающий фибрилляцией предсердий на фоне низкой фракции выброса, одновременно принимает Дигоксин и Амиодарон. Дигоксин - субстрат Р-гликопротеина, Амиодарон - ингибитор Р-гликопротеина. Их одновременный прием означает, что Амиодарон, связываясь с Р-гликопротеином, повышает всасываемость Дигоксина.
Последствие: гликозидная интоксикация, вплоть до развития жизнеугрожающих желудочковых нарушений ритма.
Выход: уменьшить дозировку Дигоксина.
3. Пациент, страдающий ИБС, после стентирования коронарной артерии принимает антиагрегант Клопидогрел, а для "защиты" желудка - Омепразол. Клопидогрел является неактивным метаболитом (пролекарством), его активный метаболит образуется путем окисления с участием цитохрома Р450. Омепразол является сильным ингибитором цитохрома Р450. В результате их совместного применения происходит торможение превращения Клопидогрела в активный антиагрегант.
Последствие: повышенный риск тромбоза стента.
Выход: не принимать одновременно Клопидогрел и ингибиторы протонной помпы или хотя бы принимать их в разное время суток с интервалом в 12 часов.
4. Пациент с фибрилляцией предсердий и хронической сердечной недостаточностью одновременно принимает Апиксабан (Эликвис) и Спиронолактон (Верошпирон). Спиронолактон - индуктор цитохрома Р450, Апиксабан - его субстрат. Под воздействием индуктора метаболизм (разрушение) Апиксабана происходит быстрее, что приводит к снижению его терапевтической концентрации.
Последствие: повышение риска тромбоэмолического инсульта.
Выход: заменить одно из лекарств на эквивалентное, не влияющее на систему цитохрома Р450 (например, Спиронолактон на Эплеренон).
Резюме: критически важно учитывать вероятность межлекарственных взаимодействий; в противном случае могут возникнуть осложнения, в том числе жизнеугрожающие.